Transkript
SCHWERPUNKT
Die HPV-Impfung und -Typisierung in der Primärund Sekundärprävention
Stellenwert in der Praxis
Mit dem HPV-Impfstoff werden Infektionen mit den häufigsten HPV-Typen primär sowie deren Folgen zum Teil auch posttherapeutisch verhindert. In der Sekundärprävention erhöht der HPV-Test in Kombination mit dem zytologischen Abstrich die Sensitivität des Erkennens zervikaler Dysplasien und erleichtert die Beurteilung des Risikopotenzials für die Entwicklung therapiebedürftiger Läsionen. Kenntnisse zum Einsatz dieser Präventivmassnahmen sind in der gynäkologischen Praxis unerlässlich.
ASTRID BAEGE, GIAN-PIERO GHISU, CORNELIA BETSCHART, DANIEL FINK
HPV-Infektionen sind die häufigsten sexuell übertragbaren Erkrankungen und Grundvoraussetzung für die Entwicklung des Zervixkarzinoms sowie eines signifikanten Anteils analer, vaginaler, vulvärer, peniler und oropharyngealer Karzinome.
Einsatz der HPV-Impfung
Impfstoffe gegen Infektionen mit dem humanen Papillomavirus (HPV) stehen seit 2006 zur Verfügung. Der quadrivalente Impfstoff (Gardasil®) wurde seither
Merkpunkte
HPV-Impfung I Die HPV-Impfung ist in der Primärprävention hochwirksam und risikoarm. I Sie sollte allen Mädchen und Knaben im 11. bis 14. Lebensjahr, als Nach-
holimpfung im 15. bis 19. Lebensjahr verfügbar sein. I Nach Aufnahme sexueller Aktivität ist eine ergänzende HPV-Impfung indi-
viduell zu diskutieren und zu empfehlen, wenn die Partnerwahl noch nicht abgeschlossen ist. I Nach chirurgischer Sanierung einer HPV-assoziierten Dysplasie reduziert die Impfung signifikant das Risiko für eine neue oder rezidivierende mittelbis hochgradige Zervixdysplasie.
HPV-Testing I HPV-Tests in Kombination mit dem zytologischen Abstrich erhöhen signifi-
kant die Sensitivität im Screening bei Frauen ab dem 30. Lebensjahr. I Spezielle Indikationen für den Einsatz von Hochrisiko-HPV-Tests sind AS-
CUS, AGC, persistierende LSIL und Status nach Konisation. Resultate ermöglichen eine optimale Einschätzung des Risikopotenzials und Festlegung der Kontrollintervalle. I HPV-Tests zur Sekundärprävention müssen klinisch validiert sein. Niedrigrisiko-HPV-Tests haben keine klinische Relevanz und sind daher unnötig.
weltweit in 125 Ländern zur primären Prävention einer Infektion mit den häufigsten Hochrisiko- und Niedrigrisiko-HPV-Typen (HPV 16, 18, 6, 11) zugelassen. In der Schweiz ist die Impfung für Mädchen und Frauen im 9. bis 45. Lebensjahr und für Knaben und Männer im 9. bis 26. Lebensjahr zugelassen. Die Impfung wird vom Bundesamt für Gesundheit (BAG) und der Eidgenössischen Kommission für Impffragen (EKIF) für Mädchen und junge Frauen im 11. bis 14. Lebensjahr als Basisimpfung, bis zum 19. Lebensjahr als Nachholimpfung und bis zum 26. Lebensjahr als ergänzende Impfung empfohlen. Vom 11. bis 26. Lebensjahr werden die Impfkosten für beide Geschlechter im Rahmen kantonaler Impfprogramme übernommen. Das Sicherheitsprofil der Impfung ist ausgezeichnet und wurde in klinischen Studien an mehr als 6000 Probanden plazebokontrolliert dokumentiert (1). Die aktive Überwachung nach Lizenzierung mit Einschluss von mehr als 1,6 Millionen Impfungen über einen Zeitraum von 9 Jahren bestätigte diese Studiendaten. Lokale Irritationen im Bereich der Injektionsstelle sowie systemische Beschwerden sistierten innerhalb von 3 Tagen spontan. Schwere Nebenwirkungen sind ausserordentlich selten und vergleichbar mit dem Profil etablierter Impfungen gegen Hepatitis, Rubella oder Diphtherie, Tetanus und Pertussis. Unabhängige internationale Studien konnten in keinem der in der Öffentlichkeit diskutierten Fälle von Autoimmun- und neurologischen Erkrankungen, multipler Sklerose oder tiefer Venenthrombose einen Zusammenhang mit der Impfung herstellen.
20 GYNÄKOLOGIE 4/2016
SCHWERPUNKT
Primärprävention vor Aufnahme sexueller Aktivität
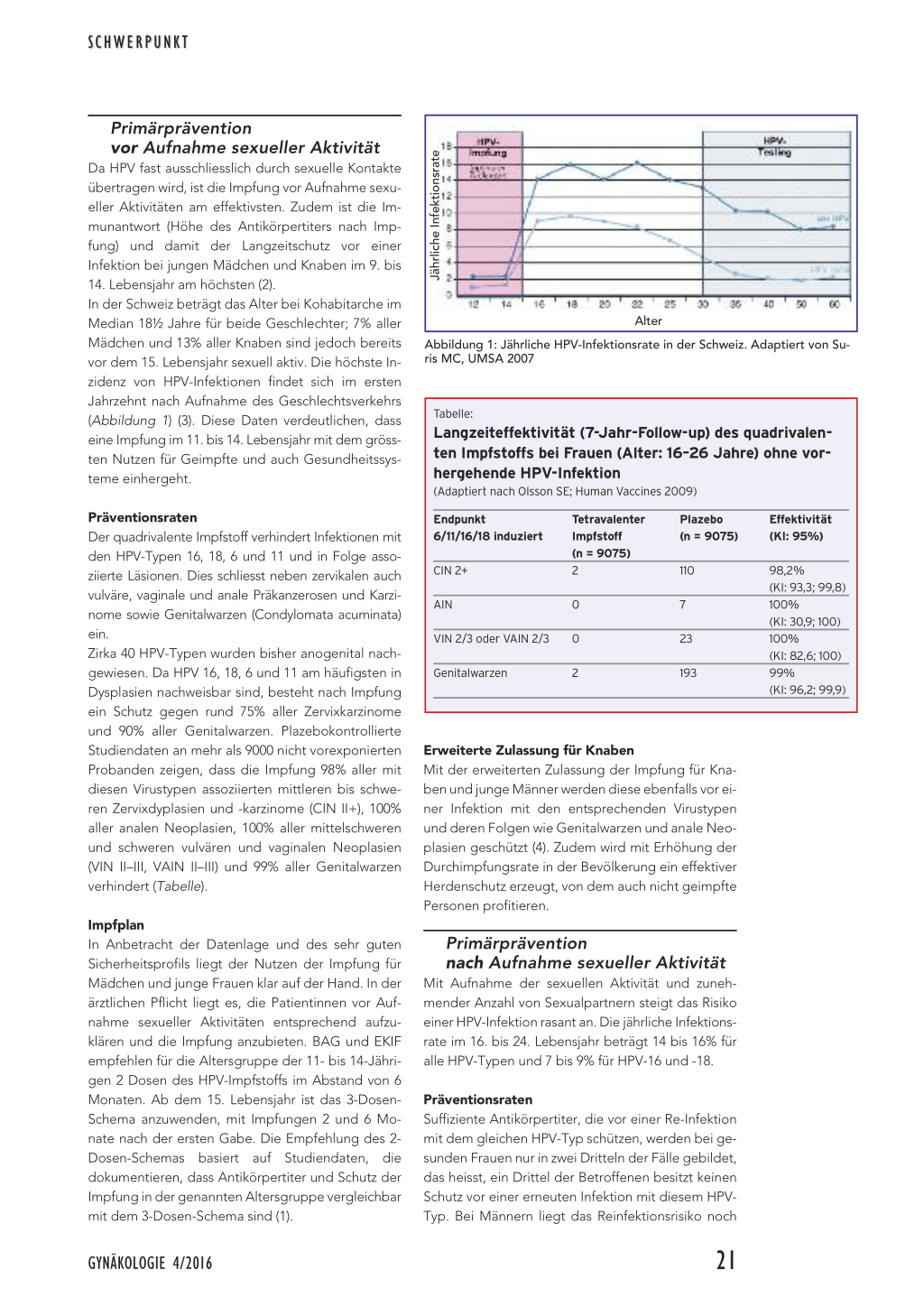
Da HPV fast ausschliesslich durch sexuelle Kontakte übertragen wird, ist die Impfung vor Aufnahme sexueller Aktivitäten am effektivsten. Zudem ist die Immunantwort (Höhe des Antikörpertiters nach Impfung) und damit der Langzeitschutz vor einer Infektion bei jungen Mädchen und Knaben im 9. bis 14. Lebensjahr am höchsten (2). In der Schweiz beträgt das Alter bei Kohabitarche im Median 18½ Jahre für beide Geschlechter; 7% aller Mädchen und 13% aller Knaben sind jedoch bereits vor dem 15. Lebensjahr sexuell aktiv. Die höchste Inzidenz von HPV-Infektionen findet sich im ersten Jahrzehnt nach Aufnahme des Geschlechtsverkehrs (Abbildung 1) (3). Diese Daten verdeutlichen, dass eine Impfung im 11. bis 14. Lebensjahr mit dem grössten Nutzen für Geimpfte und auch Gesundheitssysteme einhergeht.
Präventionsraten Der quadrivalente Impfstoff verhindert Infektionen mit den HPV-Typen 16, 18, 6 und 11 und in Folge assoziierte Läsionen. Dies schliesst neben zervikalen auch vulväre, vaginale und anale Präkanzerosen und Karzinome sowie Genitalwarzen (Condylomata acuminata) ein. Zirka 40 HPV-Typen wurden bisher anogenital nachgewiesen. Da HPV 16, 18, 6 und 11 am häufigsten in Dysplasien nachweisbar sind, besteht nach Impfung ein Schutz gegen rund 75% aller Zervixkarzinome und 90% aller Genitalwarzen. Plazebokontrollierte Studiendaten an mehr als 9000 nicht vorexponierten Probanden zeigen, dass die Impfung 98% aller mit diesen Virustypen assoziierten mittleren bis schweren Zervixdyplasien und -karzinome (CIN II+), 100% aller analen Neoplasien, 100% aller mittelschweren und schweren vulvären und vaginalen Neoplasien (VIN II–III, VAIN II–III) und 99% aller Genitalwarzen verhindert (Tabelle).
Impfplan In Anbetracht der Datenlage und des sehr guten Sicherheitsprofils liegt der Nutzen der Impfung für Mädchen und junge Frauen klar auf der Hand. In der ärztlichen Pflicht liegt es, die Patientinnen vor Aufnahme sexueller Aktivitäten entsprechend aufzuklären und die Impfung anzubieten. BAG und EKIF empfehlen für die Altersgruppe der 11- bis 14-Jährigen 2 Dosen des HPV-Impfstoffs im Abstand von 6 Monaten. Ab dem 15. Lebensjahr ist das 3-DosenSchema anzuwenden, mit Impfungen 2 und 6 Monate nach der ersten Gabe. Die Empfehlung des 2Dosen-Schemas basiert auf Studiendaten, die dokumentieren, dass Antikörpertiter und Schutz der Impfung in der genannten Altersgruppe vergleichbar mit dem 3-Dosen-Schema sind (1).
Jährliche Infektionsrate
Alter Abbildung 1: Jährliche HPV-Infektionsrate in der Schweiz. Adaptiert von Suris MC, UMSA 2007
Tabelle:
Langzeiteffektivität (7-Jahr-Follow-up) des quadrivalenten Impfstoffs bei Frauen (Alter: 16–26 Jahre) ohne vorhergehende HPV-Infektion
(Adaptiert nach Olsson SE; Human Vaccines 2009)
Endpunkt 6/11/16/18 induziert
CIN 2+
Tetravalenter Impfstoff (n = 9075) 2
AIN 0
VIN 2/3 oder VAIN 2/3 0
Genitalwarzen
2
Plazebo (n = 9075) 110 7 23 193
Effektivität (KI: 95%)
98,2% (KI: 93,3; 99,8) 100% (KI: 30,9; 100) 100% (KI: 82,6; 100) 99% (KI: 96,2; 99,9)
Erweiterte Zulassung für Knaben Mit der erweiterten Zulassung der Impfung für Knaben und junge Männer werden diese ebenfalls vor einer Infektion mit den entsprechenden Virustypen und deren Folgen wie Genitalwarzen und anale Neoplasien geschützt (4). Zudem wird mit Erhöhung der Durchimpfungsrate in der Bevölkerung ein effektiver Herdenschutz erzeugt, von dem auch nicht geimpfte Personen profitieren.
Primärprävention nach Aufnahme sexueller Aktivität
Mit Aufnahme der sexuellen Aktivität und zunehmender Anzahl von Sexualpartnern steigt das Risiko einer HPV-Infektion rasant an. Die jährliche Infektionsrate im 16. bis 24. Lebensjahr beträgt 14 bis 16% für alle HPV-Typen und 7 bis 9% für HPV-16 und -18.
Präventionsraten Suffiziente Antikörpertiter, die vor einer Re-Infektion mit dem gleichen HPV-Typ schützen, werden bei gesunden Frauen nur in zwei Dritteln der Fälle gebildet, das heisst, ein Drittel der Betroffenen besitzt keinen Schutz vor einer erneuten Infektion mit diesem HPVTyp. Bei Männern liegt das Reinfektionsrisiko noch
GYNÄKOLOGIE 4/2016
21
SCHWERPUNKT
deutlich höher. In einer plazebokontrollierten Studie an HPV-seropositiven Probanden im 16. bis 26. Lebensjahr konnte über einen Beobachtungszeitraum von 4½ Jahren mit der Impfung (n = 1298) ein 100%iger Schutz gegen HPV-16-, -18-, -6- und -11-induzierte zervikale, vaginale, vulväre Dysplasien erzielt werden, während in der Kontrollgruppe (n = 1319) 15 Probanden an entsprechenden Dysplasien erkrankten (5). Das bedeutet: Insbesondere in den ersten Jahren sexueller Aktivität ist die Impfung unbedingt zu empfehlen. Mit zunehmendem Alter und zunehmender Anzahl von Sexualpartnern sollte eine individuelle ärztliche Beratung stattfinden, in der das Risiko für zukünftige neue Infektionen evaluiert wird, bevor eine Entscheidung für oder gegen die Impfung gefällt wird.
Rezidivprophylaxe nach Therapie einer HPV-assoziierten Dysplasie
In der Schweiz werden jährlich zirka 3000 Konisationen und Exzisionen HPV-assoziierter Präkanzerosen durchgeführt. Diese finden vor allem bei Frauen im gebärfähigen Alter statt. Folgen sind neben einer Erhöhung der Frühgeburtlichkeit für zukünftige Schwangerschaften die psychische Belastung und erhebliche Kosten für das Gesundheitssystem. Nach Durchführung invasiver Therapien HPV-assoziierter Dysplasien besteht ein deutlich erhöhtes Risiko für das erneute Auftreten behandlungsbedürftiger Läsionen.
Präventionsraten In plazebokontrollierten Studien konnte dokumentiert werden, dass das relative Risiko für schwere Zervixdysplasien (CIN II+) um 73 bis 88% und das Risiko für erneute Genitalwarzen um 63% gesenkt werden kann (6). Diese Daten zeigen, dass Frauen nach Therapie von einer HPV-Impfung profitieren können. Eine entsprechende Beratung und – sofern von der Patientin gewünscht – eine Impfung sollten insbesondere Frauen mit Kinderwunsch ärztlicherseits offeriert werden.
Einsatz von HPV-Tests
Die Einführung des PAP-Tests im Rahmen von Screeningalgorithmen führte zu einem signifikanten Rückgang der Inzidenz des Zervixkarzinoms. Bei hoher Spezifität (86–100%) variiert die Sensitivität des Tests (30–87% für Plattenepitheldysplasien, 50–72% für glanduläre Dysplasien) deutlich, jeweils abhängig von den Klinikern, die den Abstrich entnehmen, sowie von den beurteilenden Zytologen (7). Die Prävalenz einer HPV-Infektion bei Frauen mit normalem zytologischem Abstrich liegt bei 11 bis 12%. Die höchsten Infektionsraten finden sich bei Frauen vor dem 25. Lebensjahr (Abbildung 1). Mit zunehmender
Schwere einer Zervixdysplasie steigt die Prävalenz einer HPV-Infektion an, in 90% aller CIN-III-Läsionen ist eine Hochrisiko-HPV-Infektion nachweisbar. Der Nachweis von Hochrisiko-HPV-DNA/RNA ist nach heutiger Datenlage sinnvoll in folgenden Konstellationen: I Triage bei Diagnosestellung «atypical squamous
cells of undetermined significance» (ASCUS) I Triage bei «atypical glandular cells» (AGC) I bei persistierender CIN I/LSIL I in der Nachsorge bei Status nach Konisation I als primärer Screeningtest.
HPV-DNA- und -RNA-Tests Der kausale Zusammenhang zwischen persistierender Hochrisiko-HPV-Infektion und der Entwicklung schwerer Zervixdysplasien führte zur Entwicklung diverser HPV-DNA- und -RNA-Tests. Für Frauen ab dem 30. Lebensjahr weisen klinisch validierte HPVTests eine deutlich höhere Sensitivität von 90 bis 95% sowohl für Plattenepithel- als auch für glanduläre Dysplasien auf. Die Spezifität liegt jedoch insgesamt niedriger (40–70%). Eine Kombination von PAP- und HPV-Test erhöht die Sensitivität auf 98 bis 99% (8). Mehr als 125 HPV-Tests stehen weltweit zur Verfügung. Wenige Tests sind jedoch klinisch validiert, nur diese sollten im klinischen Alltag zum Einsatz kommen. Prinzipiell unterscheidet man DNA-Tests, welche: 1. das Vorhandensein der häufigsten Hochrisiko-HPV
nachweisen, ohne eine Typisierung vorzunehmen (z.B. Hybrid Cupture 2®, Cervista HPV HR®) 2. neben dem Nachweis der häufigsten HochrisikoHPV eine gleichzeitige oder Reflextypisierung von HPV-16 und -18 vornehmen (z.B. cobas 4800®, Abbott RealTime High Risk HPV®) 3. eine komplette HPV-Genotypisierung vornehmen (z.B. Anyplex HPV 28®, Digene HPV Genotyping HR Test®). Für den Nachweis von Hochrisiko-HPV-E6/E7-Onkogen mRNA steht beispielsweise das Aptima HPV Assay® zur Verfügung. Dieser Test erreicht bei gleicher Sensitivität eine leicht erhöhte Spezifität gegenüber DNA-Tests. Generell muss festgelegt werden, dass ein Nachweis von Niedrigrisiko-HPV im Screening nicht gerechtfertigt ist, da dieser keine klinische Relevanz hat. Niedrigrisiko-HPV-6 und -11 wurden in der Literatur nur in 0,3% der Zervixkarzinome nachgewiesen.
Indikationen bei Vorliegen eines auffälligen PAP-Tests
Gemäss Expertenbrief der Schweizerischen Gesellschaft für Gynäkologie (SGGG) aus dem Jahr 2012 sollte ein HPV-Test bei Diagnose eines ASCUS oder AGC durchgeführt werden.
22 GYNÄKOLOGIE 4/2016
SCHWERPUNKT
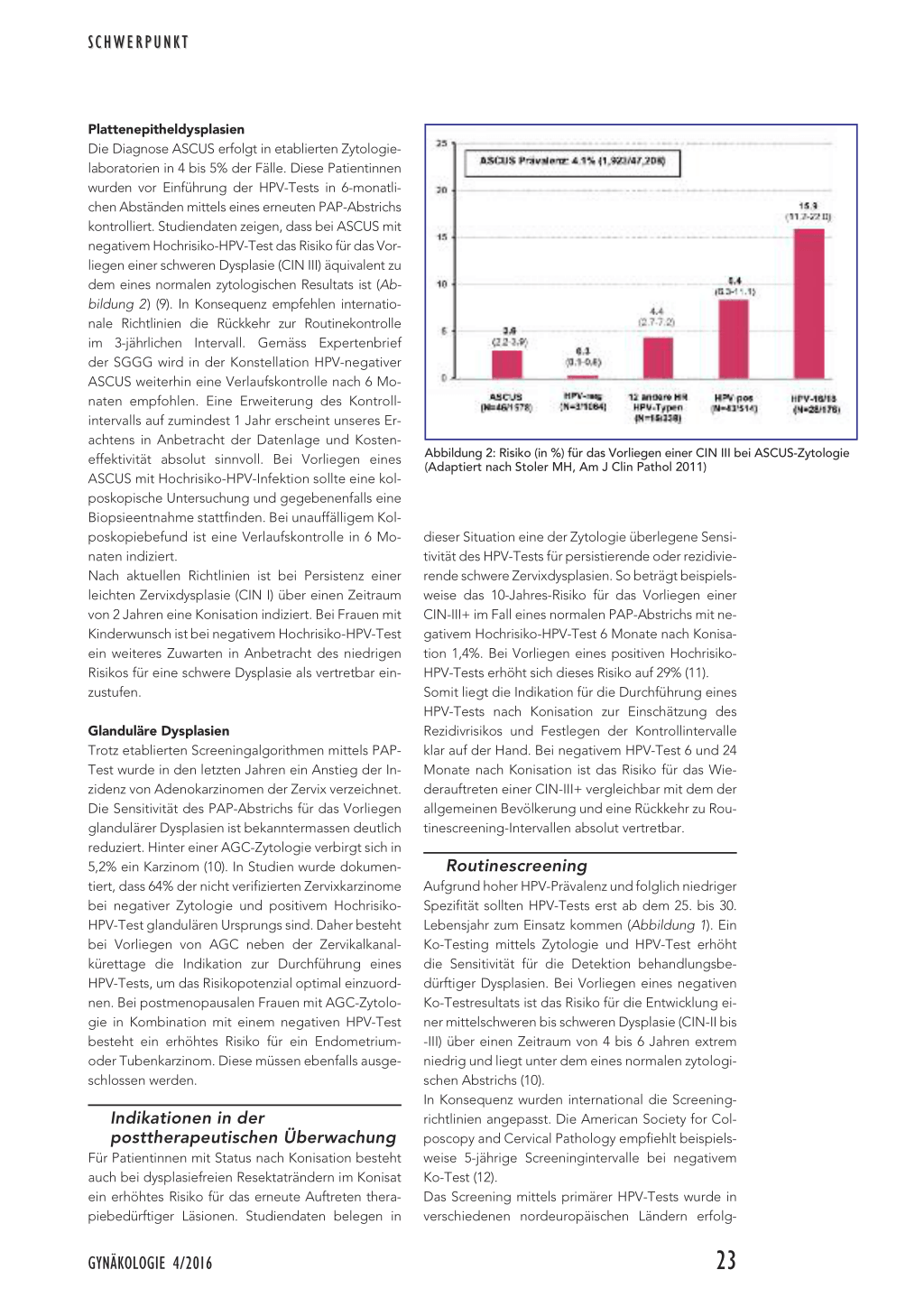
Plattenepitheldysplasien Die Diagnose ASCUS erfolgt in etablierten Zytologielaboratorien in 4 bis 5% der Fälle. Diese Patientinnen wurden vor Einführung der HPV-Tests in 6-monatlichen Abständen mittels eines erneuten PAP-Abstrichs kontrolliert. Studiendaten zeigen, dass bei ASCUS mit negativem Hochrisiko-HPV-Test das Risiko für das Vorliegen einer schweren Dysplasie (CIN III) äquivalent zu dem eines normalen zytologischen Resultats ist (Abbildung 2) (9). In Konsequenz empfehlen internationale Richtlinien die Rückkehr zur Routinekontrolle im 3-jährlichen Intervall. Gemäss Expertenbrief der SGGG wird in der Konstellation HPV-negativer ASCUS weiterhin eine Verlaufskontrolle nach 6 Monaten empfohlen. Eine Erweiterung des Kontrollintervalls auf zumindest 1 Jahr erscheint unseres Erachtens in Anbetracht der Datenlage und Kosteneffektivität absolut sinnvoll. Bei Vorliegen eines ASCUS mit Hochrisiko-HPV-Infektion sollte eine kolposkopische Untersuchung und gegebenenfalls eine Biopsieentnahme stattfinden. Bei unauffälligem Kolposkopiebefund ist eine Verlaufskontrolle in 6 Monaten indiziert. Nach aktuellen Richtlinien ist bei Persistenz einer leichten Zervixdysplasie (CIN I) über einen Zeitraum von 2 Jahren eine Konisation indiziert. Bei Frauen mit Kinderwunsch ist bei negativem Hochrisiko-HPV-Test ein weiteres Zuwarten in Anbetracht des niedrigen Risikos für eine schwere Dysplasie als vertretbar einzustufen.
Glanduläre Dysplasien Trotz etablierten Screeningalgorithmen mittels PAPTest wurde in den letzten Jahren ein Anstieg der Inzidenz von Adenokarzinomen der Zervix verzeichnet. Die Sensitivität des PAP-Abstrichs für das Vorliegen glandulärer Dysplasien ist bekanntermassen deutlich reduziert. Hinter einer AGC-Zytologie verbirgt sich in 5,2% ein Karzinom (10). In Studien wurde dokumentiert, dass 64% der nicht verifizierten Zervixkarzinome bei negativer Zytologie und positivem HochrisikoHPV-Test glandulären Ursprungs sind. Daher besteht bei Vorliegen von AGC neben der Zervikalkanalkürettage die Indikation zur Durchführung eines HPV-Tests, um das Risikopotenzial optimal einzuordnen. Bei postmenopausalen Frauen mit AGC-Zytologie in Kombination mit einem negativen HPV-Test besteht ein erhöhtes Risiko für ein Endometriumoder Tubenkarzinom. Diese müssen ebenfalls ausgeschlossen werden.
Indikationen in der posttherapeutischen Überwachung
Für Patientinnen mit Status nach Konisation besteht auch bei dysplasiefreien Resektaträndern im Konisat ein erhöhtes Risiko für das erneute Auftreten therapiebedürftiger Läsionen. Studiendaten belegen in
Abbildung 2: Risiko (in %) für das Vorliegen einer CIN III bei ASCUS-Zytologie (Adaptiert nach Stoler MH, Am J Clin Pathol 2011)
dieser Situation eine der Zytologie überlegene Sensitivität des HPV-Tests für persistierende oder rezidivierende schwere Zervixdysplasien. So beträgt beispielsweise das 10-Jahres-Risiko für das Vorliegen einer CIN-III+ im Fall eines normalen PAP-Abstrichs mit negativem Hochrisiko-HPV-Test 6 Monate nach Konisation 1,4%. Bei Vorliegen eines positiven HochrisikoHPV-Tests erhöht sich dieses Risiko auf 29% (11). Somit liegt die Indikation für die Durchführung eines HPV-Tests nach Konisation zur Einschätzung des Rezidivrisikos und Festlegen der Kontrollintervalle klar auf der Hand. Bei negativem HPV-Test 6 und 24 Monate nach Konisation ist das Risiko für das Wiederauftreten einer CIN-III+ vergleichbar mit dem der allgemeinen Bevölkerung und eine Rückkehr zu Routinescreening-Intervallen absolut vertretbar.
Routinescreening
Aufgrund hoher HPV-Prävalenz und folglich niedriger Spezifität sollten HPV-Tests erst ab dem 25. bis 30. Lebensjahr zum Einsatz kommen (Abbildung 1). Ein Ko-Testing mittels Zytologie und HPV-Test erhöht die Sensitivität für die Detektion behandlungsbedürftiger Dysplasien. Bei Vorliegen eines negativen Ko-Testresultats ist das Risiko für die Entwicklung einer mittelschweren bis schweren Dysplasie (CIN-II bis -III) über einen Zeitraum von 4 bis 6 Jahren extrem niedrig und liegt unter dem eines normalen zytologischen Abstrichs (10). In Konsequenz wurden international die Screeningrichtlinien angepasst. Die American Society for Colposcopy and Cervical Pathology empfiehlt beispielsweise 5-jährige Screeningintervalle bei negativem Ko-Test (12). Das Screening mittels primärer HPV-Tests wurde in verschiedenen nordeuropäischen Ländern erfolg-
GYNÄKOLOGIE 4/2016
23
SCHWERPUNKT
reich implementiert. In der Schweiz stehen derzeit
noch keine entsprechenden Screeningrichtlinien zur
Verfügung.
I
Dr. med. Astrid Baege (Erstautorin; Korrespondenzadresse) E-Mail: astrid.baege@usz.ch
Dr. med. Gian-Piero Ghisu Dr. med. Cornelia Betschart Prof. Dr. med. Daniel Fink Klinik für Gynäkologie Universitätsspital Zürich 8091 Zürich Interessenkonflikte: keine.
Quellen: 1. FUTURE II Study Group: Prophylactic efficacy of a quadrivalent human papillomavirus (HPV) vaccine in women with virological evidence of HPV infection. J Infect Dis. 2007; 196(10): 1438–1446. 2. Kreimer AR, Struyf F et al.: Efficacy of fewer than three doses of an HPV-16/18 AS04-adjuvanted vaccine: combined analysis of data from the Costa Rica Vaccine and PATRICIA Trials. Lancet Oncol. 2015; 16(7): 775–786. 3. Berchtold A, Michaud PA et al.: Vaccination against human papillomavirus in Switzerland: simulation of the impact on infection rates. Int J Public Health. 2010; 55(1): 25–34. 4. Giuliano AR, Palefsky JM et al.: Efficacy of quadrivalent HPV vaccine against HPV Infection and disease in males. N Engl J Med. 2011; 364(5): 401–411. 5. Olsson SE, Kjaer SK et al.: Evaluation of quadrivalent HPV 6/11/16/18 vaccine efficacy against cervical and anogenital disease in subjects with serological evidence of prior vaccine type HPV infection. Hum Vaccin. 2009; 5(10): 696–704. 6. Joura EA, Garland SM et al.: Effect of the human papillomavirus (HPV) quadrivalent vaccine in a subgroup of women with cervical and vulvar disease: retrospective pooled analysis of trial data. BMJ. 2012; 344: e1401. 7. Nanda K, McCrory DC et al.: Accuracy of the Papanicolaou test in screening for and follow-up of cervical cytologic abnormalities: a systematic review. Ann Intern Med. 2000; 132(10): 810–819. 8. Arbyn M, Ronco G et al.: Evidence regarding human papillomavirus testing in secondary prevention of cervical cancer. Vaccine. 2012; 30, Suppl 5: F88–99. 9. Stoler MH, Wright TC Jr. et al.: High-risk human papillomavirus testing in women with ASC-US cytology: results from the ATHENA HPV study. Am J Clin Pathol. 2011; 135(3): 468–475. 10. Katki HA, Kinney WK et al.: Cervical cancer risk for women undergoing concurrent testing for human papillomavirus and cervical cytology: a population-based study in routine clinical practice. Lancet Oncol. 2011; 12(7): 663–672. 11. Kocken M, Helmerhorst TJ et al.: Risk of recurrent high-grade cervical intraepithelial neoplasia after successful treatment: a long-term multi-cohort study. Lancet Oncol. 2011; 12(5): 441–450. 12. Saslow D, Solomon D et al.: American Cancer Society, American Society for Colposcopy and Cervical Pathology, and American Society for Clinical Pathology screening guidelines for the prevention and early detection of cervical cancer. CA Cancer J Clin. 2012; 62(3): 147–172.
24 GYNÄKOLOGIE 4/2016