Transkript
ALLERGIE
Atopisches Ekzem: Genetische Ursache oder umweltbedingt?
TEIL 2: VERÄNDERTE HAUTSTRUKTUR, IMMUNOLOGISCHE ABWEICHUNGEN UND UMWELTFAKTOREN Von Brunello Wüthrich und Regula Patscheider
Der erste Teil dieses Beitrags, in [medicos] 1/2008, thematistierte die genetischen Ursachen des atopischen Ekzems. Der zweite Teil befasst sich mit den Folgen der veränderten Hautstruktur und gestörten epidermalen Barrierefunktion sowie den veränderten immunologischen Faktoren. Aufgrund einer Infektabwehrschwäche wird die Besiedlung mit Staphylococcus aureus und Malassezia-Hefepilz-Arten begünstigt. S.-aureus-Enterotoxine mit Superantigenwirkung führen zu einer Zunahme der Gewebeentzündung. Es werden weitere Triggerfaktoren diskutiert, die einen Krankheitsschub auslösen können. Neben Emollienzien, topischen Kortikosteroiden und antiinfektiösen Massnahmen haben topische Immunmodulatoren die Therapie substanziell verbessert.
Störung der Hautbarriere
Die epidermale Barriere schützt den Organismus vor der Austrocknung und verhindert die uneingeschränkte Penetration von Fremdstoffen. Ähnlich dem Prinzip einer Backsteinmauer entsprechen die proteinreichen Korneozyten den Bausteinen und die interzelluläre, lamellär angeordnete, lipophile Matrix dem Mörtel. Die interzellulären Stratum-corneum-Lipide bestehen im Wesentlichen aus Ceramiden, die mit der Matrix von Strukturproteinen verbunden sind. Ceramide stabilisieren nicht nur die interzellulären Lipidlamellen, sondern können auch Wasser speichern. Beim atopischen Ekzem ist die Barrierefunktion der Haut gestört. Charakteristisch ist eine sehr trockene, fettarme Haut, auch im nichtläsionalen Bereich, und ein erhöhter transepidermaler Wasserverlust. Dies ist die Folge eines Defektes im Stoffwechsel essenzieller Fettsäuren, einer veränderten Zusammensetzung von zellulären Matrixproteinen und von Enzymen (z.B. stratum corneum chymotryptic enzyme) sowie einer verringerten Ceramidaseaktivität. Bei Patienten mit atopischem Ekzem wird aufgrund des daraus folgenden Ceramidmangels weniger Sphingosin gebildet, das durch Abspaltung von Fettsäuren aus den Ceramiden im Stratum corneum gebildet wird. Dies wurde sowohl bei Neurodermitispatienten mit läsionaler als auch bei solchen mit nichtläsionaler Haut beobachtet (1). Unter normalen Umständen hat Sphingosin auf Staphylococcus aureus eine stark antimikrobielle Wirkung. Durch den Sphingosinmangel bei Patienten
9
medicos 2/2008
ALLERGIE
mit atopischem Ekzem wird die Besiedlung mit die-
sen Bakterien begünstigt. Es besteht inzwischen Evidenz dafür, dass S. aureus selbst in der Atopikerhaut durch bakteriell abgespaltene Ceramidase die Hydrolyse der Ceramide stimuliert und dadurch die
Tabelle:
Bedeutung von S. aureus beim atopischen Ekzem
bakterielle Besiedlung noch erhöht.
● S.-aureus-Hautkolonisierung bei fast allen
Der hydrophile Anteil des Hydrolipidfilms wirkt
Patienten
aufgrund der leicht sauren Bestandteile als Säure-
● Schweregrad, Exazerbation korreliert mit
schutzmantel, welcher dazu dient, auf der Haut
quantitativer S.-aureus-Besiedlung
Mikroorganismen wie Bakterien, Viren und Pilze
● Auftreten von Superinfektionen bei impetigini-
sowie negative Umwelteinflüsse abzuwehren. Ver-
sierter Haut
änderungen des Säuremilieus im Stratum corneum
● Gründe für das unkontrollierte Wachstum von
können den Lipidmetabolismus in der Haut beein-
S.-aureus-Kolonien:
trächtigen (2). Typisch für das atopische Ekzem ist
– erhöhte Adhärenz der S.-aureus-Bakterien
die kutane Hyperreagibilität gegenüber Irritanzien
beim atopischen Ekzem
und Allergenen, welche leichter in die Haut eindrin-
– S. aureus besitzt die Fähigkeit, sich mit
gen und entzündliche Prozesse triggern können. Die
einer Art Bioschutzmantel zu umgeben
erhöhte Empfänglichkeit für Irritanzien bei Patien-
– es fehlen Sphingosine beziehungsweise
ten mit atopischem Ekzem stellt zusammen mit ent-
Defensine oder Kathelizidine
zündungsbedingter Hautschädigung einen primä-
● Sekretion von Exotoxinen/Superantigenen
ren Defekt der epidermalen Differenzierung dar.
führt zu massiver T-Zell-Aktivierung und indu-
ziert spezifische Immunantwort (Exazerbation
Hautinfektionen bei atopischem Ekzem
des Ekzems); kann eine Steroidrezeptorresistenz induzieren
Sowohl die gestörte epidermale Barrierefunktion als
● Antikörper gegenüber S.-aureus-Zellwandpro-
auch immunologische Defekte sind verantwortlich,
dukten korrelieren mit Schweregrad, Exazer-
dass die Haut des Neurodermitikers massiv mit
bation
S. aureus kolonisiert ist. Die Erkrankung kann
durch daraus resultierende sekundäre Infektionen
erschwert werden (Impetiginisierung und ober-
flächliche Pusteln) (3–5). In den letzten Jahren kannt, doch es wird angenommen, dass durch Krat-
bestand grosses Interesse an den Mechanismen und zen der Haut und durch Interleukin-4-Ausschüttung
Triggerfaktoren, welche der erhöhten mikrobiellen von Th-2-Zellen die Fibronektinsynthese und Plas-
Kolonisierung der Atopikerhaut zugrunde liegen maexsudation von Fibrinogen induziert wird. Dies
oder die Exazerbation des atopischen Ekzems be- erleichtert das Andocken von S. aureus an die Der-
günstigen (Review in [6–8, 9]).
mis. Zudem besitzt S. aureus die Fähigkeit, sich mit
Zum einen können S.-aureus-Zellwandkomponen- einer Art Bioschutzmantel aus einer hydratisierten
ten eine spezifische Antikörperbildung induzieren. Matrix von Polysacchariden (Glykokalix) und Pro-
Zum anderen besteht eine dermal lokalisierte teinen zu umgeben, welcher die Anhaftung unter-
Infektabwehrschwäche. Aufgrund immunologischer stützt (6). Dadurch können S.-aureus-Kolonien
Prozesse fehlen antimikrobiell wirkende Peptide unkontrolliert wachsen (Tabelle).
wie Kathelizidin und Beta-Defensin-2, welche nor-
malerweise von den Keratinozyten exprimiert werden (1). Dadurch wird das Eindringen der Bakterien in die Atopikerhaut erleichtert.
Immunologisches Netzwerk bei IgEassoziiertem atopischem Ekzem
Als wichtiger Faktor konnte bei Patienten mit atopi- In Abbildung 1 sind die komplexen immunologi-
schem Ekzem eine erhöhte Adhärenz von S. aureus schen Prozesse beim atopischen Ekzem zusammen-
medicos 2/2008
nachgewiesen werden. Die bakterielle Adhäsion gefasst. Bei den Betroffenen exprimieren T-Zellen
wird über verschiedene Zellwandproteine vermit- im Blut vermehrt das kutane Lymphozytenantigen
telt. Die Adhäsionsmoleküle aus der Zellmembran (CLA), welches in Verbindung mit dem ebenfalls
von S. aureus docken an epidermales und dermales vorhandenen, die T-Zellen aktivierenden Chemokin
Laminin und Fibronektin an. Diese haben in läsio- CTACK zur Einwanderung von Lymphozyten in
naler Haut eine exponierte Lage, was das kutane die Haut (Skin-homing) führt. In Anwesenheit von
Andockungsvermögen von S. aureus noch verstärkt. antigenpräsentierenden Zellen (APC) der Haut, das 10 Die genauen Mechanismen sind noch nicht be- heisst dendritischen Zellen und Langerhanszellen,
ALLERGIE
T-Zellen Skin-homing (Einwanderung von Lymphozyten in die entzündliche Haut)
Antigenpräsentation via APC (Langerhanszellen, dendritische Zellen)
T-Zell-Aktivierung
akute Phase
Th-2
chronische Phase
Th-1
Zytokin-Expression
IL-4, IL-13 IFN-γ
B-Zellen Eosinophilie
IgE
Apoptose von Keratinozyten
Abbildung 1: Immunologische Prozesse beim atopischen Ekzem
können die T-Zellen aktiviert werden. In der nachfolgenden einleitenden Phase exprimieren die aktivierten T-Zellen die Th-2-Zytokine IL-4 und IL-13. Zusätzlich können eosinophile Granulozyten angelockt und durch IL-5-Zytokine aktiviert werden. Diese Th-2-dominierte Immunantwort führt zu einer verminderten Expression von antimikrobiellen Kathelizidinen und Beta-Defensinen. Dadurch entsteht die Gefahr einer unkontrollierten Besiedlung der Haut mit Bakterien, Viren und Pilzen. In einem späteren, chronischen Stadium ist IFN-γ das vorherrschende Zytokin, welches das Gleichgewicht der Immunantwort in Richtung Th-1-Typ verschiebt. IFN-γ kann zur Apoptose in Keratinozyten führen, was ein Schlüsselereignis im ekzematösen Prozess des atopischen Ekzems sein kann. Wichtig ist der Umstand, dass sich eine Th-2- und eine Th-1dominierte Immunantwort nicht gegenseitig ausschliessen. Vielmehr handelt es sich um eine biphasische Erkrankung, wie das Auftreten einer akuten Krankheitsverschlimmerung beim chronischen Verlauf eines atopischen Ekzems zeigt. Es wurde postuliert, dass der Wechsel der Th-2- in eine Th-1Immunantwort via Interleukin-12 durch eosinophile Granulozyten, antigenpräsentierende Zellen und T-Zellen begünstigt wird.
zieren die Einwanderung von T-Zellen mittels Hochregulierung der kutanen lymphozytenassoziierten Antigene (CLA) und Differenzierung durch Zytokinproduktion (IL-4 und IL-10). Dies löst eine Entzündung der Haut aus oder kann eine bestehende verstärken. Es wurde gezeigt, dass beim atopischen Ekzem regulatorische T-Zellen signifikant häufiger zugegen sind. Diese verlieren jedoch ihre immunsuppressive Tätigkeit, wenn sie durch die bakteriellen Antigene aktiviert werden. In Haut, die mit super-
Staphylococcus-aureus-Superantigene
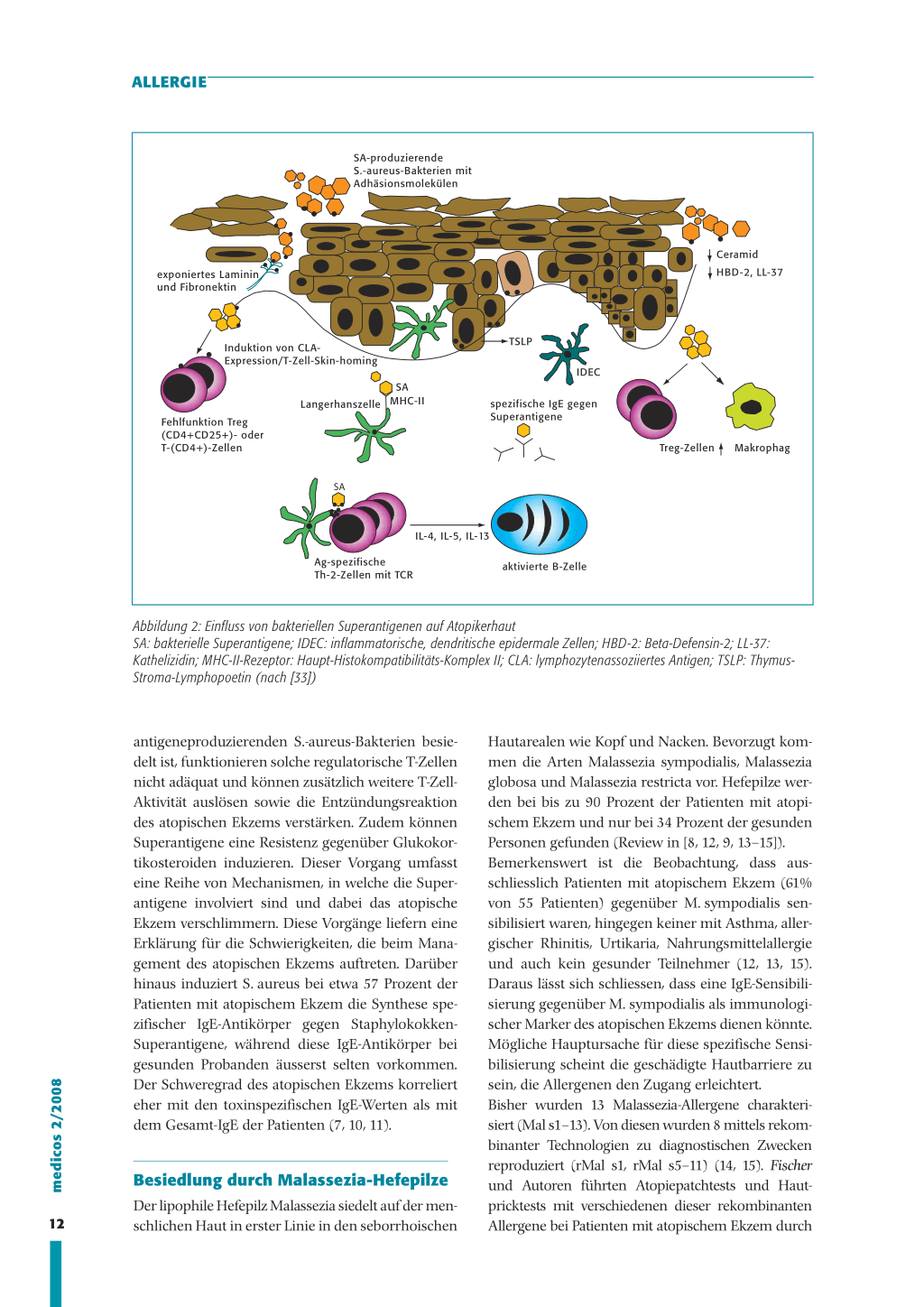
In bis zu 65 Prozent der Fälle produziert S. aureus immunmodulierende Toxine wie die Staphylococcus-Enterotoxine A und B sowie das Toxic-ShockSyndrom-Toxin1. Es handelt sich um Proteine mit hohem Molekulargewicht und Superantigen-Eigenschaften (Review in [9]). S.-aureus-Exotoxine/Superantigene binden an die MHC-Klasse-II-Moleküle (major histocompatibility complex) und lösen eine Stimulation der T-Zellen aus (Abbildung 2). Sie indu-
ALLERGIE
SA-produzierende S.-aureus-Bakterien mit Adhäsionsmolekülen
exponiertes Laminin und Fibronektin
Ceramid HBD-2, LL-37
Induktion von CLAExpression/T-Zell-Skin-homing
Fehlfunktion Treg (CD4+CD25+)- oder T-(CD4+)-Zellen
SA Langerhanszelle MHC-II
SA
TSLP
IDEC
spezifische IgE gegen Superantigene
Treg-Zellen Makrophag
IL-4, IL-5, IL-13
Ag-spezifische Th-2-Zellen mit TCR
aktivierte B-Zelle
Abbildung 2: Einfluss von bakteriellen Superantigenen auf Atopikerhaut SA: bakterielle Superantigene; IDEC: inflammatorische, dendritische epidermale Zellen; HBD-2: Beta-Defensin-2; LL-37: Kathelizidin; MHC-II-Rezeptor: Haupt-Histokompatibilitäts-Komplex II; CLA: lymphozytenassoziiertes Antigen; TSLP: ThymusStroma-Lymphopoetin (nach [33])
antigeneproduzierenden S.-aureus-Bakterien besie- Hautarealen wie Kopf und Nacken. Bevorzugt kom-
delt ist, funktionieren solche regulatorische T-Zellen men die Arten Malassezia sympodialis, Malassezia
nicht adäquat und können zusätzlich weitere T-Zell- globosa und Malassezia restricta vor. Hefepilze wer-
Aktivität auslösen sowie die Entzündungsreaktion den bei bis zu 90 Prozent der Patienten mit atopi-
des atopischen Ekzems verstärken. Zudem können schem Ekzem und nur bei 34 Prozent der gesunden
Superantigene eine Resistenz gegenüber Glukokor- Personen gefunden (Review in [8, 12, 9, 13–15]).
tikosteroiden induzieren. Dieser Vorgang umfasst Bemerkenswert ist die Beobachtung, dass aus-
eine Reihe von Mechanismen, in welche die Super- schliesslich Patienten mit atopischem Ekzem (61%
antigene involviert sind und dabei das atopische von 55 Patienten) gegenüber M. sympodialis sen-
Ekzem verschlimmern. Diese Vorgänge liefern eine sibilisiert waren, hingegen keiner mit Asthma, aller-
Erklärung für die Schwierigkeiten, die beim Mana- gischer Rhinitis, Urtikaria, Nahrungsmittelallergie
gement des atopischen Ekzems auftreten. Darüber und auch kein gesunder Teilnehmer (12, 13, 15).
hinaus induziert S. aureus bei etwa 57 Prozent der Daraus lässt sich schliessen, dass eine IgE-Sensibili-
Patienten mit atopischem Ekzem die Synthese spe- sierung gegenüber M. sympodialis als immunologi-
zifischer IgE-Antikörper gegen Staphylokokken- scher Marker des atopischen Ekzems dienen könnte.
Superantigene, während diese IgE-Antikörper bei Mögliche Hauptursache für diese spezifische Sensi-
gesunden Probanden äusserst selten vorkommen. bilisierung scheint die geschädigte Hautbarriere zu
medicos 2/2008
Der Schweregrad des atopischen Ekzems korreliert sein, die Allergenen den Zugang erleichtert.
eher mit den toxinspezifischen IgE-Werten als mit Bisher wurden 13 Malassezia-Allergene charakteri-
dem Gesamt-IgE der Patienten (7, 10, 11).
siert (Mal s1–13). Von diesen wurden 8 mittels rekom-
binanter Technologien zu diagnostischen Zwecken
Besiedlung durch Malassezia-Hefepilze
reproduziert (rMal s1, rMal s5–11) (14, 15). Fischer und Autoren führten Atopiepatchtests und Haut-
Der lipophile Hefepilz Malassezia siedelt auf der men- pricktests mit verschiedenen dieser rekombinanten
12 schlichen Haut in erster Linie in den seborrhoischen Allergene bei Patienten mit atopischem Ekzem durch
ALLERGIE
und stellten dabei eine bevorzugte Sensibilisierung gegenüber rMal s5, rMal s6 und rMal s9 fest (12). Interessanterweise wurden beim «intrinsischen» Typ des atopischen Ekzems zudem IgE- und T-Zell-mediierte Sensibilisierungen gegenüber M. sympodialis beobachtet: Sensibilisiert waren 7 von 15 Patienten (47%), die mittels ImmunoCAP-Test untersucht worden waren, sowie 5 von 15 mit Hautprick- und Atopietest untersuchte Patienten und schliesslich 6 von 15 Patienten, bei denen PBMC-Proliferationstests (peripheral blood mononuclear cell proliferation assays) durchgeführt worden waren (12).
Autoreaktivität beim atopischen Ekzem – Hautpilze als Auslöser?
Bei der Pathogenese des atopischen Ekzems können körpereigene Proteine als Autoallergene eine Rolle spielen. In-vitro-Untersuchungen zu IgE-Sensibilisierungen gegenüber verschiedenen Proteinen zeigten das Auftreten von Kreuzreaktionen zwischen den auf der Haut lebenden Pilzen und humanen Proteinen (15). In einer Untergruppe von Patienten
mit atopischem Ekzem spielt die humane Mangansuperoxiddismutase (hMnSOD) eine wichtige Rolle. Es handelt sich hierbei um ein antioxidativ wirkendes Enzym, das die DNA der Mitochondrien vor oxidativem Stress schützt. Mangansuperoxiddismutase ist für die Autoreaktivität bei allergischer bronchopulmonarer Aspergillose bekannt. Betroffene Patienten zeigten in Atopiepatchtests mit rekombinanter hMnSOD deutliche ekzematöse Reaktionen (16, 15). In einer Untersuchung von 69 Patienten mit atopischer Dermatitis wiesen 29 (36 %) eine IgE-spezifische Immunantwort auf hMnSOD auf. Eine solche Reaktivität fand man auch bei Patienten mit nicht atopischem Ekzem. Die spezifischen IgE-Antikörper korrelierten hochgradig mit dem Schweregrad der Erkrankung. Sämtliche auf hMnSOD sensibilisierten Patienten zeigten eine deutlich positive Hauttestreaktion auf den Hefepilz Malassezia sympodialis. Die Sensibilisierung auf hMnSOD wird vermutlich durch strukturell ähnliche und somit kreuzreagierende MnSOD von verschiedenen Pilzen wie Aspergillus fumigatus und Malassezia sympodialis ausgelöst. Diese kommt durch eine sogenannte
ALLERGIE
molekulare Mimikry zustande: Durch eine (zufällige) molekulare Ähnlichkeit zwischen mikrobiellen und menschlichen Molekülen greifen Abwehrzellen und Immunglobuline auch körpereigene Strukturen an. Es entwickeln sich also Allergien auf körpereigene Bestandteile, und die entzündlichen Hautreaktionen werden kontinuierlich aufrechterhalten (16, 14).
atopische Ekzem sowohl durch allergische als auch nicht allergische Überempfindlichkeitsreaktionen (zum Beispiel Histaminintoleranz) verschlimmern können. Weiter könnte der direkte Hautkontakt mit dem Nahrungsmittel, zum Beispiel beim Zubereiten einer Mahlzeit oder Füttern der Kleinkinder, ein wichtiger Verschlimmerungsfaktor des atopischen Ekzems sein (Protein-Kontaktdermatitis) (18).
Weitere Triggerfaktoren des atopischen Ekzems
Inhalationsallergene Ab dem dritten Lebensjahr ist die Nahrungsmittelallergie bei Kindern häufig ausgewachsen, doch
Gemäss «Consensus Report» der EAAI (European gewöhnlich kommt es zur Sensibilisierung gegen-
Academy of Allergology and Clinical Immunology), über Inhalationsallergenen.
der AAAAI (American Academy of Allergy Asthma Bereits in den Sechzigerjahren wurde bei Patienten
and Immunology) und der Konsensgruppe mit atopischem Ekzem mittels Provokationstests
PRACTALL (Practical Allergy) können folgende gezeigt, dass nach intranasaler oder bronchialer
endogene und exogene Faktoren das atopische Inhalation mit Aeroallergenen Juckreiz und Haut-
Ekzem auslösen oder verschlimmern (2):
läsionen auftreten. Ebenso kann eine Pollenexposi-
tion eine saisonale Verschlimmerung des Ekzems
Stress
bewirken (19). Bei einer Untergruppe von Patienten
Bei Patienten mit atopischem Ekzem ist die stress- mit atopischem Ekzem konnten ekzematöse Reak-
induzierte Immunmodulation verändert. Die genauen tionen ausgelöst werden, indem im Atopiepatchtest
Mechanismen sind jedoch noch ungenügend er- auf nicht involvierter Haut Aeroallergene zum Bei-
forscht. Möglicherweise spielen neuroimmunolo- spiel von Hausstaubmilben, Unkraut oder Tierhaut-
gische Faktoren eine Rolle. Im Blut und in den epi- schuppen aufgebracht wurden (20). Gemäss dieser
dermalen Nervenfasern der Patienten findet man Studie berichteten die Probanden von Ekzemschü-
zum Beispiel Neuropeptide, die in enger Verbin- ben nach Kontakt mit spezifischen Aeroallergenen:
dung mit den Langerhanszellen stehen. Die erhöh- 30 Prozent hatten zuvor bereits auf Katzenepithel,
ten Konzentrationen von Nervenwachstumsfaktor 34 Prozent auf Hausstaubmilben (Dermatophago-
(NGF) und Substanz P im Plasma der Patienten kor- ides pteronyssinus) reagiert. Durch Birken- oder
relieren eindeutig mit der Aktivität der Erkrankung. Graspollen ausgelöste saisonale Schübe wurden bei
Auch die Konzentration an BDGF (brain-derived 17 bis 20 Prozent beobachtet. Dass Inhalationsaller-
growth factor) in Blut und Plasma ist erhöht. BDGF gene bei Patienten mit atopischem Ekzem eine
schwächt einerseits die Apoptose und verstärkt Immunreaktion der Haut auslösen können, zeigten
andererseits die Chemotaxis der Eosinophilen, wie ebenfalls Untersuchungen, bei welchen aus Haut-
In-vitro-Versuche gezeigt haben.
läsionen und Atopiepatchtests gewonnene T-Zellen
selektiv auf D. pteronyssinus (Der p 1) und andere
Nahrungsmittelallergene
Aeroallergene reagierten (21, 22).
Bei einer Untergruppe von Kleinkindern und Kin-
dern mit atopischem Ekzem können Nahrungsmit- Reizerzeugende Faktoren
telallergene nicht nur Typ-I-Soforttypreaktionen wie Häufig führen Kleider grober Textur oder aus Wolle
Urtikaria, Angioödem, Koliken, Asthma und Ana- zu mechanischer Irritation der Haut und somit zu
phylaxie, sondern auch ekzematöse Hautausschläge einer Verschlimmerung des Ekzems. Auch chemi-
auslösen. Dies geht aus Studien hervor, bei denen sche Substanzen, wie sie zum Beispiel bei der Ge-
plazebokontrollierte Nahrungsmittelprovokations- sichtsreinigung verwendet werden, sollten als Reiz-
tests durchgeführt wurden (17). Bei einigen dieser faktoren in Betracht gezogen werden. Doch erst
medicos 2/2008
Patienten können urtikarielle Reaktionen den für wenn nach Weglassen der Substanz die Hautreizung
die Erkrankung typischen Kreislauf von Juckreiz – verschwindet, kann der Wirkstoff zufriedenstellend
Kratzen – Entzündung in Bewegung setzen. Evidenz als Reizfaktor identifiziert werden.
für das Konzept, dass Nahrungsmittel zu einer
Immunantwort der Haut beitragen können, brachten Kontaktallergene
geklonte nahrungsmittelallergen-spezifische T-Zellen Die Rolle des atopischen Ekzems als Risikofaktor
aus Hautläsionen von Patienten mit atopischem Ek- für die Entwicklung einer allergischen Kontaktder-
14 zem. Zusätzlich steht fest, dass Nahrungsmittel das matitis sowie dessen Einfluss auf die Resultate der
ALLERGIE
Atopiepatchtests aufgrund der erhöhten Irritabilität wirkungsvoll sowohl die Besiedlung mit S. aureus
wird kontrovers diskutiert. Die Autoren einer als auch den Schweregrad des atopischen Ekzems
neueren Studie untersuchten die Struktur von posi- (39).
tiven Patchtestresultaten der häufigsten Kontakt- Eine antimykotische Therapie mit oralem Itra-
allergene bei Patienten mit atopischem Ekzem conazol wurde in einer randomisierten, plazebo-
(n = 9020) und gleichaltrigen Nichtatopikern kontrollierten Doppelblindstudie mit Patienten
(n = 15 263) (23). Im Vergleich unterschieden sich durchgeführt, die an atopischem Ekzem im Kopf-
Reaktionsmuster und Häufigkeit der Sensibilisie- Hals-Bereich litten (40). Das Ergebnis der syste-
rungen nicht wesentlich. Eine Ausnahme bildete mischen antimykotischen Behandlung war eine
Bufexamac, bei dem Sensibilisierungen bei Patien- signifikante Reduktion auf dem Scoring-Atopic-
ten mit atopischem Ekzem dreimal häufiger vorka- Dermatitis-(SCORAD-)Index, unabhängig davon, ob
men. Die Häufigkeit von einfacher, zweifacher oder eine IgE-Sensibilisierung vorlag oder nicht. Ketoco-
mehrfacher Sensibilisierung war bei beiden Grup- nazol oder Itraconazol inhibieren beide die Produk-
pen wiederum nahezu identisch. Hinsichtlich tion von Il-4 und IL-5 sowie die Ergosterolsynthese.
Ekzemlokalisationen zeigten sich hingegen Unter- Ihre Verwendung bei Patienten mit atopischem
schiede: Bei der ersten Gruppe waren Gesicht Ekzem vermag die Malassezia- und C.-albicans-spe-
(7,2%) und Hände (6,6%) häufiger, die Beine (4%) zifischen IgE und das Gesamt-IgE zu senken, was
seltener betroffen. Der Vergleich von Beruf, vermu- mit einer Verbesserung der klinischen Symptome
teter Allergenquelle und Begleitfaktoren in beiden einhergeht (Review in [15]). Obwohl diese und wei-
Gruppen ergab keine grossen Unterschiede. Was die tere Studien die Wirksamkeit von antimykotischen
Sensibilisierung gegenüber Kontaktallergenen be- Behandlungen sowohl gegen Malassezia als auch
trifft, sind die Unterschiede zwischen Personen mit C. albicans bei einem Patientenkollektiv belegen,
beziehungsweise ohne atopisches Ekzem jedoch sind weitere kontrollierte Studien erforderlich, um
überraschend klein.
den tatsächlichen Nutzen solcher Therapien bei
breiter Anwendung beurteilen zu können.
Mögliche Langzeittherapeutika und Massnahmen gegen die Entzündung
Bis anhin gilt die Hyposensibilisierung beim atopischen Ekzem nicht als anerkanntes Therapieverfahren. Kontrollierte Doppelblindstudien scheiter-
Die Basistherapie des atopischen Ekzems besteht ten beim Versuch, ein konsistentes Ergebnis und
darin, dem Hautbarrieredefekt möglichst gut entge- somit einen allgemeinen Nutzen der spezifischen
genzuwirken. Dies geschieht zum einen durch eine Immuntherapie für diese Patienten nachzuweisen
optimale und täglich konsequent durchgeführte (2). Neulich erschien eine randomisierte Multizen-
Hautpflege unter Verwendung von Emollienzien terstudie mit Patienten mit atopischem Ekzem, die
und Feuchthaltemitteln. Zum andern sollten spe- gegen Hausstaubmilben sensibilisiert waren. Wäh-
zifische und nicht spezifische Triggerfaktoren iden- rend eines Jahres wurde die Wirksamkeit einer
tifiziert und reduziert werden (2).
allergenspezifischen Immuntherapie gegen Haus-
Zur antientzündlichen Therapie kommen topi- staubmilben erprobt. Das Ergebnis zeigte eine dosis-
sche Kortikosteroide zur Anwendung. Für eine abhängige Wirkung auf die Erkrankung (41).
Langzeitbehandlung sind diese jedoch aufgrund der Trotz dieser Fortschritte in der pharmakologischen
zahlreichen Nebenwirkungen und des hohen Risi- Behandlung des atopischen Ekzems ist es von
kos der Entwicklung einer Glukokortikoidresistenz grundlegender Bedeutung, dass jeder Patient indi-
durch S. aureus nicht geeignet.
viduell über die verschiedenen Aspekte der Erkran-
Die neueren Calcineurininhibitoren Tacrolimus kung aufgeklärt wird (2). Aus ökonomischen und
und Pimecrolimus hemmen die Transkription ver- praktischen Gründen sind strukturierte Schulun-
schiedener Zytokingene der Th-1- und Th-2-Helfer- gen anzubieten, die auf Patienten mit moderatem
zellen. Sie scheinen durch S.-aureus-Superantigene und schwerem atopischem Ekzem und ihre Eltern
getriggerte T-Zellen zu blockieren und die Besied- beziehungsweise Betreuungspersonen abgestimmt
medicos 2/2008
lung mit S. aureus wirksam zu reduzieren. Weiter sind. Patient und Eltern sollen erlernen, wie sie
gelten sie als sicher für die Anwendung bei Ekzemen sich in einen Prozess der Problemlösung hinein-
im Gesicht und an den Augenlidern (24–37, 38).
begeben und sich bei der Umsetzung im Alltag
Topische Fuzidinsäure reduziert das Vorkommen realistische kurzfristige Ziele setzen können. Sie
und die Populationsdichte von S. aureus, ohne dass sollen darin unterstützt werden, das Leben mit der
es dabei zur Resistenzbildung kommt (28).
Erkrankung zu akzeptieren, die angebotenen sozia-
Ein neuer Behandlungsansatz sind silberbeschich- len Hilfeleistungen adäquat zu nutzen sowie ihre
16 tete Textilien und Seidenfasern. Sie reduzieren Eigenmotivation zum Durchführen der Therapie zu
ALLERGIE
stärken. Da das Management der Erkrankung oft einen unvorhersagbaren Verlauf nimmt, hat die Patientenschulung bis heute hohe Priorität (42). ●
Korrespondenzadresse: Prof. Dr. med. Brunello Wüthrich Facharzt FMH für Allergologie und Dermatologie Spital Zollikerberg Trichtenhauserstrasse 20 8125 Zollikerberg E-Mail: bs.wuethrich@bluewin.ch
Interessenkonflikte: keine
Literatur: 1. Ong P.Y., Ohtake T., Brandt C., et al.: Endogenous antimicrobial peptides and skin
infections in atopic dermatitis. New England J Medicine 2002, 347, 1151–1160. 2. Akdis C.A., Akdis M., Bieber T., et al. for the European Academy of Allergology and
Clinical Immunology/American Academy of Allergy, Asthma and Immunology/ PRACTALL Consensus Group: Diagnosis and treatment of atopic dermatitis in children and adults: European Academy of Immunology/PRACTALL Consensus Report. Allergy 2006; 61, 969–987. 3. Grize L., Gassner M., Wüthrich B. et al., on behalf of the Swiss Surveillance Programme on Childood Allergy and Respiratory symptoms with respect to Air Pollution (SCARPOL): Trends in prevalence of asthma, allergic rhinitis and atopic dermatitis in 5–7 year old Swiss children from 1992 to 2001. Allergy 2006, 61, 556–562. 4. Hauser C., Wüthrich B. et al.: Staphylococcus aureus skin colonization in atopic dermatitis patients. Dermatologica 1985, 170, 35–39. 5. Hauser C., Wüthrich B. et al.: Immune response to staphylococcus aureus in atopic dermatitis. Dermatologica 1985, 170, 114–120. 6. Akiyama H., Hamada T., Huh W.K. et al.: Confocal laser scanning microscopic observation of glycocalyx production by Staphylococcus aureus in skin lesions of bullous impetigo, atopic dermatitis and pemphigus foliaceus. Br J Dermatol 2003, 148, 526–532. 7. Boguniewicz M., Leung D.Y.M.: Atopic dermatitis. J Allergy Clin Immunol 2006, 117 (suppl), S. 475–480 8. Boguniewicz M., Schmid-Grendelmeier P., Leung D.Y.M.: Atopic dermatitis. J Allergy Clin Immunol 2006, 118, 40–43. 9. Roll A., Cozzio A., et al.: Microbial colonization and atopic dermatitis. Curr. Opin. Allergy Immunol 2004, 4, 373–378. 10. Leung D.Y.M., Bieber T.: Atopic dermatitis. Lancet 2003; 361, 151–160. 11. Leung D.Y.M., Boguniewicz M. et al.: New insights in atopic dermatitis. J Clin Invest 2004, 113, 651–657. 12. ETAC Study Group: Allergic factors associated with the development of asthma and the influence of cetirizine in a double-blind, randomized, placebo-controlled trial: first results of ETAC. Pediatr Allergy Immunol 1998, 9, 116–124. 13. Schmid-Grendelmeier P., Fischer B., Wüthrich B.: IgE to Malassezia furfur/ M. sympodialis. ACI International 2002, 14, 140–142. 14. Schmid-Grendelmeier P., Flückiger S. et al.: IgE-mediated and T cell-mediated autoimmunity against manganese superoxide dismutase in atopic dermatitis. J Allergy Clin Immunol 2005, 115, 1068–1075. 15. Schmid-Grendelmeier P., Scheynius A., Crameri R.: The role of sensitization to Malassezia sympodialis in atopic cczema. In: Crameri R (Ed). Allergy and Asthma in the Modern Society: The Scientific Approach. Chem Immunol Allergy. Basel, Karger, 2006, vol. 91, pp. 98–109. 16. Leung D.Y.M., Nelson H.S. et al.: The editors' choice: Autoreactivity in atopic Dermatitis – induced by skin fungi? J Allergy Clin Immunol 2005, 115: 895–896.
17. Werfel T., Breuer K.: Role of food allergy in atopic dermatitis. Curr Opin Allergy Clin Immunol 2004, 4, 379–385.
18. Wüthrich B.: Contact urticaria and protein contact dermatitis to food. In: Marone G (Ed) Clin Immunology and Allergy in Medicine, JGC Editions, Naples, Italy, 2003, pp. 175–182.
19. Wüthrich B.: Atopic dermatitis flare provoked by inhalant allergens. Dermatologica 189, 178, 51–53.
20. Darsow J., Laifaoui U., Kerschenlohr K. et al.: The prevalence of positive reactions in the atopy patch test with aeroallergens and food allergens in subjects with atopic eczema: a European multicenter study. Allergy 2004, 59, 1318–1325.
21. van Reijsen F.C., Bruijnzeel-Koomen C.A.F.M., Kalthoff F.S.: Skin-derived aeroallergen-specific T-cell clones of Th2 phenotype in patients with atopic dermatitis. J Allergy Clin Immunol 1992, 90, 184–192.
22. Sager N., Feldmann A., et al.: House dust mite-specific T cells in the skin of subjects with atopic dermatitis: frequency and lymphokine profile in the allergen patch test. J Allergy Clin Immunol 1992. 89, 801–810.
23. Hauser C., Wüthrich B. et al.: The Immune response to S. aureus in atopic dermatitis. Acta Derm Venereol (Stockh) 1985, Suppl. 114, 101-104.
24. Hudson T.J.: Skin barrier function and allergic risk. Nature Genetics 2006, 38, 399–400.
25. Hultsch T., Kapp A., Spergel J.: Immunomodulation and safety of topical calcineurin inhibitors for the treatment of atopic dermatitis. Dermatology 2005, 211, 174–187.
26. Irvine A.D., McLean W.H.I.: Breaking the (un)sound barrier. J Invest Dermatol 2006, 126, 1200-1292.
27. Johansson S.G.O., Th. Bieber, R. Dahl, et al.: Revised nomenclature for allergy for global use: Report of the Nomenclature Review Committee of the World Allergy Organisation, October 2003. J Allergy Clin Immunol 2004, 113, 832-836.
28. Leung D.Y.M., Bieber T.: Atopic dermatitis. Lancet 2003; 361, 151–160.
29. Leung D.Y.M., Boguniewicz M. et al.: New insights in atopic dermatitis. J Clin Invest 2004, 113, 651–657.
30. Leung D.Y.M., Nelson H.S. et al.: The editors' choice: Autoreactivity in atopic Dermatitis – induced by skin fungi? J Allergy Clin Immunol 2005, 115: 895–896.
31. Marenholz I., Nickel R. et al.: Filaggrin loss-of-function mutations predispose to phenotypes involved in the atopic march. J Allergy Clin Immunol 2006, 118, 866–871.
32. Novembre E., Cianferoni A. et al.: Natural history of «intrinsic» atopic dermatitis. Allergy 2001; 56, 452–453.
33. Ong P.Y., Ohtake T. et al.: Endogenous antimicrobial peptides and skin infections in atopic dermatitis. New England J Medicine 2002, 347, 1151–1160.
34. Palmer C.N. , Irvine A.D. et al.: Common loss-of-function variants of the epidermal barrier protein filaggrin are a major predisposing factor for atopic dermatitis. Nat Genet 2006, 38, 441–446.
35. Ravenscroft J.C., Layton A.M. et al.:Short-term effects of topical fusidic acid or mupirocin on the prevalence of fusidic acid resistant (FusR) Staphylococcus aureus in atopic eczema. Br J Dermatol 2003, 148, 1010–1017.
36. van Reijsen F.C., Bruijnzeel-Koomen C.A.F.M. et al.: Skin-derived aeroallergenspecific T-cell clones of Th2 phenotype in patients with atopic dermatitis. J Allergy Clin Immunol 1992, 90, 184–192.
37. Reitamo S., Wollenberger A. et al.: Safety and efficacy of 1 year of tacrolimus ointment monotherapy in adults with atopic dermatitis. Arch Dermatol 2000, 136, 999–1006.
38. Simon D., Lübbe J., Wüthrich B. et al.: Benefits from use of a pimecrolimus-based treatment in the management of atopic dermatitis in clinical practice. Dermatology 2006, 213, 313–318.
39. Senti G., Steinmann L.S. et al.: Antimicrobial silk clothing in the treatment of atopic dermatitis proves comparable to topical corticosteroid treatment. Dermatology 2006, 213, 228–233.
40. Svejgaard E., Larsen P.O. et al.: Treatment of head and neck dermatitis comparing itraconazole 200 mg and 400 mg daily for 1 week with placebo. J Eur Acad Dermatol Venereol 2004, 18, 445–449.
41. Werfel T., Breuer K. et al.: Usefulness of specific immunotherapy in patients with atopic dermatitis and allergic sensitization to house dust mites: a multicentre, randomized, dose-response study. Allergy 2006, 61, 202–205.
42. Wüthrich B., Roll A. et al.: Aktuelles zur atopischen Dermatitis (Neurodermitis). Allergologie 2005, 28, 92–104.
medicos 2/2008
18