Transkript
FORTBILDUNG
Aktuelle Aspekte der spezifischen Immuntherapie (SIT)
Diagnostik mit rekombinanten Allergenen erlaubt Aussage über Erfolgschancen
Zahlreiche doppelblinde, plazebokontrollierte Studien belegen die Wirksamkeit der spezifischen Immuntherapie (SIT) bei allergischer Rhinitis und allergischem Pollen- und Hausstaubmilbenasthma. Ungeachtet der Tatsache, dass verschiedene Kosten-Nutzen-Analysen eindeutig zeigten, dass die SIT, sofern korrekt verschrieben und durchgeführt, zu einer deutlichen Verminderung der sozialen und persönlichen Gesundheitskosten führt, hat dieses Verfahren in den letzten drei Dekaden an Bedeutung in der Behandlung vieler Allergiepatienten verloren, obwohl allergische Erkrankungen zunehmen und die entsprechenden Medikamentenkosten steigen — ein Widerspruch.
Weniger Desensibilierungsbehandlungen in der Praxis Parallel zum massiven Angebot symptomatisch wirksamer Pharmaka (Antihistaminika, Antiallergika, Bronchospasmolytika, topische Kortikosteroide usw.), Homöopathika und Phytotherapeutika sowie «alternativer», nicht wissenschaftlich erprobter Behandlungsmethoden, wie Bioresonanz und andere, die häufig gleichzeitig konsumiert werden, profitieren immer weniger Allergiker von der spezifischen Hyposensibilisierung (Synonyme: Desensibilisierung, Immuntherapie, Allergieimpfung) (1, 2). Die SIT mit subkutaner Applikation von Allergenextrakten ist – neben der Allergenelimination (Karenz) – die einzige kausale Behandlung von IgE-vermittelten Allergien wie allergischer Rhinitis, allergischem Asthma bronchiale oder Insektengiftallergien und kann per saldo zu Kosteneinsparungen führen (3).
Wirksamkeit der spezifischen Immuntherapie Dieses Verfahren wurde 1911 von Noon und Freeman in England rein empirisch und unter völlig falschen Wirkvorstellungen für die Behandlung des Heuschnupfens (Pollenallergien) eingesetzt – und hat sich doch als erfolgreich erwiesen. Seither
BRUNELLO WÜTHRICH
Die Therapie bei IgE-vermittelten allergischen Erkrankungen des Respirationstrakts besteht aus Allergenkarenz, einer evidenzbasierten Pharmakotherapie und, bei entsprechender Indikation, einer allergenspezifischen Immuntherapie (SIT) und Patientenschulung. Die SIT sollte in Kombination mit allen anderen Therapieformen durchgeführt werden, um dem Ziel Symptomfreiheit so weit wie medizinisch möglich nahezukommen. Der Erfolg einer SIT ist auch von der Qualität des Allergenextrakts abhängig. In Zukunft werden die herkömmlichen Allergenextrakte durch definierte rekombinante Molekülallergene abgelöst werden, die gentechnisch hergestellt sind. Bereits heute steht für die verbesserte Diagnostik der wichtigsten Allergenquellen, wie Baum-, Gräser-, Unkrautpollen, Hausstaubmilben und Insekten, ein rekombinantes Allergenrepertoire zur Verfügung. Damit kann die Indikation für die spezifische Immuntherapie wesentlich exakter als früher gestellt werden.
Merksätze
■ Die Qualität des Allergenextrakts ist für eine exakte Diagnose und die Erfolgsaussichten der spezifischen Immuntherapie (SIT) entscheidend.
■ Die SIT wirkt bei Insektengiftallergie, polleninduzierter Rhinitis, Konjunktivitis und Asthma sowie bei Hausstaubmilbenallergie (Rhinitis und Asthma). In einigen Studien führte die SIT zu einer Symptom- und/oder Medikamentenreduktion bei Patienten mit Allergie auf Katzenepithelien oder Schimmelpilze.
■ Die SIT ist die einzige Behandlung, die in den natürlichen Verlauf allergischer Erkrankungen eingreift und somit der Entwicklung eines Asthmas beziehungsweise neuer Sensibilisierungen entgegenwirkt.
58 ARS MEDICI 2 ■ 2010
AKTUELLE ASPEKTE DER SPEZIFISCHEN IMMUNTHERAPIE (SIT)
Tabelle 1: SIT im Kindesalter
■ Kinder sind in der Regel gegen weniger Allergene sensibilisiert als Erwachsene.
■ Vor allem bei frühzeitigem Beginn der SIT kann bei Rhinitispatienten die Asthmaentwicklung verhindert werden.
■ Bei dem noch eingeschränkten Sensibilisierungsspektrum kann die Ausbildung weiterer Sensibilisierungen besonders gut verhindert werden.
■ Nach den bisherigen Erfahrungen zeigt die SIT bei Kindern eine bessere Wirksamkeit und Verträglichkeit.
Tabelle 2: Indikation der SIT
■ Die SIT ist bei Patienten mit nachweisbaren spezifischen IgEAntikörpern gegen klinisch relevante, nicht ausschaltbare Allergene indiziert und wenn die allergischen Symptome den für die SIT erforderlichen Zeitaufwand und die damit verbundenen Risiken rechtfertigen.
■ Die Patientenauswahl ist wichtig, wobei das Verhältnis zwischen Wirksamkeit und dem Risiko möglicher Nebenwirkungen stets ausgewogen sein sollte.
■ Die Indikation für eine spezifische Immuntherapie sollte von einem Facharzt für Allergologie gestellt werden.
ist ihre Wirksamkeit durch umfangreiche, plazebokontrollierte Studien bei Insekten-, Pollen- und Hausstaubmilbenallergien erwiesen (4–18). In einigen Studien führte die SIT zu einer Symptom- und/oder Medikamentenreduktion bei Patienten mit Allergie auf Katzenepithelien oder einige Schimmelpilze (12, 13). Die SIT ist die einzige Behandlung, die in den natürlichen Verlauf allergischer Erkrankungen eingreift und somit die Entwicklung eines Asthmas bei Patienten mit allergischer Rhinitis verhindern kann (PAT-Studien [14-16]) sowie der Entwicklung neuer Sensibilisierungen (Ausweitung des individuellen Allergenspektrums) entgegenwirkt (17, 18). Der Stellenwert der SIT in der Therapie allergischer Erkrankungen ist somit sehr hoch. Wissenschaftliche Erkenntnisse der letzten Jahre haben unser Verständnis der immunologischen Wirkungsweise, insbesondere zur IgE-Regulation, deutlich verbessert (19, 20). Der Einsatz rekombinanter Allergene aus Pollen, Hausstaubmilben und Insekten hat zudem erlaubt, die Indikation für eine SIT gezielter zu stellen (21–23). Die Qualität des Allergenextrakts ist entscheidend für Diagnose und Therapie. Wenn immer möglich sollten standardisierte Präparate bekannter Stärke und Haltbarkeit verwendet werden. Die Messung des Gehalts an Major-Allergenen (siehe unten) im Rahmen der Standardisierung ist heute ein realistisches und wünschenswertes Ziel. Die
Tabellen 1 und 2 fassen die wichtigsten Punkte zur Indikationsstellung einer SIT bei Kindern und Erwachsenen zusammen. Zahlreiche neue klinische Studien mit verschiedenen Allergenen zeigen, dass der Effekt der SIT nach Beendigung der Behandlung über mehrere Jahre anhält (24–27). Auch die sublinguale Immuntherapie (SLIT), die eigentlich schon im Jahr 1900 vor der subkutanen Methode eingeführt wurde, hat in den letzten Jahren aufgrund neuerer Studien eine Renaissance erlebt, und entsprechende Präparate sind auch in der Schweiz endlich zugelassen (28–30). In dieser Arbeit wird jedoch auf diese Verabreichungsmethode der SIT nicht näher eingegangen.
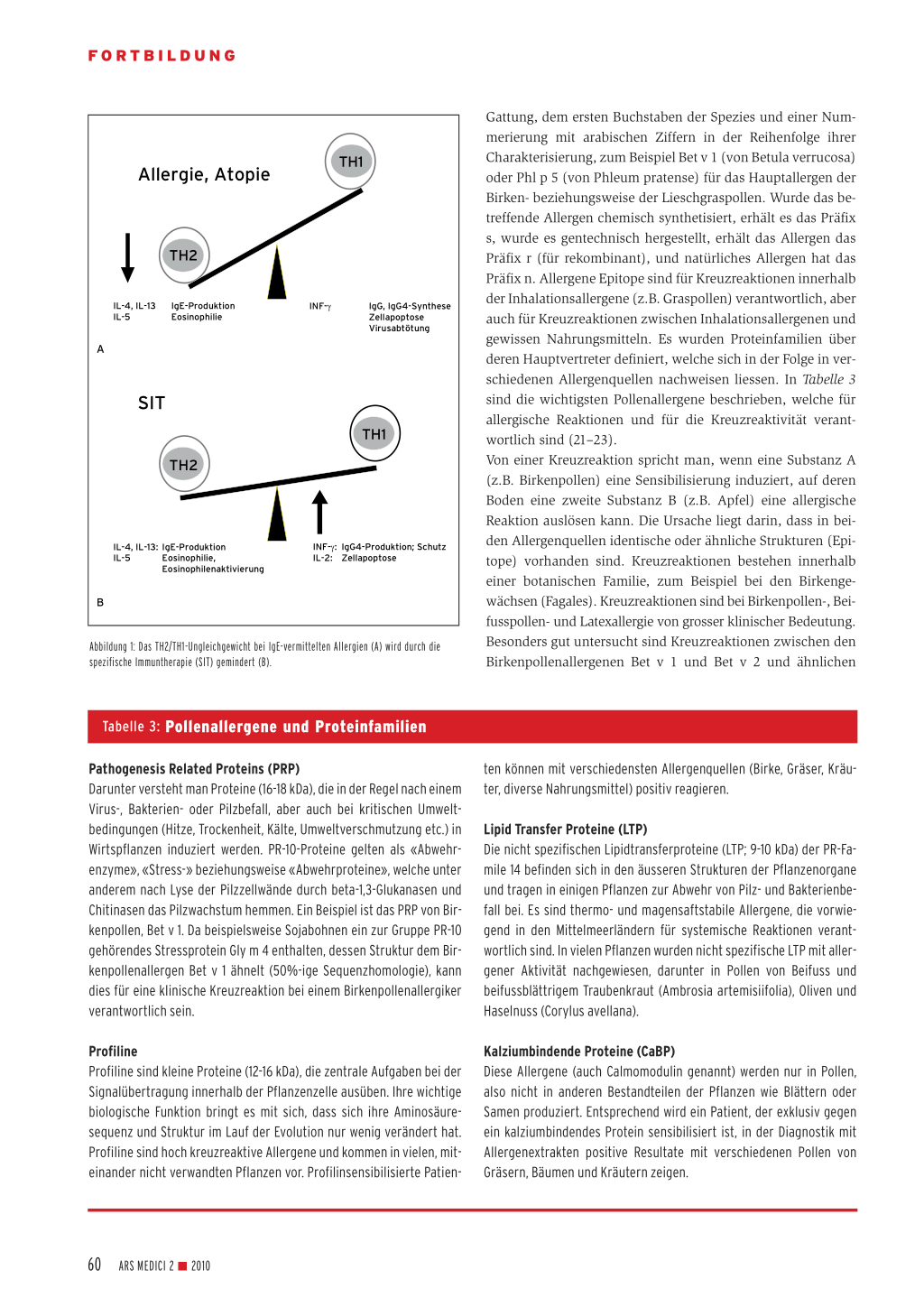
Mechanismen der spezifischen Immuntherapie Die SIT ist jeweils auf die verabreichten Allergene abgestimmt. Die Mechanismen unterscheiden sich und sind abhängig von der Art der Allergene (Insektengifte, Inhalationsallergene) sowie dem Weg der Immunisierung (subkutan, sublingual, oral, inhalativ). Allergenspezifische T-Lymphozyten spielen eine Schlüsselrolle bei der Entstehung und Unterhaltung IgEvermittelter Reaktionen. T-Helfer-Typ2-Zellen (TH2) induzieren mithilfe der Interleukine IL-4 und IL-13 die IgE-Synthese. IL-5 bewirkt die Aktivierung eosinophiler Granulozyten, welche durch Freisetzung von gewebetoxischen Enzymen, wie ECP (eosinophilic cationic protein) und MBP (major basic protein), massgebend für das Zustandekommen der allergischen Entzündung sind. Nach neuesten Erkenntnissen modifiziert die SIT die T-Zell-Antworten durch Beeinflussung des TH2/TH1Switchs und/oder der T-Zell-Anergie (TH2/TH0-Abnahme). Dies führt zur Produktion von Interferon gamma (INF-γ) und IL-2 sowie zur Inhibition von IL-10 und einer Reduktion der Rekrutierung inflammatorischer eosinophiler Zellen und einer veränderten Mediatorensekretion (Histamin, Prostaglandine, Leukotriene) aus Mastzellen und Blutbasophilen. Es kommt zum Anstieg von allergenspezifischen IgG insbesondere IgG4Antikörpern und langfristig, besonders bei Insektengiftallergien, zu einer Drosselung der Produktion allergenspezifischer IgE-Antikörper (19, 20) (Abbildung 1).
Nomenklatur der Allergene, Kreuzreaktionen und Major-Allergene In Zukunft werden die herkömmlichen Allergenextrakte durch definierte rekombinante Molekülallergene abgelöst werden, die gentechnisch hergestellt sind. Dabei isoliert man aus den Allergenquellen die DNA, welche für die Allergene kodiert, und verwendet diese Baupläne zur Nachbildung der Allergene. Dies ist bereits für die wichtigsten Allergenquellen wie Baum-, Gräser-, Unkrautpollen und Insekten gelungen, und ein rekombinantes Allergenrepertoire wurde erstellt. Mittels der gentechnisch hergestellten Allergene kann nun die Indikation für eine SIT wesentlich exakter gestellt werden als früher. Für Allergene, die exakt analysiert wurden, das heisst, dass deren Aminosäuresequenz vollständig oder weitgehend bekannt ist, hat das WHO/IUIS-Nomenklatur-Subkomitee eine spezielle Nomenklatur vorgeschrieben. Die Bezeichnung eines solchen Allergens besteht aus den ersten drei Buchstaben der
ARS MEDICI 2 ■ 2010 59
FORTBILDUNG
Allergie, Atopie
TH1
TH2
IL-4, IL-13 IgE-Produktion IL-5 Eosinophilie
A
SIT
TH2
INF-γ
IgG, IgG4-Synthese Zellapoptose Virusabtötung
TH1
IL-4, IL-13: IgE-Produktion IL-5 Eosinophilie,
Eosinophilenaktivierung
B
INF-γ: IgG4-Produktion; Schutz IL-2: Zellapoptose
Abbildung 1: Das TH2/TH1-Ungleichgewicht bei IgE-vermittelten Allergien (A) wird durch die spezifische Immuntherapie (SIT) gemindert (B).
Gattung, dem ersten Buchstaben der Spezies und einer Nummerierung mit arabischen Ziffern in der Reihenfolge ihrer Charakterisierung, zum Beispiel Bet v 1 (von Betula verrucosa) oder Phl p 5 (von Phleum pratense) für das Hauptallergen der Birken- beziehungsweise der Lieschgraspollen. Wurde das betreffende Allergen chemisch synthetisiert, erhält es das Präfix s, wurde es gentechnisch hergestellt, erhält das Allergen das Präfix r (für rekombinant), und natürliches Allergen hat das Präfix n. Allergene Epitope sind für Kreuzreaktionen innerhalb der Inhalationsallergene (z.B. Graspollen) verantwortlich, aber auch für Kreuzreaktionen zwischen Inhalationsallergenen und gewissen Nahrungsmitteln. Es wurden Proteinfamilien über deren Hauptvertreter definiert, welche sich in der Folge in verschiedenen Allergenquellen nachweisen liessen. In Tabelle 3 sind die wichtigsten Pollenallergene beschrieben, welche für allergische Reaktionen und für die Kreuzreaktivität verantwortlich sind (21–23). Von einer Kreuzreaktion spricht man, wenn eine Substanz A (z.B. Birkenpollen) eine Sensibilisierung induziert, auf deren Boden eine zweite Substanz B (z.B. Apfel) eine allergische Reaktion auslösen kann. Die Ursache liegt darin, dass in beiden Allergenquellen identische oder ähnliche Strukturen (Epitope) vorhanden sind. Kreuzreaktionen bestehen innerhalb einer botanischen Familie, zum Beispiel bei den Birkengewächsen (Fagales). Kreuzreaktionen sind bei Birkenpollen-, Beifusspollen- und Latexallergie von grosser klinischer Bedeutung. Besonders gut untersucht sind Kreuzreaktionen zwischen den Birkenpollenallergenen Bet v 1 und Bet v 2 und ähnlichen
Tabelle 3: Pollenallergene und Proteinfamilien
Pathogenesis Related Proteins (PRP) Darunter versteht man Proteine (16-18 kDa), die in der Regel nach einem Virus-, Bakterien- oder Pilzbefall, aber auch bei kritischen Umweltbedingungen (Hitze, Trockenheit, Kälte, Umweltverschmutzung etc.) in Wirtspflanzen induziert werden. PR-10-Proteine gelten als «Abwehrenzyme», «Stress-» beziehungsweise «Abwehrproteine», welche unter anderem nach Lyse der Pilzzellwände durch beta-1,3-Glukanasen und Chitinasen das Pilzwachstum hemmen. Ein Beispiel ist das PRP von Birkenpollen, Bet v 1. Da beispielsweise Sojabohnen ein zur Gruppe PR-10 gehörendes Stressprotein Gly m 4 enthalten, dessen Struktur dem Birkenpollenallergen Bet v 1 ähnelt (50%-ige Sequenzhomologie), kann dies für eine klinische Kreuzreaktion bei einem Birkenpollenallergiker verantwortlich sein.
ten können mit verschiedensten Allergenquellen (Birke, Gräser, Kräuter, diverse Nahrungsmittel) positiv reagieren.
Lipid Transfer Proteine (LTP) Die nicht spezifischen Lipidtransferproteine (LTP; 9-10 kDa) der PR-Famile 14 befinden sich in den äusseren Strukturen der Pflanzenorgane und tragen in einigen Pflanzen zur Abwehr von Pilz- und Bakterienbefall bei. Es sind thermo- und magensaftstabile Allergene, die vorwiegend in den Mittelmeerländern für systemische Reaktionen verantwortlich sind. In vielen Pflanzen wurden nicht spezifische LTP mit allergener Aktivität nachgewiesen, darunter in Pollen von Beifuss und beifussblättrigem Traubenkraut (Ambrosia artemisiifolia), Oliven und Haselnuss (Corylus avellana).
Profiline Profiline sind kleine Proteine (12-16 kDa), die zentrale Aufgaben bei der Signalübertragung innerhalb der Pflanzenzelle ausüben. Ihre wichtige biologische Funktion bringt es mit sich, dass sich ihre Aminosäuresequenz und Struktur im Lauf der Evolution nur wenig verändert hat. Profiline sind hoch kreuzreaktive Allergene und kommen in vielen, miteinander nicht verwandten Pflanzen vor. Profilinsensibilisierte Patien-
Kalziumbindende Proteine (CaBP) Diese Allergene (auch Calmomodulin genannt) werden nur in Pollen, also nicht in anderen Bestandteilen der Pflanzen wie Blättern oder Samen produziert. Entsprechend wird ein Patient, der exklusiv gegen ein kalziumbindendes Protein sensibilisiert ist, in der Diagnostik mit Allergenextrakten positive Resultate mit verschiedenen Pollen von Gräsern, Bäumen und Kräutern zeigen.
60 ARS MEDICI 2 ■ 2010
AKTUELLE ASPEKTE DER SPEZIFISCHEN IMMUNTHERAPIE (SIT)
Allergenen in Nahrungsmitteln wie Apfel, Haselnuss oder Sellerie. Je nach Allergen manifestieren sich die Symptome eher oral (Bet v 1) oder generalisiert (Bet v 2, Bet v 4), was – wie bereits erwähnt – auf die Stabilität des Allergens zurückzuführen ist.
Bedeutung der Major-Allergene Die Erfolgsaussichten der SIT sind stark mit dem Vorhandensein sogenannter Major-Allergene verbunden. Sind nur spezifische IgE-Antikörper auf die Nebenallergene, wie etwa Profilin (rBet v 2, rPhl p 12) und kalziumbindendes Protein (rBet v 4, rPhl p 7) nachweisbar, sind die Erfolgschancen für die SIT limitiert. Wenn der Patient jedoch auf die Major-Allergene sensibilisiert ist, sind das die besten Voraussetzungen für eine erfolgreiche Immuntherapie. Ähnlich wie bei Profilin sind kommerzielle Allergenextrakte zur Immuntherapie nicht auf ihren Gehalt an kalziumbindenden Allergenen standardisiert. Deshalb sollte vor Beginn einer SIT auch eine In-vitro-Bestimmung der spezifischen IgE-Antikörper auf kalziumbindende Allergene erfolgen.
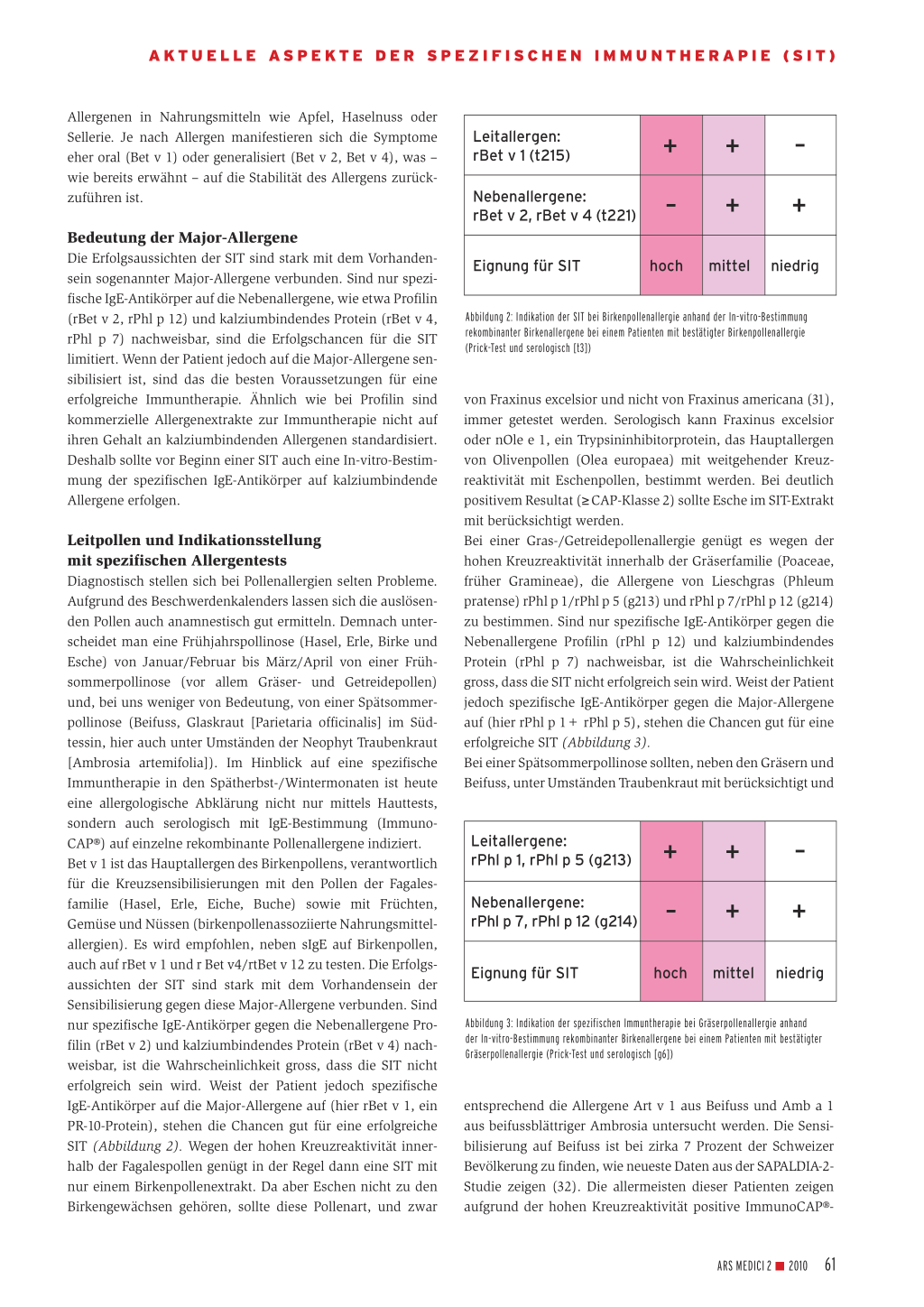
Leitpollen und Indikationsstellung mit spezifischen Allergentests Diagnostisch stellen sich bei Pollenallergien selten Probleme. Aufgrund des Beschwerdenkalenders lassen sich die auslösenden Pollen auch anamnestisch gut ermitteln. Demnach unterscheidet man eine Frühjahrspollinose (Hasel, Erle, Birke und Esche) von Januar/Februar bis März/April von einer Frühsommerpollinose (vor allem Gräser- und Getreidepollen) und, bei uns weniger von Bedeutung, von einer Spätsommerpollinose (Beifuss, Glaskraut [Parietaria officinalis] im Südtessin, hier auch unter Umständen der Neophyt Traubenkraut [Ambrosia artemifolia]). Im Hinblick auf eine spezifische Immuntherapie in den Spätherbst-/Wintermonaten ist heute eine allergologische Abklärung nicht nur mittels Hauttests, sondern auch serologisch mit IgE-Bestimmung (ImmunoCAP®) auf einzelne rekombinante Pollenallergene indiziert. Bet v 1 ist das Hauptallergen des Birkenpollens, verantwortlich für die Kreuzsensibilisierungen mit den Pollen der Fagalesfamilie (Hasel, Erle, Eiche, Buche) sowie mit Früchten, Gemüse und Nüssen (birkenpollenassoziierte Nahrungsmittelallergien). Es wird empfohlen, neben sIgE auf Birkenpollen, auch auf rBet v 1 und r Bet v4/rtBet v 12 zu testen. Die Erfolgsaussichten der SIT sind stark mit dem Vorhandensein der Sensibilisierung gegen diese Major-Allergene verbunden. Sind nur spezifische IgE-Antikörper gegen die Nebenallergene Profilin (rBet v 2) und kalziumbindendes Protein (rBet v 4) nachweisbar, ist die Wahrscheinlichkeit gross, dass die SIT nicht erfolgreich sein wird. Weist der Patient jedoch spezifische IgE-Antikörper auf die Major-Allergene auf (hier rBet v 1, ein PR-10-Protein), stehen die Chancen gut für eine erfolgreiche SIT (Abbildung 2). Wegen der hohen Kreuzreaktivität innerhalb der Fagalespollen genügt in der Regel dann eine SIT mit nur einem Birkenpollenextrakt. Da aber Eschen nicht zu den Birkengewächsen gehören, sollte diese Pollenart, und zwar
Leitallergen: rBet v 1 (t215)
Nebenallergene: rBet v 2, rBet v 4 (t221)
Eignung für SIT
hoch mittel niedrig
Abbildung 2: Indikation der SIT bei Birkenpollenallergie anhand der In-vitro-Bestimmung rekombinanter Birkenallergene bei einem Patienten mit bestätigter Birkenpollenallergie (Prick-Test und serologisch [t3])
von Fraxinus excelsior und nicht von Fraxinus americana (31), immer getestet werden. Serologisch kann Fraxinus excelsior oder nOle e 1, ein Trypsininhibitorprotein, das Hauptallergen von Olivenpollen (Olea europaea) mit weitgehender Kreuzreaktivität mit Eschenpollen, bestimmt werden. Bei deutlich positivem Resultat (≥ CAP-Klasse 2) sollte Esche im SIT-Extrakt mit berücksichtigt werden. Bei einer Gras-/Getreidepollenallergie genügt es wegen der hohen Kreuzreaktivität innerhalb der Gräserfamilie (Poaceae, früher Gramineae), die Allergene von Lieschgras (Phleum pratense) rPhl p 1/rPhl p 5 (g213) und rPhl p 7/rPhl p 12 (g214) zu bestimmen. Sind nur spezifische IgE-Antikörper gegen die Nebenallergene Profilin (rPhl p 12) und kalziumbindendes Protein (rPhl p 7) nachweisbar, ist die Wahrscheinlichkeit gross, dass die SIT nicht erfolgreich sein wird. Weist der Patient jedoch spezifische IgE-Antikörper gegen die Major-Allergene auf (hier rPhl p 1+ rPhl p 5), stehen die Chancen gut für eine erfolgreiche SIT (Abbildung 3). Bei einer Spätsommerpollinose sollten, neben den Gräsern und Beifuss, unter Umständen Traubenkraut mit berücksichtigt und
Leitallergene: rPhl p 1, rPhl p 5 (g213)
Nebenallergene: rPhl p 7, rPhl p 12 (g214)
Eignung für SIT
hoch mittel niedrig
Abbildung 3: Indikation der spezifischen Immuntherapie bei Gräserpollenallergie anhand der In-vitro-Bestimmung rekombinanter Birkenallergene bei einem Patienten mit bestätigter Gräserpollenallergie (Prick-Test und serologisch [g6])
entsprechend die Allergene Art v 1 aus Beifuss und Amb a 1 aus beifussblättriger Ambrosia untersucht werden. Die Sensibilisierung auf Beifuss ist bei zirka 7 Prozent der Schweizer Bevölkerung zu finden, wie neueste Daten aus der SAPALDIA-2Studie zeigen (32). Die allermeisten dieser Patienten zeigen aufgrund der hohen Kreuzreaktivität positive ImmunoCAP®-
ARS MEDICI 2 ■ 2010 61
FORTBILDUNG
Befunde sowohl für Beifuss wie auch für Traubenkraut. Erst die Bestimmung von artspezifischen Allergenen wie Art v 1 respektive Amb a 1 erlaubt die Abgrenzung von der blossen Kreuzreaktivität zur eigentlichen Allergie auf beide Pollenarten.
Praktische Durchführung der spezifischen Immuntherapie Für die subkutane SIT stehen wässrige, Semidepot- und sogenannte Allergoidextrakte zur Verfügung. Die Behandlung kann nur präsaisonal oder ganzjährig durchgeführt werden. Heute werden zur ambulanten Behandlung vorwiegend Semidepotextrakte angewandt. Die Kurzzeittherapie mit Allergoiden hat sich nach unseren Erfahrungen vor allem bei Kindern sowie bei Patienten mit kurzer Beschwerdeperiode, zum Beispiel nur während der Baumpollen- (Februar bis April) oder nur während der Graspollensaison (Mai bis Juli) bewährt. Einzelheiten der Durchführung müssen den Packungsbeilagen der verschiedenen Hersteller entnommen werden sowie den Empfehlungen der Allergiepolikliniken. Als Anfangsdosis wird eine Konzentration appliziert, die erfahrungsgemäss auch bei stark empfindlichen Patienten nicht zu allergischen Erscheinungen führen sollte. Leider verwenden die Firmen verschiedene Standardisierungsmethoden beziehungsweise therapeutische Einheiten, was manchmal verwirrend erscheint. Die weiteren Injektionen bis zum Erreichen der Höchstdosis erfolgen in der Regel in wöchentlichen Abständen, wobei die Dosis bei guter Verträglichkeit schrittweise erhöht wird. Angestrebt wird eine möglichst hohe (z.B.100 000 SQ-Einheiten), ohne Nebenwirkungen tolerierte Erhaltungsdosis, die über mehrere Jahre in monatlichen Intervallen verabreicht wird. Im ersten Behandlungsjahr mit Pollenextrakten wird häufig während der ersten Pollensaison die Dosis auf ein Fünftel (z.B. 20 000 SQ-E) reduziert, um dann im nachfolgenden Herbst/Winter wieder auf die Volldosis zu steigern. Die Injektionen sollten nur durch den behandelnden Arzt verabreicht werden, und der Patient muss anschliessend während mindestens 30 Minuten in der Praxis überwacht werden. Notfallmedikamente und Geräte zur Behandlung allfälliger akuter anaphylaktischer Reaktionen müssen bereitstehen. Vor jeder Injektion, welche subkutan am Oberarm, eine Handbreite oberhalb des Olecranons appliziert wird, ist eine Zwischen-
anamnese bezüglich Verträglichkeit der früheren Injektionen und allfälliger interkurrenter Infekte zu erheben. Bei allergischen Nebenwirkungen auf die letzte Injektion (starke lokale oder auch milde systemische Reaktionen wie Rhinitis, Reizhusten, generalisierter Juckreiz) muss die Dosis – allenfalls nach Rücksprache mit dem Allergologen – reduziert werden. Bei fieberhaften Erkrankungen muss die Injektion verschoben und die Dosis darf das nächste Mal nicht gesteigert werden. Eine Begleittherapie mit Betablockern kann die Wirksamkeit von Betamimetika (Bronchodilatatoren, Adrenalin) aufheben.
Zukunftsperspektiven
Die Fortschritte der allergenspezifischen Immuntherapie der
letzten Jahre beruhen im Wesentlichen auf einer besseren
Standardisierung der Allergenextrakte, auf der Entwicklung
modifizierter Therapieextrakte (Allergoide) und der moleku-
larbiologischen Charakterisierung natürlicher Allergene bis
hin zur gentechnischen Herstellung wichtiger rekombinanter
Allergene. Neue Strategien zur Verbesserung der SIT sind unter
anderem die Verwendung allergener Oligopeptide, genetisch
modifizierter Allergene (Muteine), der Einsatz neuer Adju-
vanzien und Routen der Allergenadministration, wie zum
Beispiel intralymphatisch (33) oder epikutan (34). Die Ein-
führung der Anti-IgE-Vakzine (rhuMab-E25, Omazulimab,
Xolair®) ermöglicht es, schwere Fälle von allergischem Asthma
bronchiale zu behandeln (35). Perspektiven zeigen sich auch
in der kombinierten Anwendung der SIT mit Anti-IgE (36). Je-
denfalls werden die SIT und die SLIT auch in naher Zukunft
ihren Stellenwert in der Behandlung IgE-vermittelter Erkran-
kungen beibehalten oder sogar erweitern.
■
Prof. em. Brunello Wüthrich FMH für Allergologie, klinische Immunologie
und Dermatologie 8125 Zollikerberg E-Mail: bs.wuethrich@bluewin.ch
Interessenkonflikte: keine deklariert Die Literaturliste ist in der Onlinefassung zu finden: www.arsmedici.ch
62 ARS MEDICI 2 ■ 2010
FORTBILDUNG
Literatur 1. Wüthrich B.: Allergologie: Quo vadis? Schweiz Med Wschr 1999; 129: 905—914. 2. Warner J.O.: A century of immunotherapy (Editorial). Pediatric Allergy and Immunology 2008; 19:
569—570. 3. Märtens P., Lobermeyer K.: Krankheitskosten-Studie und Kosten-Nutzen-Analyse der spezifischen
Immuntherapie bei Asthma. Neuste Ergebnisse einer I+G Suisse-Studie für Gesamtdeutschland. AllergoJ 2001; 10: 341—347. 4. Bonifazi F. et al.: Prevention and treatment of hymenoptera venom allergy: guidelines for clinical practice. Allergy 2005; 60: 1459—1470. 5. Varney V.A. et al.: Uselfulness of immunotherapy in patients with severe summer hay fever uncontrolled by antiallergic drugs. Brit Med J. 1991; 302: 263—269. 6. Walker S.M. et al.: Gras pollen immunotherapy efficacy and safety during a 4-year follow-up study. Allergy 1995; 50: 405—413. 7. Ardvidsoon M. et al.: Effect of 2-year placebo-controlled immunotherapy on airways symptoms and medication in patients with birch pollen allergy. J Allergy Clin Immunol 2002; 109: 777—783. 8. Bödtger U. et al.: The safety and efficacy of subcutaneous birch pollen immunotherapy — a oneyear, randomised, double-blind, placebo-controlled study. Allergy 2002; 57: 297—305. 9. Wüthrich B. et al.: The safety and efficacy of specific immunotherapy with standardized allergenic extracts adsorbed on aluminium hydroxide. A prospective open study. J Invest Allergol Clin Immunol 2001; 11; 149—156. 10. Pifferi M. et al.: Benefits of immunotherapy with a standardized Dermatophagoides pteronyssinus extract in asthmatic children: A three-year prospective study. Allergy 2002; 57: 785—790. 11. Pichler C.E. et al.: Three years of specific immunotherapy with house-dust-mite extracts in patients with rhinitis and asthma: significant improvement of allergen-specific parameters and of nonspecific bronchial hyperreactivity. Allergy 2001; 56: 301—306. 12. Bousquet J. et al. Allergen immunotherapy. Therapeutic vaccines for allergic diseases. WHO Position Paper. Allergy 1998; 53 (44, Suppl.): 1—42. 13. Kleine-Tebbe J, Fuchs T, Klimek L, et al. Die spezifische Immuntherapie (Hyposensibilisierung) mit Allergenen. Positionspapier der DGAI, inhaltlich abgestimmt mit dem ÄDA. Allergologie 2001; 24: 535—544. 14. Möller C. et al.: Pollen immunotherapy reduces the development of asthma in children with seasonal rhinoconjunctivitis (the PATStudy). J Allergy Clin Immunol 2002; 109: 251—256. 15. Jacobsen L. et al.: Specific immunotherapy has long-term preventive effect of seasonal and perennial asthma: 10-year follow-up on the PAT study. Allergy 2007; 62: 943—948. 16. Dinakar C. et al.: Allergen immunotherapy in the prevention of asthma. Currrent opinion in Allergy and Clin Immunol 2004; 4: 131—136. 17. Pajno G.B. et al.: Prevention of new sensitizations in asthmatic children monosensitized to house dust mite by specific immunotherapy. A six-year follow-up study. lin Exp All 2001; 31: 1392—1397. 18. Pifferi et al.: Benefits of immunotherapy with a standardized Dermatophagoides pteronyssinus extract in asthmatic children: a three-year prospective study. Allergy 2002; 57: 785—790.
19. Akdis C.A. et al. : Mechanisms of allergen-specific immunotherapy. Allergy 2000; 55: 522—530. 20. Lohoff M.: Das Th1/Th2-Konzept. Allergologie 2002; 25: 998—402. 21. Schmid-Grendelmeier P. et al.: Recombinant allergens for skin testing. Int Arch Allergy Immunol.
2001; 125:96—111. 22. Jutel M. et al.: Allergen-specific immunotherapy with recombinant grass pollen allergens. J All-
ergy Clin Immunol 2005; 116: 608—613. 23. Pauli G. et al.: Efficacy of recombinant birch pollen vaccine for the treatment of birch-allergic
rhinoconjunctivitis. Journal of Allergy and Clinical Immunology 2008; 122. 24. Wüthrich B. et al.: Spätergebnisse der Hyposensibilisierungstherapie der Pollinosis. Nachkon-
trolle von 328 Fällen 3—5 Jahre nach Abschluss der Spritzenkur. Schweiz Med Wschr 1974; 104: 713—717. 25. Mosbech H. et al.: Does the effect of immunotherapy last after termination of treatment? Followup study in patients with grass pollen rhinitis. Allergy 1988; 43: 523—529. 26. Durham S.R. et al.: Long term clinical efficacy of grass pollen immunotherapy. New Engl J Med 1999; 341: 468—475. 27. Eng P.A. et al.: Long term efficacy of preseasonal grass pollen immunotherapy in children. Allergy 2002; 57: 275—276. 28. Kägi M.K. et al.: Die sublinguale Hyposensibilisierung und andere Formen der lokalen allergenspezifischen Immuntherapie. In: Manuale allergologicum (hrsg.) G. Schultze-Werninghaus, Th. Fuchs, Bachert C, Wahn U. Dustri-Verlag Dr. Karl Feistle, München — Orlando, 3. wesentlich überarbeitete Auflage, Austauschlieferung 2008, Band 2, S. 1415—1436. 29. ALK-Abelló AG, Volketswil: Grasax zur Behandlung von Gräserpollen-bedingter Rhinitis und Konjunktivitis bei Patienten mit positivem Prick-Test und/oder positivem spezifischem IgE-Test auf Phleum pratense (Wiesenlieschgras). Zulassungsnummer 57850 (Swissmedic). 30. Wüthrich B.: Sublinguale Immuntherapie: Birkenpollentropfen. Aha!news 2009/1: 23. 31. Wüthrich B. Esche ist nicht Esche. Allergologie. 2006; 29: 231—235. 32. Schmid-Grendelmeier P.: Diagnostique avec des allergènes recombinantes et par technique Micorarray. GAILL 2009, Lugano, 9.5.2009 33. Senti G. et al.: Intralymphatic allergen administration renders specific immunotherapy faster and safer: A randomized controlled trial. PNAS 2008: 105/46: 17908–17912. 34. Senti G. et al.: Epicutaneous allergen administration as a novel method of allergen-specific immunotherapy. J Allergy Clin Immunol 2009: 35. 35. Solèr M.: Das schwierige Asthma. Wann kommt eine Therapie mit Omalizumab infrage? ARS MEDICI DOSSIER 2009; IV: 12—14. 36. Kuehr J. et al. Efficacy of combinant treatment with anti-IgE plus specific immunotherapy in polysensitized children and adolescents with seasonal allergic rhinitis. J. Allergy Clin. Immunol. 2002; 109: 274—280.