Transkript
FORTBILDUNG
Kognitive Beeinträchtigungen bei Patienten mit autoimmunen Enzephalitiden
Autoimmune Enzephalitiden sind die Folge zirkulierender Autoantikörper gegen intrazelluläre oder an der Oberfläche der Zelle liegende Antigene neuronaler Strukturen. Die Immunreaktion kann durch einen okkulten Tumor ausgelöst werden (paraneoplastisch), aber auch ohne jegliche Tumoranzeichen auftreten (nicht paraneoplastisch). Die immunologische Reaktion führt zu Entzündungsreaktionen in verschiedenen Hirnarealen, was zahlreiche kognitive Beeinträchtigungen bei diesen Patienten verursacht.
Maria-Dorothea Heidler
von Maria-Dorothea Heidler 1, 2
Einteilung der Autoantikörper
I n den letzten Jahren wurden zahlreiche Autoantikörper entdeckt, die zu immunvermittelten entzündlichen Reaktionen im zentralen Nervensystem (ZNS) führen. Solche Autoantikörper binden sich an sogenannte Antigene (von: antibody generating), die eine Immunantwort auslösen können. In Bezug auf die Lokalisation der Antigene wird derzeit unterschieden in Autoantikörper gegen synaptische und nicht synaptische intrazelluläre neuronale Antigene sowie in Autoantikörper gegen prä- und postsynaptische Oberflächenproteine, die sich in der Zellmembran befinden und bei denen es sich vorrangig um Rezeptoren und Ionenkanäle handelt (1). Funktionell können Autoantikörper die neuronale Aktivität beeinträchtigen, ohne dabei die Neuronen selbst zu schädigen, das heisst, diese können ihre Funktion wieder aufnehmen, wenn die Autoantikörper beseitigt wurden. Dies ist beispielsweise der Fall, wenn Oberflächenproteine in der Zellmembran betroffen sind und nur die synaptische Übertragung gestört ist. Autoantikörper können aber auch zu irreversiblen strukturellen Schäden mit neuronalem Zelltod führen (2). Die Einteilung der Autoantikörper hat neben ihrer diagnostischen vor allem eine wichtige prognostische Bedeutung: Autoimmune Enzephalitiden mit Autoantikörpern gegen Oberflächenproteine sprechen relativ gut auf Immuntherapien an, Enzephalitiden mit Autoantikörpern gegen intrazelluläre Antigene nicht (3).
Paraneoplastische neurologische Syndrome (PNS) PNS sind Autoimmunerkrankungen mit immunologi-
1 Universität Potsdam 2 Brandenburg Klinik, Bernau-Waldsiedlung
schen Reaktionen gegen Antigene in Tumorzellen oder Neuronen. Sie kommen vor allem bei Bronchial-, Mamma- und Ovarialkarzinomen, Thymomen und Hodgkin-Erkrankungen vor und manifestieren sich oft schon Jahre bevor der zugrunde liegende Tumor diagnostiziert wird. Die geschätzte Prävalenz liegt bei 1:10 000 (4). PNS werden durch ektopische Expression von Tumorzellen eines onkoneuronalen Antigens verursacht, welches mit jenem im Gehirn identisch ist. Hierbei richtet sich die Immunattacke zuerst direkt gegen die Tumorzellen und erst später fälschlicherweise auch gegen neuronales Gewebe (5). Je nachdem, ob das zentrale und/oder periphere Nervensystem betroffen ist, bestimmt das PNS die Prognose und weniger der zugrunde liegende Tumor. Manchmal ist nur eine bestimmte Hirnregion betroffen (z.B. bei limbischer oder Hirnstammenzephalitis), manchmal nur ein bestimmter Zelltyp (z.B. die Purkinje-Zellen des Kleinhirns), meist sind aber sowohl verschiedene Areale als auch mehrere Zelltypen betroffen (6). Zurzeit wird zwischen klassischen und nicht klassischen PNS unterschieden (Kasten). Im Hinblick auf kognitive Beeinträchtigungen sind vor allem die limbische Enzephalitis, die Anti-NMDAR-Enzephalitis sowie die subakute zerebelläre Degeneration von besonderer Bedeutung.
Kognitive Beeinträchtigungen bei limbischer Enzephalitis (klassisches PNS) Eine limbische Enzephalitis ist häufig mit einem Tumor assoziiert (vor allem mit Lungen-, Hoden- und Brustkrebs) und gehört daher zu den klassischen PNS. Von den entzündlichen Prozessen ist vor allem die graue Substanz limbischer Areale betroffen (Hippocampusformation, Amygdala, zingulärer Gyrus und frontobasale Regionen), häufig aber auch der Hirnstamm, die Basalganglien und das Kleinhirn (7, 8). Bei einigen Patienten können Autoantikörper gegen intrazelluläre Antigene
&20 4/2017
PSYCHIATRIE NEUROLOGIE
FORTBILDUNG
Kasten:
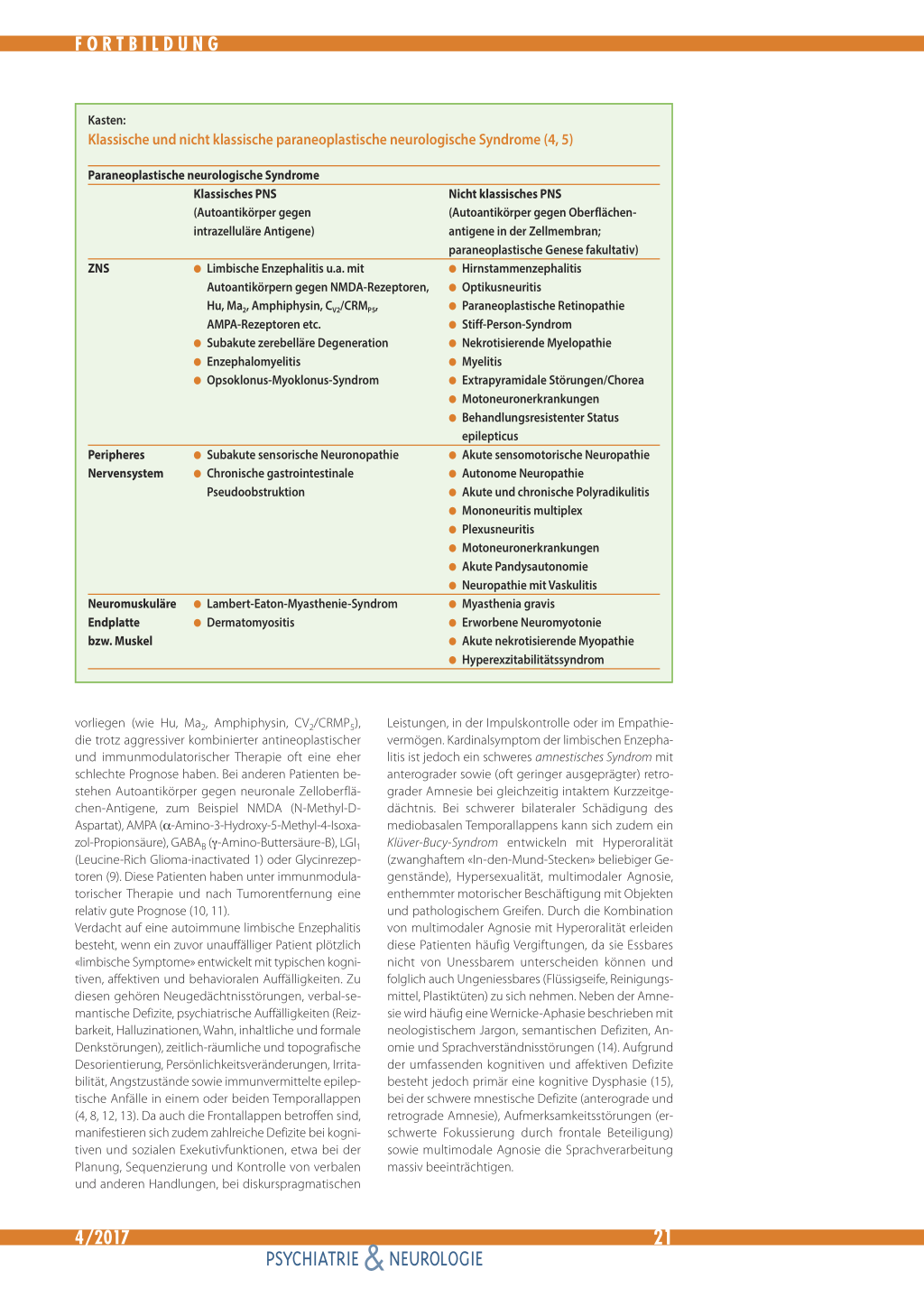
Klassische und nicht klassische paraneoplastische neurologische Syndrome (4, 5)
Paraneoplastische neurologische Syndrome Klassisches PNS (Autoantikörper gegen intrazelluläre Antigene)
ZNS G Limbische Enzephalitis u.a. mit Autoantikörpern gegen NMDA-Rezeptoren, Hu, Ma2, Amphiphysin, CV2/CRMP5, AMPA-Rezeptoren etc.
G Subakute zerebelläre Degeneration G Enzephalomyelitis G Opsoklonus-Myoklonus-Syndrom
Peripheres Nervensystem
G Subakute sensorische Neuronopathie G Chronische gastrointestinale
Pseudoobstruktion
Neuromuskuläre Endplatte bzw. Muskel
G Lambert-Eaton-Myasthenie-Syndrom G Dermatomyositis
Nicht klassisches PNS (Autoantikörper gegen Oberflächenantigene in der Zellmembran; paraneoplastische Genese fakultativ) G Hirnstammenzephalitis G Optikusneuritis G Paraneoplastische Retinopathie G Stiff-Person-Syndrom G Nekrotisierende Myelopathie G Myelitis G Extrapyramidale Störungen/Chorea G Motoneuronerkrankungen G Behandlungsresistenter Status
epilepticus G Akute sensomotorische Neuropathie G Autonome Neuropathie G Akute und chronische Polyradikulitis G Mononeuritis multiplex G Plexusneuritis G Motoneuronerkrankungen G Akute Pandysautonomie G Neuropathie mit Vaskulitis G Myasthenia gravis G Erworbene Neuromyotonie G Akute nekrotisierende Myopathie G Hyperexzitabilitätssyndrom
vorliegen (wie Hu, Ma2, Amphiphysin, CV2/CRMP5), die trotz aggressiver kombinierter antineoplastischer und immunmodulatorischer Therapie oft eine eher schlechte Prognose haben. Bei anderen Patienten bestehen Autoantikörper gegen neuronale Zelloberflächen-Antigene, zum Beispiel NMDA (N-Methyl-DAspartat), AMPA (α-Amino-3-Hydroxy-5-Methyl-4-Isoxazol-Propionsäure), GABAB (γ-Amino-Buttersäure-B), LGI1 (Leucine-Rich Glioma-inactivated 1) oder Glycinrezeptoren (9). Diese Patienten haben unter immunmodulatorischer Therapie und nach Tumorentfernung eine relativ gute Prognose (10, 11). Verdacht auf eine autoimmune limbische Enzephalitis besteht, wenn ein zuvor unauffälliger Patient plötzlich «limbische Symptome» entwickelt mit typischen kognitiven, affektiven und behavioralen Auffälligkeiten. Zu diesen gehören Neugedächtnisstörungen, verbal-semantische Defizite, psychiatrische Auffälligkeiten (Reizbarkeit, Halluzinationen, Wahn, inhaltliche und formale Denkstörungen), zeitlich-räumliche und topografische Desorientierung, Persönlichkeitsveränderungen, Irritabilität, Angstzustände sowie immunvermittelte epileptische Anfälle in einem oder beiden Temporallappen (4, 8, 12, 13). Da auch die Frontallappen betroffen sind, manifestieren sich zudem zahlreiche Defizite bei kognitiven und sozialen Exekutivfunktionen, etwa bei der Planung, Sequenzierung und Kontrolle von verbalen und anderen Handlungen, bei diskurspragmatischen
Leistungen, in der Impulskontrolle oder im Empathievermögen. Kardinalsymptom der limbischen Enzephalitis ist jedoch ein schweres amnestisches Syndrom mit anterograder sowie (oft geringer ausgeprägter) retrograder Amnesie bei gleichzeitig intaktem Kurzzeitgedächtnis. Bei schwerer bilateraler Schädigung des mediobasalen Temporallappens kann sich zudem ein Klüver-Bucy-Syndrom entwickeln mit Hyperoralität (zwanghaftem «In-den-Mund-Stecken» beliebiger Gegenstände), Hypersexualität, multimodaler Agnosie, enthemmter motorischer Beschäftigung mit Objekten und pathologischem Greifen. Durch die Kombination von multimodaler Agnosie mit Hyperoralität erleiden diese Patienten häufig Vergiftungen, da sie Essbares nicht von Unessbarem unterscheiden können und folglich auch Ungeniessbares (Flüssigseife, Reinigungsmittel, Plastiktüten) zu sich nehmen. Neben der Amnesie wird häufig eine Wernicke-Aphasie beschrieben mit neologistischem Jargon, semantischen Defiziten, Anomie und Sprachverständnisstörungen (14). Aufgrund der umfassenden kognitiven und affektiven Defizite besteht jedoch primär eine kognitive Dysphasie (15), bei der schwere mnestische Defizite (anterograde und retrograde Amnesie), Aufmerksamkeitsstörungen (erschwerte Fokussierung durch frontale Beteiligung) sowie multimodale Agnosie die Sprachverarbeitung massiv beeinträchtigen.
4/2017
PSYCHIATRIE & NEUROLOGIE
21
FORTBILDUNG
Klinische Verschlechterung
Prodromalphase • Fieber • Übelkeit • respiratorische
Probleme
• Agitiertheit • Psychose • Halluzinationen • Neugedächtnisstörungen • Kognitive Dysphasie • Epileptische Anfälle
• Abnorme Bewegungen • Flexibilitas cerea • Koma • Respiratorisches Versagen • Autonome Dysfunktionen
Klinische Verbesserung
Abbildung: Charakteristische Krankheitsstadien bei Patienten mit Anti-NMDAREnzephalitis (19, 20)
Kognitive Beeinträchtigungen bei Anti-NMDAR-Enzephalitis (klassisches PNS) Die Anti-NMDAR-Enzephalitis wird meist als Unterform der limbischen Enzephalitis aufgefasst, ist jedoch nicht auf limbische Strukturen beschränkt. Sie ist die häufigste immunvermittelte, oft paraneoplastische und grundsätzlich behandelbare Erkrankung (16) und manifestiert sich besonders oft bei jungen Frauen mit Ovarialteratomen (17). Bei der Anti-NMDAR-Enzephalitis kreuzvernetzen die Autoantikörper N-Methyl-D-Aspartat-Rezeptoren (die eine wichtige Rolle bei der synaptischen Übertragung und Plastizität spielen) und veranlassen dadurch deren Rückzug von der Zelloberfläche in das Zellinnere. Hierdurch verringert sich die Rezeptordichte auf der Zellmembran, sodass weniger Rezeptoren für die Signalübertragung zur Verfügung stehen. Die NMDAR-Unterfunktion ist potenziell reversibel (18) und führt symptomatisch unter anderem zu zahlreichen Schizophreniesymptomen (17). Bei 50 Prozent der Patienten zeigt sich in der Magnetresonanztomografie (MRI) eine leichte FLAIR-Signal-Hyperintensität im Hippocampus, im zerebellären Kortex, in den Basalganglien, im Hirnstamm, frontobasal und insulär sowie manchmal auch im Rückenmark (19). Obwohl der klinische Verlauf variabel ist mit einem diffusen Störungsbild aus subkortikalen, limbischen und frontostriatalen Symptomen, durchlaufen viele Patienten ähnliche Stadien (20): 70 Prozent der Patienten zeigen eine Prodromalphase mit Kopfschmerzen, Fieber, Übelkeit, Diarrhöen und respiratorischen Problemen. In den darauffolgenden Wochen entwickeln sich kortikal assoziierte neurologische Störungen, beispielsweise Angstzustände, aggressives, agitiertes und bizarres Verhalten, psychotische Symptome (Wahnerleben, Paranoia, Halluzinationen, inhaltliche und formale Denkstörungen), kognitive Dysphasie mit desorganisierter, amorpher und echolalischer Spontansprache, Dyskalkulie, Dysgrafie, gestörte kognitive Exekutivfunktionen, stereotype Verhaltensmuster, Orientierungsstörungen sowie mnestische Defizite – vor allem episodische Neugedächtnisstörungen durch Unterdrückung der Langzeitpotenzierung im Hippocampus durch die NMDAR-Autoantikörper. In der sich anschliessenden Phase sind dann vor allem tiefer gelegene (subkortikale und infratento-
rielle) Regionen beeinträchtigt (21), und die Patienten werden zunehmend mutistischer und antriebsärmer bis hin zum Stupor (19). Wenn weitere neurologische Symptome wie Epilepsie, orofaziale Dyskinesen, Bewusstseinseinschränkungen bis hin zum Koma sowie autonome Dysfunktionen (Herzrhythmusstörungen, Blutdruck- und Temperaturschwankungen, respiratorisches Versagen etc.) auftreten, ist ein intensivmedizinischer Aufenthalt erforderlich (22). Bei adäquater Behandlung bilden sich die Symptome in der Regel in umgekehrter Reihenfolge zurück (Abbildung), und die Restitution erfolgt meist ohne strukturelle Defizite (21). Allerdings sind mehr oder weniger beeinträchtigte Exekutiv- und Gedächtnisfunktionen auch noch Jahre später nachweisbar (23).
Kognitive Beeinträchtigungen bei subakuter zerebellärer Degeneration (klassisches PNS) Bei dieser Form des PNS kommt es zu einem irreversiblen Verlust von Purkinje-Zellen. Neben Ataxie, Diplopie, ataktischer Dysarthrie und Dysphagie bestehen vielfältige neuropsychologische und affektive Störungen im Rahmen des von Schmahmann und Sherman (1998) beschriebenen zerebellären kognitiv-affektiven Syndroms (24): Neben beeinträchtigten kognitiven Exekutivfunktionen (vor allem Defiziten im Planen, Sequenzieren und Kontrollieren von Handlungen, im schlussfolgernden, abstrakten und divergenten Denken, im Abstraktionsvermögen, im Problemlösen, im verbalen Arbeitsgedächtnis und in der mentalen Flexibilität) bestehen häufig Störungen bei der räumlich-konstruktiven Verarbeitung und bei visuo-spatialen Gedächtnisleistungen. Ausserdem manifestieren sich Persönlichkeitsveränderungen mit Affektverflachung, enthemmten und/oder situativ inadäquaten Verhaltensweisen (z.B. pathologischem Lachen oder Weinen) sowie Symptome einer kognitiven Dysphasie mit zerebellärem Agrammatismus und Anomie unter anderem als Folge defizitärer divergenter Denkleistungen (25, 26). Neuroanatomische Grundlage des kognitiv-affektiven Syndroms sind reziproke Faserverbindungen vom Zerebellum zum Kortex, unter anderem zum präfrontalen und zum posterioren Parietalkortex via zerebello-thalamo-kortikalen und kortiko-ponto-zerebellären Schleifen (27), die Exekutivfunktionen, visuell-räumliche Leistungen, Sprachverarbeitung und Verhaltensregulation unterstützen (28).
Zusammenfassung Autoimmune Enzephalitiden sind eine heterogene Gruppe antikörperassoziierter, entzündlicher Erkrankungen der grauen Substanz (16), die paraneoplastisch (als immunologische Reaktion auf einen Tumor) oder nicht paraneoplastisch sein können. Die meisten neu entdeckten Autoantikörper sind gegen Zelloberflächenantigene gerichtet, die für neuronale Erregbarkeit, synaptische Signalübertragung und neuronale Plastizität bedeutsam sind. Es ist deshalb nicht verwunderlich, dass gerade immunvermittelte Funktionsstörungen von Oberflächenantigenen (z.B. bei Anti-NMDAR-Enzephalitis) zu zahlreichen kognitiven Defiziten führen (29). Die Erforschung autoimmuner Enzephalitiden ist daher auch ein wichtiger Baustein für die neuropsychologi-
&22 4/2017
PSYCHIATRIE NEUROLOGIE
FORTBILDUNG
sche Beschreibung immunvermittelter Ursachen kogni-
tiver Beeinträchtigungen (30).
G
Korrespondenzadresse:
Dr. phil. Maria-Dorothea Heidler
Brandenburg Klinik
Neurologisches Rehabilitationszentrum (N1)
Johann-Strauss-Strasse 4
D-16321 Bernau
E-Mail: heidler@brandenburgklinik.de
Literatur:
1. Graus F, Boronat A, Xifró X et al.: The expanding clinical profile of antiAMPA receptor encephalitis. Neurology 2010; 74: 857–859.
2. Bien CG, Bauer J: Pathophysiologie antikörperassoziierter ZNS-Erkrankungen. Nervenarzt 2013; 84: 466–470.
3. Gneiss C, Hegen H, Deisenhammer F: Autoimmune Enzephalitiden. 2012. http://neurologie-psychiatrie.universimed.com/artikel/autoimmune-enzephalitiden (geladen am 10.02.2014).
4. Dalmau J, Rosenfeld MR: Paraneoplastic syndromes of the CNS. Lancet Neurol 2008; 7: 327–340.
5. Rossiňol T, Graus F: Paraneoplastic neurological syndromes. In: Shoenfeld Y, Cervera R, Gershwin E (eds). Diagnostic Criteria in Autoimmune Diseases. Humana Press, Totowa, NJ, 2008; 421–426.
6. Bauer J, Bien C: Encephalitis and epilepsy. Semin Immunopathol 2009; 31: 537–544.
7. Corsellis JAN, Goldberg GJ, Norton AR: «Limbic encephalitis» and its association with carcinoma. Brain 1968; 91: 481–496.
8. Gultekin SH, Rosenfeld MR, Voltz R et al.: Paraneoplastic limbic encephalitis: neurological symptoms, immunological findings and tumour association in 50 patients. Brain 2000; 123: 1481–1494.
Merkpunkte:
G Autoantikörper führen bei autoimmunen Enzephalitiden zu zahlreichen kognitiven Beeinträchtigungen.
G Kernsymptom der limbischen Enzephalitis ist ein amnestisches Syndrom.
G Bei Anti-NMDAR-Enzephalitis wechseln stadienabhängig kognitiv-affektive Positiv- und Negativsymptome.
G Bei subakuter zerebellärer Degeneration besteht ein zerebelläres kognitiv-affektives Syndrom.
9. Friese MA, Magnus T: Autoimmune synaptische Enzephalopathien. Nervenarzt 2011; 82: 1239–1249.
10. Demaerel P, Van Dessel W, Van Paesschen W et al.: Autoimmune-mediated encephalitis. Neuroradiology 2011; 53: 837–851.
11. Rubio-Agusti I, Salavert M, Bataller L: Limbic encephalitis and related cortical syndromes. Curr Treat Options Neurol 2013; 15: 169–184.
12. Bak TH, Antoun N, Balan KK et al.: Memory lost, memory regained: neuropsychological findings and neuroimaging in two cases of paraneoplastic limbic encephalitis with radically different outcomes. J Neurol Neurosurg Psychiatry 2001; 71: 40–47.
13. Hirayama K, Taguchi Y, Sato M et al.: Limbic encephalitis presenting with topographical disorientation and amnesia. J Neurol Neurosurg Psychiatry 2003; 74: 110–112.
14. Lilly R, Cummings JL, Benson DF et al.: The human Klüver-Bucy syndrome. Neurology 1983; 33: 1141–1145.
15. Heidler MD: «Kognitive Dysphasien» – ein Klassifikationsmodell für nichtaphasische zentrale Sprachstörungen. Neurol Rehabil 2010; 16: 217–222.
16. Ehrlich S, Fassbender CM, Blaes C et al.: Therapeutische Apherese bei autoimmuner Enzephalitis. Eine bundesweite Datenerhebung. Nervenarzt 2012; 84: 498–507.
17. Dalmau J, Gleichman AJ, Hughes EG et al.: Anti-NMDA-receptor encephalitis: case series and analysis of the effects of antibodies. Lancet Neurol 2008; 7: 1091–1098.
18. Hughes EG, Peng X, Gleichman AJ et al.: Cellular and synaptic mechanisms of anti-NMDA receptor encephalitis. J Neurosci 2010; 30: 5866–5875.
19. Dalmau J, Lancaster E, Martinez-Hernandez E et al.: Clinical experience and laboratory investigations in patients with anti-NMDAR encephalitis. Lancet Neurol 2011; 10: 63–74.
20. Irani SR, Bera K, Waters P et al.: N-methyl-D-aspartate antibody encephalitis: temporal progression of clinical and paraclinical observations in a predominantly non-paraneoplastic disorder of both sexes. Brain 2010; 133: 1655–1667.
21. Bien CG: Antikörperassoziierte Erkrankungen der grauen Substanz des ZNS. Diagnostik und Therapie. Nervenarzt 2011; 82: 986–993.
22. Prüss H: Neuroimmunologie: Neues zur limbischen Enzephalitis. Akt Neurol 2013; 40: 127–136.
23. Finke C, Kopp UA, Prüss H et al.: Cognitive deficits following antiNMDA receptor encephalitis. J Neurol Neurosurg Psychiatry 2011; doi:10.1136/jnnp-2011–300411.
24. Schmahmann JD, Sherman JC: The cerebellar cognitive affective syndrome. Brain 1998; 121: 561–579.
25. Collinson SL, Anthonisz B, Courtenay D et al.: Frontal executive impairment associated with paraneoplastic cerebellar degeneration: a case study. Neurocase 2006; 12: 350–354.
26. Heidler MD: Die Rolle des Kleinhirns für Sprechen, Sprache, Kognition und Affekt. Logos 2013; 21: 197–204.
27. Stoodley CJ: The cerebellum and cognition: evidence from functional imaging studies. Cerebellum 2012; 11: 352–365.
28. Marvel CL, Desmond JE: The contributions of cerebro-cerebellar circuitry to executive verbal working memory. Cortex 2010; 46: 880– 895.
29. Pirker S, Baumgartner C: Autoimmun-Enzephalitiden – eine Erkrankungsgruppe mit vielen Gesichtern. Eine Übersichtsarbeit mit besonderem Fokus auf die limbische Enzephalitis und die Anti-NMDA-Rezeptor-Enzephalitis. psychopraxis. neuropraxis 2014; 17: 23–26.
30. Heidler MD: Neuropsychologische Störungen bei Patienten mit autoimmunen Enzephalitiden. J Neurol Neurochir Psychiatr 2015; 16: 170–176.
4/2017
PSYCHIATRIE & NEUROLOGIE
23