Transkript
FORTBILDUNG
Beeinflussung des Schlaf-Wach-Rhythmus durch Antidepressiva
Depressionen gehen sehr häufig mit Schlafstörungen einher. Veränderungen der Schlafstruktur reflektieren neurobiologische Prozesse, die bei der Pathophysiologie der Entwicklung einer Depression eine zentrale Rolle spielen. Antidepressiva haben unterschiedliche Wirkungen auf die Schlafkontinuität und -architektur, welche bei der differenziellen Indikation bedacht werden sollten.
Thorsten Mikoteit Edith Holsboer-Trachsler
von Thorsten Mikoteit und Edith Holsboer-Trachsler
S chlafstörungen, insbesondere die Insomnie und nicht erholsamer Schlaf, gehören zu den am häufigsten beklagten Krankheitsbeschwerden. Die Ursachen können vielfältig sein (Kasten 1), wobei psychosozialer Stress und psychische Störungen zu den häufigsten Ursachen gehören. Ausserdem gehen viele psychiatrische Krankheiten mit Schlafstörungen einher. Daher sind gerade in der psychiatrischen Praxis Schlafstörungen ein häufiges Problem. Die überwiegende Mehrheit der Patienten (ca. 90%), die unter einer Depression leiden, klagen über Schlafstörungen, wie zum Beispiel Insomnie oder Hypersomnie (1, 2). Die Schlafstörung ist ein Kardinalsymptom von Depressionen (3) und kann als frühes Symptom schon Monate vor der Manifestation einer depressiven Episode auftreten (4). Veränderungen der Schlafkontinuität wie auch Veränderungen der Schlafarchitektur gehören zu den häufigen Residualsymptomen, die nach Remission einer Depression bestehen bleiben (5). Diese stellen ein erhöhtes Risiko für ein Rezidiv beziehungsweise einen ungünstigen Krankheitsverlauf dar (6). Aus diesen Gründen sollten Schlafstörungen im Fokus einer antidepressiven Behandlung stehen.
1. Typische Schlafstörungen bei Depressionen Während einer Depression gibt es relativ charakteristische Störungen des Schlaf-Wach-Rhythmus: das frühe morgendliche Erwachen, das Morgentief mit Fatigue und innerer Anspannung, welches oft bis zum Nachmittag anhält, Insomnie sowie Tagesschläfrigkeit. Bei der atypischen Depression wie auch bei bipolaren Depressionen kommt auch eine Hypersomnie vor. Die Schlafarchitektur weist folgende Veränderungen auf: eine verminderte Schlafeffizienz mit vermehrten Wachphasen nach Schlafbeginn, ein Mangel an Tiefschlaf, eine verkürzte REM-(Rapid-Eye-Movement)-Schlaf-Latenz, das heisst ein frühes Auftreten von REM-Schlaf, sowie eine erhöhte REM-Dichte (das heisst eine erhöhte Anzahl von Augenbewegungen in REM-Schlaf-Perioden).
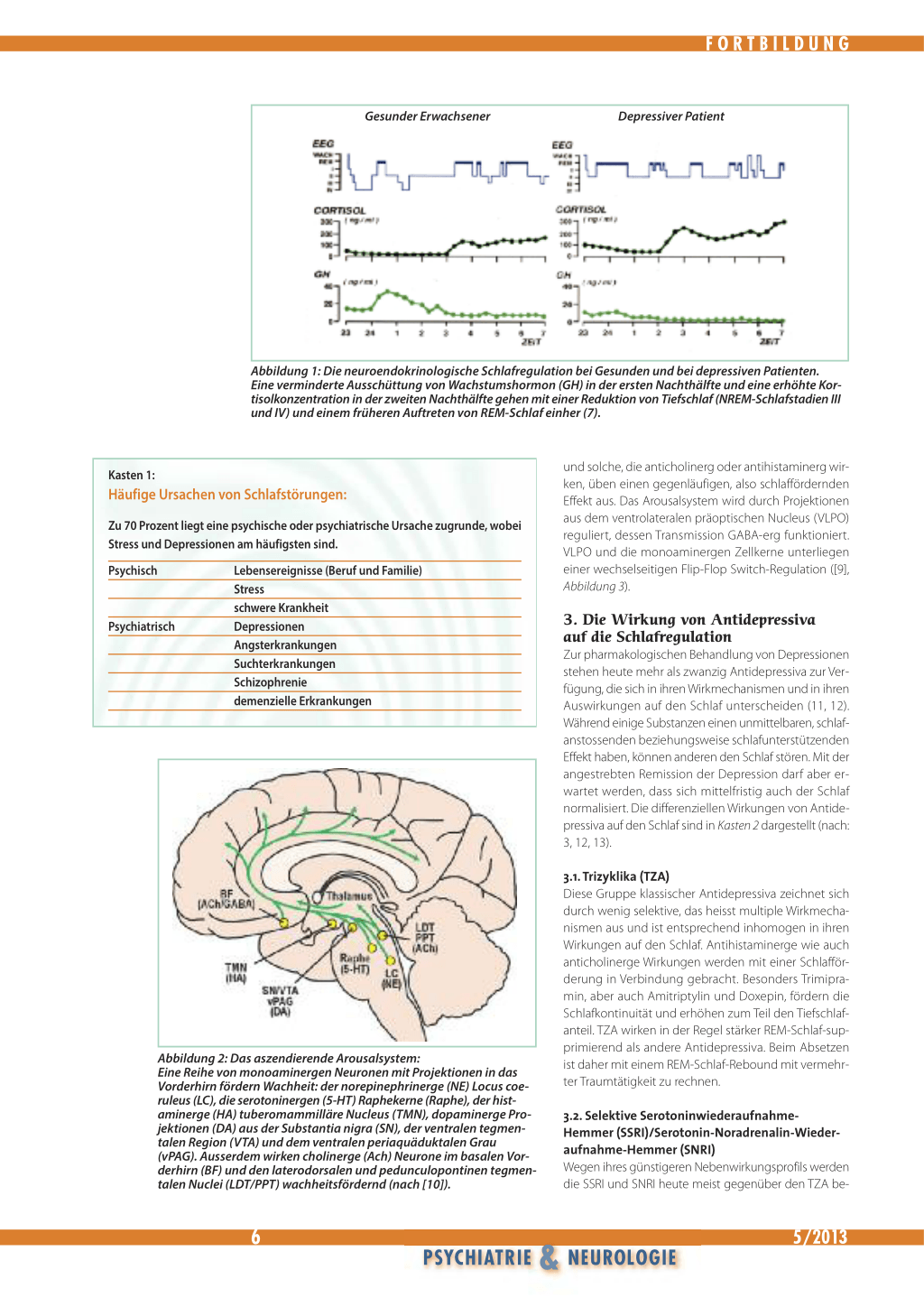
2. Neurobiologische Grundlagen 2.1. Die neuroendokrinologische Schlafregulation Die Zusammenhänge zwischen Stress, Depressionen und Schlafstörungen können über die neurobiologische Schlafregulation erklärt werden ([7], Abbildung 1): In der ersten Nachthälfte ist der Schlaf mit einer Ausschüttung von Wachstumshormon-Releasing-Hormon (GHRH) und Wachstumshormon (GH) korreliert, während die Kortisolproduktion maximal supprimiert ist. Diese Hormonkonstellation geht mit NonREM-(NREM-) Schlaf und Tiefschlaf einher. In der zweiten Nachthälfte überwiegt die Ausschüttung des Corticotropin-Releasing-Hormons (CRH), was zu einem Anstieg von Kortisol und zum Auftreten von REM-Schlaf führt. Unter chronischem Stress und Stressfolgestörungen wie Depressionen kommt es zu einer Enthemmung der Hypothalamus-Hypophysen-Nebennierenrinden(HPA)-Achse, mit frühem und markantem Anstieg von Kortisol. Dies ist mit einem früheren Auftreten von REM-Schlaf, also einer verkürzten REM-Schlaflatenz, einer erhöhten REMDichte, verminderten Tiefschlafanteilen und einer gestörten Schlafkontinuität verbunden. Die Hyperaktivität der HPA-Achse, die durch den Dexamethason-CRH-Test nachgewiesen werden kann, ist ein wichtiger prognostischer Marker für Depressionen (8). Für die meisten Antidepressivaklassen konnte mittlerweile nachgewiesen werden, dass sie die Sensitivität der zentralen Kortikosteroid-Rezeptoren erhöhen und damit die Aktivität der HPA-Achse normalisieren.
2.2. Die Neurochemie der Schlaf-Wach-Regulation Die spezifischen Wirkungen der Antidepressiva auf Wachheit und Schlaf lassen sich über die Neurochemie der Schlaf-Wach-Regulation und die Rezeptor-AffinitätsProfile der einzelnen Antidepressiva plausibilisieren (9, 10). Dabei spielt das aszendierende Arousalsystem eine wichtige Rolle (Abbildung 2), welches aus monoaminergen Nervenzellkernen im Hirnstamm besteht und ins Vorderhirn projiziert. Bei Wirkstoffen, die die serotoninerge, noradrenerge oder dopaminerge Transmission verstärken, ist daher mit einem vigilanzsteigernden beziehungsweise schlafstörenden Effekt zu rechnen. Substanzen, die hemmend auf diese Systeme einwirken,
&4 5/2013 PSYCHIATRIE NEUROLOGIE
Gesunder Erwachsener
FORTBILDUNG
Depressiver Patient
Abbildung 1: Die neuroendokrinologische Schlafregulation bei Gesunden und bei depressiven Patienten. Eine verminderte Ausschüttung von Wachstumshormon (GH) in der ersten Nachthälfte und eine erhöhte Kortisolkonzentration in der zweiten Nachthälfte gehen mit einer Reduktion von Tiefschlaf (NREM-Schlafstadien III und IV) und einem früheren Auftreten von REM-Schlaf einher (7).
Kasten 1:
Häufige Ursachen von Schlafstörungen:
Zu 70 Prozent liegt eine psychische oder psychiatrische Ursache zugrunde, wobei Stress und Depressionen am häufigsten sind.
Psychisch Psychiatrisch
Lebensereignisse (Beruf und Familie) Stress schwere Krankheit Depressionen Angsterkrankungen Suchterkrankungen Schizophrenie demenzielle Erkrankungen
Abbildung 2: Das aszendierende Arousalsystem: Eine Reihe von monoaminergen Neuronen mit Projektionen in das Vorderhirn fördern Wachheit: der norepinephrinerge (NE) Locus coeruleus (LC), die serotoninergen (5-HT) Raphekerne (Raphe), der histaminerge (HA) tuberomammilläre Nucleus (TMN), dopaminerge Projektionen (DA) aus der Substantia nigra (SN), der ventralen tegmentalen Region (VTA) und dem ventralen periaquäduktalen Grau (vPAG). Ausserdem wirken cholinerge (Ach) Neurone im basalen Vorderhirn (BF) und den laterodorsalen und pedunculopontinen tegmentalen Nuclei (LDT/PPT) wachheitsfördernd (nach [10]).
und solche, die anticholinerg oder antihistaminerg wirken, üben einen gegenläufigen, also schlaffördernden Effekt aus. Das Arousalsystem wird durch Projektionen aus dem ventrolateralen präoptischen Nucleus (VLPO) reguliert, dessen Transmission GABA-erg funktioniert. VLPO und die monoaminergen Zellkerne unterliegen einer wechselseitigen Flip-Flop Switch-Regulation ([9], Abbildung 3).
3. Die Wirkung von Antidepressiva auf die Schlafregulation Zur pharmakologischen Behandlung von Depressionen stehen heute mehr als zwanzig Antidepressiva zur Verfügung, die sich in ihren Wirkmechanismen und in ihren Auswirkungen auf den Schlaf unterscheiden (11, 12). Während einige Substanzen einen unmittelbaren, schlafanstossenden beziehungsweise schlafunterstützenden Effekt haben, können anderen den Schlaf stören. Mit der angestrebten Remission der Depression darf aber erwartet werden, dass sich mittelfristig auch der Schlaf normalisiert. Die differenziellen Wirkungen von Antidepressiva auf den Schlaf sind in Kasten 2 dargestellt (nach: 3, 12, 13).
3.1. Trizyklika (TZA) Diese Gruppe klassischer Antidepressiva zeichnet sich durch wenig selektive, das heisst multiple Wirkmechanismen aus und ist entsprechend inhomogen in ihren Wirkungen auf den Schlaf. Antihistaminerge wie auch anticholinerge Wirkungen werden mit einer Schlafförderung in Verbindung gebracht. Besonders Trimipramin, aber auch Amitriptylin und Doxepin, fördern die Schlafkontinuität und erhöhen zum Teil den Tiefschlafanteil. TZA wirken in der Regel stärker REM-Schlaf-supprimierend als andere Antidepressiva. Beim Absetzen ist daher mit einem REM-Schlaf-Rebound mit vermehrter Traumtätigkeit zu rechnen.
3.2. Selektive SerotoninwiederaufnahmeHemmer (SSRI)/Serotonin-Noradrenalin-Wiederaufnahme-Hemmer (SNRI) Wegen ihres günstigeren Nebenwirkungsprofils werden die SSRI und SNRI heute meist gegenüber den TZA be-
&6 5/2013 PSYCHIATRIE NEUROLOGIE
FORTBILDUNG
vorzugt. Die Verstärkung der serotoninergen beziehungsweise noradrenergen Transmission geht allerdings initial häufiger mit Störungen des Schlafs einher: SSRI können sowohl zu einer Verlängerung der Schlaflatenz wie auch zu einer Störung der Schlafkontinuität und einer verminderten Schlafeffizienz führen. Insomnie ist wie auch vermehrte Nervosität eine häufige Nebenwirkung (14). Daher werden SSRI zu Beginn der Behandlung oft mit Hypnotika oder Benzodiazepinen kombiniert. SNRI verhalten sich im Hinblick auf den Schlaf ähnlich wie SSRI. Dennoch darf auch unter Einnahme von SSRI/SNRI mit einer mittelfristigen Verbesserung der depressionsbedingten Schlafstörungen gerechnet werden, da SSRI/SNRI ähnlich wie andere Antidepressiva ebenfalls eine normalisierende Wirkung auf die neuroendokrinologische Schlafregulation ausüben (8).
3.3. Trazodon Dieser Serotoninantagonist/Serotoninwiederaufnahme-Hemmer (SARI) wirkt vor allem durch eine Blockade der postsynaptischen 5-HT2A-Rezeptoren und verstärkt damit die 5-HT1A-vermittelte serotoninerge Neurotransmission. Trazodon hat eine gute Wirkung auf Schlafstörungen sowie Angststörungen und verursacht nicht die SSRI-typischen unerwünschten Arzneimittelwirkungen (UAW) wie Nervosität oder sexuelle Dysfunktionen. Im Gegensatz zu Mirtazapin wird das Risiko für Restless Legs nicht erhöht.
3.4. Mirtazapin Mirtazapin ist ein noradrenerges und spezifisch serotoninerges Antidepressivum (NaSSA), welches die noradrenerge wie auch serotoninerge Transmission verstärkt und gleichzeitig postsynaptische 5-HT2- und 5-HT3-Rezeptoren blockiert. Ausserdem besitzt es starke Affinität zu histaminergen Rezeptoren. Letzteres erklärt, warum Mirtazapin gern als schlafanstossendes Antidepressivum eingesetzt wird, wobei dieser Effekt bei niedrigerer Dosis ausgeprägter zu sein scheint. Mirtazapin verbessert die Schlafeffizienz und die Schlafarchitektur mit Förderung von Tiefschlaf und einer fehlenden REM-SchlafSuppression (3, 12).
3.5. Agomelatin Diese Substanz mit neuartigem Wirkmechanismus ist eine weitere Option, um günstig auf Schlafstörungen einzuwirken: Der Agonismus an den melatoninergen MT1- und MT2- Rezeptoren führt bei Einnahme ein bis zwei Stunden vor der Schlafzeit zu einer chronobiologischen Rhythmisierung mit Verbesserung von Schlafkontinuität und Tiefschlaf, ohne REM-Schlaf-Suppression. Die Blockade des 5-HT2C-Rezeptors wirkt stimmungsaufhellend. Agomelatin wirkt nicht sedierend, sondern erhöht im Gegenteil die Tagesvigilanz.
3.6. Bupropion Der selektive Noradrenalin-Dopamin-WiederaufnahmeHemmer wirkt ähnlich wie SSRI eher störend auf die Schlafkontinuität (14). Bupropion kann die REM-Latenz verkürzen und den REM-Schlaf verstärken. Die vigilanzfördernde Wirkung kann gerade bei Hypersomnie oder auch bei zirkadianen Rhythmusstörungen von Nutzen sein.
Abbildung 3: Das Flip-Flop-Switch-Modell der Schlaf-Wach-Regulation (nach [9]).
Abbildung 3a: Während des Wachzustandes hemmen die monoaminergen Projektionen des noradrenergen Locus coeruleus (LC), des histaminergen tuberomammillären Nucleus (TMN) und des serotoninergen Raphe-Kerns (Raphe) den ventrolateralen präoptischen Nucleus (VLPO) und unterbrechen dadurch ihre Hemmung durch denselbigen. Ausserdem werden dadurch auch die Orexin-Neurone (ORX) und die cholinergen pedunkulopontinen und laterodorsal tegmentalen Nuclei (PTT/LDT) enthemmt. Die ORX-Neurone verstärken die monoaminergen Neurone.
Abbildung 3b: Im Schlafzustand hemmen die VLPO-Neurone die monoaminerge Zellgruppe und unterbrechen damit ihre Hemmung durch dieselbige. Ausserdem hemmen die VLPO-Projektionen die wachheitsverstärkenden ORX-Projektionen.
Kasten 2:
Wirkungen von speziellen Antidepressiva auf den Schlaf
(nach: [3], [12], [13])
Antidepressivum Trizyklika, Trimipramin SSRI, SNRI
Bupropion Trazodon Mirtazapin
Agomelatin Hypericum
Schlafkontinuität Tiefschlaf
↑ bis ↓
↔ bis ↑
↑ bis ↓
↔
↓ ↔ bis ↓ ↑ ↔ bis ↑ ↑↑
↑↑ ↔↑
REM-Schlaf ↓ bis ↓↓↓
↓↓
↔ bis ↑ ↓ ↔
↔ ↔
Bemerkungen verstärken PLMS verschlimmern OSAS verstärken PLMS verschlimmern OSAS vigilanzsteigernd sehr sedierend Sedierung in niedriger Dosis keine Sedierung keine Sedierung
REM: Rapid Eye Movement; PLMS: Periodic Limb Movement Syndrome; OSAS: Obstructive Sleep Apnea Syndrome
5/2013
&PSYCHIATRIE NEUROLOGIE
7
FORTBILDUNG
3.7. Hypericum Die Wirksamkeit standardisierter Johanniskrautextrakte bei leichter bis mittelschwerer Depression konnte in plazebokontrollierten Studien belegt werden. Die Wirkstoffe Hypericin und Hyperforin haben multiple Wirkungen auf die Neurotransmission durch Monoamine und Aminosäuren sowie modulierende Einflüsse auf Ionenkanäle. Hypericum wirkt nicht sedierend, verstärkt aber den Tiefschlaf, ohne den REM-Schlaf wesentlich zu unterdrücken (13).
4. Antidepressiva 4.1. Antidepressiva und Restless-Legs-Syndrom (RLS) Bei schlafmedizinischen Abklärungen gilt es zu beachten, dass Antidepressiva spezifische Schlafstörungen hervorrufen können. SSRI, SNRI, Trizyklika und insbesondere Mirtazapin können ein RLS beziehungsweise die Periodic-Limb-Movement-Disorder (PLMS) induzieren oder verstärken. Dieses neurologische Störungsbild, das mit einer beinbetonten Bewegungsunruhe in der Einschlafphase wie auch unwillkürlichen, rhythmischen Beinbewegungen mit Aufwachreaktionen während des Schlafes einhergeht, wird auf ein Transmitterungleichgewicht zwischen Serotonin und Dopamin zurückgeführt (15). Demzufolge sind bei bekanntem RLS/PLMS der Noradrenalin-Dopamin-Wiederaufnahme-Hemmer Bupropion oder das sedierende Trazodon eine gute Wahl.
4.2. Antidepressiva und REM-Schlaf Schliesslich können Antidepressiva auch das Träumen beeinflussen: Während Trizyklika offenbar einen positiven Effekt auf die emotionale Färbung von Träumen haben, ist diese Wirkung bei SSRI bisher weniger eindeutig beschrieben. Beim Absetzen von den REM-Schlafsupprimierenden Antidepressiva muss mit einem REMSchlaf-Rebound gerechnet werden, sodass es wieder zu vermehrten (Alb-)Träumen kommen kann (16).
5. Zusammenfassung
Die Qualität des Schlafes darf zu Recht als Marker psy-
chischer Gesundheit gelten. Stress wie auch psychiatri-
sche Krankheitsbilder äussern sich frühzeitig in
Beeinträchtigungen des Schlafes. Die derzeit zur Verfü-
gung stehenden Antidepressiva beeinflussen den
Schlaf auf unterschiedliche Weise. Antihistaminerg und
anticholinerg wirksame Antidepressiva haben bereits in
kleiner Dosis einen schlafanstossenden Effekt. Melato-
ninerg wirksame Mittel wie das Agomelatin wirken
schlaffördernd über eine Stabilisierung des chronobio-
logischen Schlaf-Wach-Rhythmus und unterstützen die
Schlafarchitektur. Die SSRI und SNRI können kurzfristig
den Schlaf durch Stimulation des Arousal-Systems stö-
ren, normalisieren den Schlaf aber mittelfristig, indem
sie zur Normalisierung der überaktiven HPA-Achse bei-
tragen.
G
Korrespondenzadresse:
Dr. med. Thorsten Mikoteit
Universitäre Psychiatrische Kliniken (UPK) der Universität
Basel
Zentrum für Affektive, Stress- und Schlafstörungen (ZASS)
Wilhelm Klein-Str. 27
4012 Basel
Tel. 061-325 50 97
E-Mail: thorsten.mikoteit@upkbs.ch
Interessenkonflikte: keine
Literaturangaben: 1. Thase ME. : Antidepressant treatment of the depressed patients with
insomnia. J Clin Psychiatry 1999; 60 (Suppl17): 28–31. 2. Tsuno N, Besset A.: Sleep and depression. J Clin Psychiatry 2005; 66:
1254–1269. 3. Mendlewicz J.: Sleep disturbances: core symptoms of major depres-
sive disorder rather than associated or comorbid disorders. World J Biol Psychiatry 2009; 10: 269–275. 4. Perlis ML, Giles DE, Buysse DJ, Tu X, Kupfer DJ.: Selfreported sleep disturbance as a prodromal symptom in recurrent depression. J Affect Disord 1997; 42: 209–212. 5. Paykel ES: Partial remission, residual symptoms, and relapse in depression. Dialogues Clin Neurosci 2008; 10: 431–437. 6. Hatzinger M, Hemmeter UM, Brand S, Ising M, Holsboer-Trachsler E.: Electroencephalographic sleep profiles in treatment course and long-term outcome of major depression: association with DEX/CRHtest response. J Psychiatr Res 2004; 38: 453–465. 7. Steiger A.: Sleep and the hypothalamic-pituitary-adrenocortical system. Sleep Med Rev 2002; 6: 125–138. 8. Ising M, Horstmann S, Kloiber S, Lucae S, Binder EB, Kern N, Künzel HE, Pfennig A, Uhr M, Holsboer F.: Combined dexamethasone/corticotropin releasing hormone test predicts treatment response in major depression – a potential biomarker? Biol Psychiatry 2007; 62: 47–54. 9. Saper CB, Scammell TE, Lu J.: Hypothalamic regulation of sleep and circadian rhythm. Nature 2005; 437: 1257–1263. 10. España RA, Scammell TE.: Sleep neurobiology from a clinical perspective. Sleep 2011; 34: 845–858. 11. Holsboer-Trachsler E, et al.: Die somatische Behandlung der unipolaren Depression. Schweiz Med Forum 2010; 10: 802–809. 12. Holsboer-Trachsler E, Holsboer F.: Antidepressiva (Kap. 53) in: Handbuch der Psychopharmakotherapie, Hrsg. Holsboer F, Gründer G, Benkert O, Springer-Verlag 2012; 589–628. 13. Holsboer-Trachsler E.: 2000. [Phytotherapeutic drugs and sleep]. Praxis (Bern 1994) 89: 2178–2182. 14. Fava M.: Daytime sleepiness and insomnia as correlates of depression. J Clin Psychiatry 2004; 65 Suppl. 16: 27–32. 15. Cohrs S, Rodenbeck A, Hornyak M, Kunz D.: Restless-legs-Syndrom, periodische Gliedmassenbewegungen im Schlaf und Psychopharmakologie. Nervenarzt 2008; 79: 1263–1272. 16. Tribl GG, Wetter TC, Schredl M.: Dreaming under antidepressants: a systematic review on evidence in depressive patients and healthy volunteers. Sleep Med Rev. 2013; 17: 133–142.
Merksätze:
G Die Schlafstörung ist ein Kardinalsymptom von Depressionen.
G Zu den gut belegten pathophysiologischen Grundlagen der Depression gehört die Dysregulation der Hypothalamus-HypophysenNebennierenrinden-(HPA)-Achse, welche zu charakteristischenVeränderungen der Schlafarchitektur führt.
G Die Wirkung der Antidepressiva beruht in den meisten Fällen auf einer Normalisierung der HPA-Achse, was mittelfristig zu einer Stabilisierung des Schlafs führt.
G Je nach Rezeptor-Wirkprofil unterscheiden sich die Antidepressiva im Hinblick auf ihre akuten Wirkungen auf den Schlaf.
G Während Trizyklika und SSRI/SNRI vor allem eine REM-Schlaf-Suppression bewirken, fördern Trazodon, Mirtazapin, Agomelatin und Hypericum den Tiefschlaf.
G Sedierende Antidepressiva wie einige Trizyklika, Trazodon, Mirtazapin und Agomelatin haben eine gute Wirkung auf die Schlafkontinuität.
&8 5/2013 PSYCHIATRIE NEUROLOGIE