Transkript
FORTBILDUNG
Demenz und Depression – eine schwierige, aber wichtige Differenzialdiagnose
Demenzen und Depressionen sind die häufigsten psychiatrischen Störungen in höherem Lebensalter. Depressive Störungen erhöhen das Demenzrisiko. Das gemeinsame Auftreten von leichter kognitiver Störung und Depression ist zudem ein Risikozustand für die Persistenz kognitiver Störungen. Altersdepressionen sollten daher frühzeitig erkannt und adäquat behandelt werden.
Thomas Leyhe Undine Lang
von Thomas Leyhe und Undine Lang
Diagnostik bei Demenz und Altersdepression
D a Altersdepressionen häufig mit kognitiven Beeinträchtigungen verbunden sind und Demenzen mit depressiven Symptomen einhergehen können, ist eine oft nicht einfache differenzialdiagnostische Abgrenzung beider Syndrome erforderlich (1). Eine Demenz wird nach den Kriterien von ICD 10 (2) und DSM-4 (3) diagnostiziert. Eine ätiologische Zuordnung erfolgt oft mit Hilfe von Konsensuskriterien. Am häufigsten sind die Alzheimersche Erkrankung (4), die vaskuläre Demenz (5), Mischformen dieser beiden Ätiologien, die Lewy-Körper-Demenz (6), die Demenz bei Parkinson-Erkrankung (7) und die frontotemporale Demenz (8). Depressive Symptome werden bei 30 bis 50 Prozent der Patienten mit Alzheimerscher Erkrankung (9) berichtet. Schwere depressive Episoden finden sich bei mehr als 10 Prozent der Alzheimerkranken vor allen Dingen im frühen bis mittleren Stadium (10) und bei bis zu 50 Prozent der Patienten mit vaskulären Demenzen (11–13). Auch bis zu 50 Prozent der Patienten mit Lewy-Körper-Demenz haben depressive Symptome (14). Die Altersdepression wird grundsätzlich ebenfalls nach den Kriterien von ICD 10 (2) und DSM-4 (3) diagnostiziert. Neben dem klinischen Urteil werden dabei zur Evaluation der Patienten auch Skalen, bei älteren Patienten häufig die Geriatrische Depressionsskala (GDS; 15) verwendet. Die Altersdepression trifft häufig Patienten mit chronischen körperlichen Erkrankungen. Alters- und krankheitsbedingte Veränderungen, wie Arteriosklerose und chronische inflammatorische Prozesse sowie endokrinologische und immunologische Veränderungen, können die Integrität frontostriataler Regelkreise, der Amygdala und des Hippocampus beeinträchtigen und die Vulnerabilität für eine Depression steigern. Darüber hinaus erhöhen altersbedingte psychosoziale Belastungen wie Verarmung, Behinderung, Isolation, Aufgabe der vertrauten Wohnumgebung sowie Pflege oder Verlust von Angehörigen die
Suszeptibilität für Depressionen (16). Vegetative Symptome und Beeinträchtigungen exekutiver Funktionen, der Informationsverarbeitung und der psychomotorischen Geschwindigkeit, aber auch des Gedächtnisses sind häufig. Insbesondere subkortikale vaskuläre Veränderungen spielen in der Pathophysiologie der Altersdepression eine grosse Rolle (1), und es existiert das Konzept einer durch entsprechende magnetresonanztomografische Befunde definierten vaskulären Depression (17–20). Suizide sind in der älteren Bevölkerung doppelt so häufig wie in der Allgemeinbevölkerung (21). Insgesamt zeigt also die Altersdepression einige Spezifika, die sie von depressiven Störungen im jüngeren Lebensalter unterscheidet (22).
Demenzrisiko bei Depression erhöht Das Risiko, im späteren Leben eine Demenz zu entwickeln, verdoppelt sich bei vorangehenden Depressionen in jüngerem Lebensalter. Bei rezidivierenden depressiven Störungen konnte ein monotoner Anstieg des Demenzrisikos mit einer 14-prozentigen Erhöhung mit jeder Episode gezeigt werden (23). Auch wenn die Studienlage etwas inkonsistent ist, kann man davon ausgehen, dass Altersdepressionen das Demenzrisiko deutlich erhöhen. Dabei kann die Depression Risikofaktor, Prodrom oder Konsequenz einer Demenzerkrankung sein (24). Eine jüngst veröffentlichte Studie deutet darauf hin, dass Altersdepressionen vor allen Dingen das Risiko, eine Alzheimersche Erkrankung zu entwickeln, erhöhen, während im jüngeren Lebensalter beginnende rezidivierende depressive Störungen mit einem erhöhten Risiko, an einer vaskulären Demenz zu erkranken, verbunden sind (25). Es werden verschiedene Mechanismen als Bindeglied zwischen Depression und Demenz vorgeschlagen. So können vaskuläre Veränderungen in frontostriatalen Hirnregionen sowohl depressive Symptome als auch kognitive Beeinträchtigungen verursachen (26–28). Ein erhöhter Kortison-Spiegel, der bei depressiven Störungen häufig beobachtet wird (29), kann zu einer zunehmenden Hippocampusatrophie führen, die mit kognitiven Defiziten verbunden ist (26, 30). Des Weiteren können Depressionen sowohl durch die assoziierte
&4 3/2013 PSYCHIATRIE NEUROLOGIE
FORTBILDUNG
Kasten 1:
Vergleich Major Depression und vorläufige Kriterien einer Depression aufgrund einer Alzheimerschen Erkrankung (AD; adaptiert nach 56, 57)
Major Depression
Depression aufgrund von AD
A. Fünf (oder mehr) der folgende Symptome waren während der letzten 2 Wochen vorhanden und repräsentieren eine Veränderung gegenüber dem vorherigen Zustand.
A. Drei (oder mehr) der folgende Symptome waren während der letzten 2 Wochen vorhanden und repräsentieren eine Veränderung gegenüber dem vorherigen Zustand: zumindest eines der Symptome ist entweder: (1) depressive Stimmung oder (2) herabgesetzter positiver Affekt.
Nicht eingeschlossen sind Symptome, die eindeutig auf dem allgemeinen medizinischen Zustand beruhen, sowie stimmungsinkongruente Wahnvorstellungen oder Halluzinationen.
Nicht eingeschlossen sind Symptome, die eindeutig auf einer anderen Ursache als AD beruhen oder aber eine direkte Folge von nicht stimmungsbezogenen Symptomen der Demenz (z.B. Gewichtsverlust aufgrund von Schwierigkeiten mit der Nahrungsaufnahme) sind.
(1) Depressive Stimmung die meiste Zeit des Tages an nahezu jedem Tag
(1) Klinisch signifikante depressive Stimmung (z.B. depressiv, traurig, hoffnungslos, entmutigt, weinerlich)
(2) Deutlich vermindertes Interesse oder Vergnügen an fast
(2) Verminderter positiver Affekt oder reduziertes Vergnügen
allen Aktivitäten die meiste Zeit des Tages an nahezu jedem Tag an sozialen Kontakten oder üblichen Aktivitäten
(entweder [1] oder [2] sind erforderlich)
(3) Signifikanter unbeabsichtigter Gewichtsverlust oder Gewichtszunahme und/oder Appetitsabnahme oder -zunahme nahezu jeden Tag
(3) Soziale Isolation oder sozialer Rückzug
(4) Insomnie oder Hypersomnie nahezu jeden Tag
(4) Appetitstörungen
(5) Psychomotorische Agitiertheit oder Retardiertheit nahezu jeden Tag
(5) Schlafstörungen
(6) Fatigue oder Energieverlust nahezu jeden Tag
(6) Psychomotorische Agitiertheit oder Retardiertheit
(7) Gefühle von Wertlosigkeit oder exzessive oder unangemessene Schuldgefühle nahezu jeden Tag
(7) Irritierbarkeit
(8) Verminderte Denk- oder Konzentrationsfähigkeit
(8) Fatigue oder Energieverlust
(9) Wiederkehrende Gedanken an den Tod, wiederkehrende Suizidgedanken ohne spezifische Pläne, Suizidversuch oder spezifischer Plan für einen Suizidversuch
(9) Gefühle von Wertlosigkeit, Hoffnungslosigkeit oder exzessive oder unangemessene Schuldgefühle (10) Wiederkehrende Gedanken an den Tod, wiederkehrende Suizidgedanken, Suizidpläne oder Suizidversuch
A. Kriterien für eine gemischte Episode sind nicht erfüllt. Die Symptome sind nicht besser durch einen schmerzlichen Verlust erklärt.
A. Alle Kriterien für eine Demenz vom Alzheimertyp (DSM-4) sind erfüllt.
B. Die Symptome beruhen nicht auf direkten physiologischen Reaktionen aufgrund einer Substanz (Droge oder Pharmakon) oder einer medizinischen Ursache (z.B. Hypothyreose).
B. Die Symptome verursachen klinisch signifikantes Leiden oder Beeinträchtigungen in den Alltagsaktivitäten.
C. Die Symptome verursachen klinisch signifikantes Leiden oder Beeinträchtigungen in sozialen, beruflichen oder anderen wichtigen Bereichen.
C. Die Symptome treten nicht ausschliesslich während eines Delirs auf.
D. Die Symptome beruhen nicht auf einer direkten physiologischen Reaktion aufgrund einer Substanz (Droge oder Pharmakon).
E. Die Symptome werden nicht besser durch andere Beeinträchtigungen wie Major Depression, bipolare Störung, schmerzlicher Verlust, Schizophrenie, schizoaffektive Störung, Angststörung oder Subsanzmissbrauch erklärt.
Stressreaktion und die dadurch erhöhten Kortisolspiegel als auch durch direkten Einfluss auf die Beta-Amyloidprozessierung möglicherweise durch Veränderungen des serotonergen Systems einen Anstieg der Beta-Amyloidproduktion hervorrufen (30–33). So wurden im Hippocampus von Patienten mit Alzheimerdemenz und Depression sowohl Beta-Amyloid-Plaques als auch neu-
rofibrilläre Tangles in höherer Anzahl als bei Alzheimerpatienten ohne Depression gefunden (34, 35). Ein chronischer Entzündungsprozess scheint sowohl bei der Depression als auch bei der Demenz eine zentrale Rolle zu spielen (36–38). So kann zum einen der bei Depressionen gefundene Anstieg von Zytokinen zu einer Verminderung der antiinflammatorischen und
3/2013
&PSYCHIATRIE NEUROLOGIE
5
FORTBILDUNG
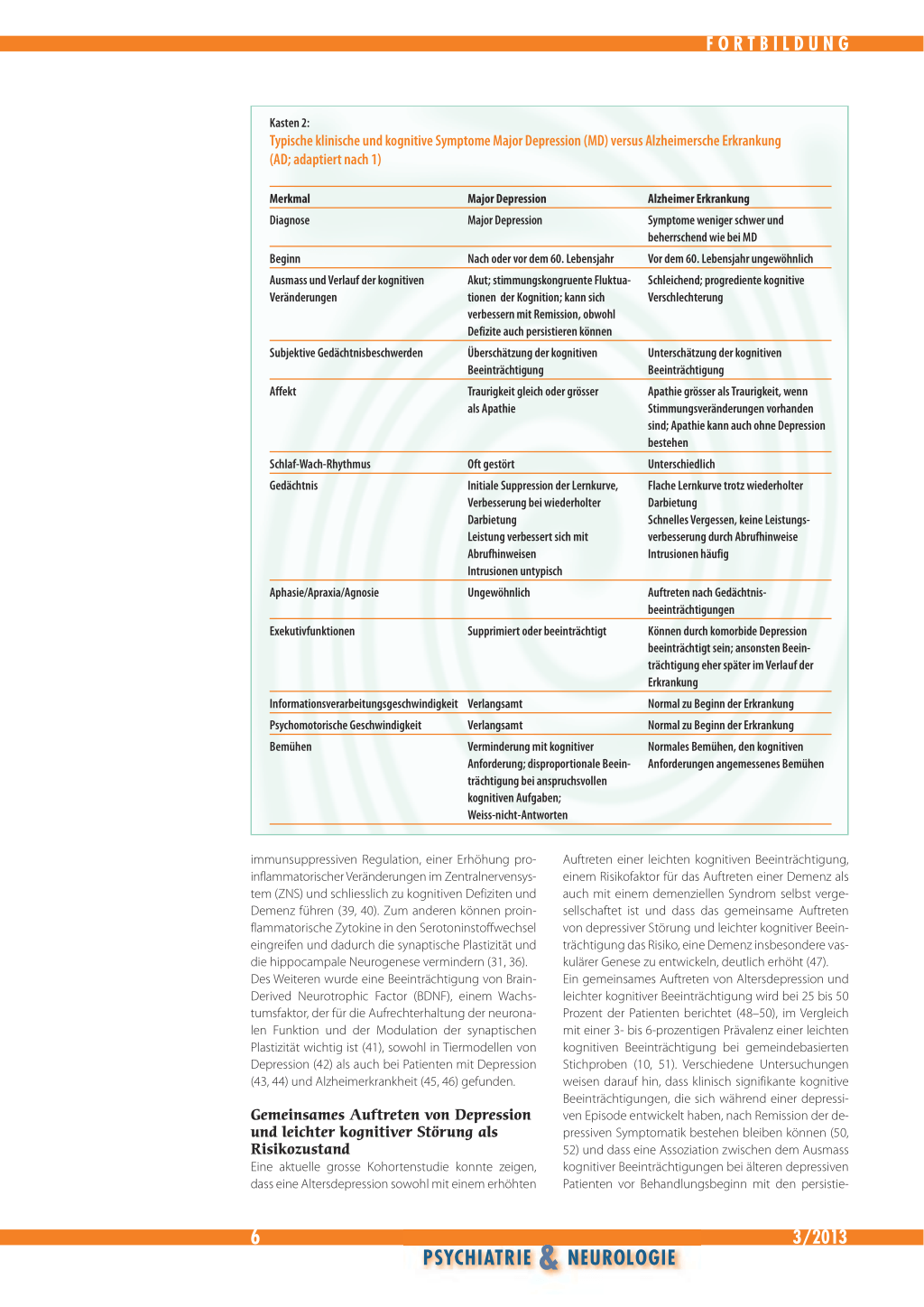
Kasten 2:
Typische klinische und kognitive Symptome Major Depression (MD) versus Alzheimersche Erkrankung (AD; adaptiert nach 1)
Merkmal Diagnose
Beginn Ausmass und Verlauf der kognitiven Veränderungen
Subjektive Gedächtnisbeschwerden
Affekt
Major Depression Major Depression
Nach oder vor dem 60. Lebensjahr Akut; stimmungskongruente Fluktuationen der Kognition; kann sich verbessern mit Remission, obwohl Defizite auch persistieren können Überschätzung der kognitiven Beeinträchtigung Traurigkeit gleich oder grösser als Apathie
Schlaf-Wach-Rhythmus Gedächtnis
Aphasie/Apraxia/Agnosie Exekutivfunktionen
Oft gestört Initiale Suppression der Lernkurve, Verbesserung bei wiederholter Darbietung Leistung verbessert sich mit Abrufhinweisen Intrusionen untypisch Ungewöhnlich
Supprimiert oder beeinträchtigt
Informationsverarbeitungsgeschwindigkeit Verlangsamt
Psychomotorische Geschwindigkeit
Verlangsamt
Bemühen
Verminderung mit kognitiver Anforderung; disproportionale Beeinträchtigung bei anspruchsvollen kognitiven Aufgaben; Weiss-nicht-Antworten
Alzheimer Erkrankung Symptome weniger schwer und beherrschend wie bei MD Vor dem 60. Lebensjahr ungewöhnlich Schleichend; progrediente kognitive Verschlechterung
Unterschätzung der kognitiven Beeinträchtigung Apathie grösser als Traurigkeit, wenn Stimmungsveränderungen vorhanden sind; Apathie kann auch ohne Depression bestehen Unterschiedlich Flache Lernkurve trotz wiederholter Darbietung Schnelles Vergessen, keine Leistungsverbesserung durch Abrufhinweise Intrusionen häufig
Auftreten nach Gedächtnisbeeinträchtigungen Können durch komorbide Depression beeinträchtigt sein; ansonsten Beeinträchtigung eher später im Verlauf der Erkrankung Normal zu Beginn der Erkrankung Normal zu Beginn der Erkrankung Normales Bemühen, den kognitiven Anforderungen angemessenes Bemühen
immunsuppressiven Regulation, einer Erhöhung proinflammatorischer Veränderungen im Zentralnervensystem (ZNS) und schliesslich zu kognitiven Defiziten und Demenz führen (39, 40). Zum anderen können proinflammatorische Zytokine in den Serotoninstoffwechsel eingreifen und dadurch die synaptische Plastizität und die hippocampale Neurogenese vermindern (31, 36). Des Weiteren wurde eine Beeinträchtigung von BrainDerived Neurotrophic Factor (BDNF), einem Wachstumsfaktor, der für die Aufrechterhaltung der neuronalen Funktion und der Modulation der synaptischen Plastizität wichtig ist (41), sowohl in Tiermodellen von Depression (42) als auch bei Patienten mit Depression (43, 44) und Alzheimerkrankheit (45, 46) gefunden.
Gemeinsames Auftreten von Depression und leichter kognitiver Störung als Risikozustand Eine aktuelle grosse Kohortenstudie konnte zeigen, dass eine Altersdepression sowohl mit einem erhöhten
Auftreten einer leichten kognitiven Beeinträchtigung, einem Risikofaktor für das Auftreten einer Demenz als auch mit einem demenziellen Syndrom selbst vergesellschaftet ist und dass das gemeinsame Auftreten von depressiver Störung und leichter kognitiver Beeinträchtigung das Risiko, eine Demenz insbesondere vaskulärer Genese zu entwickeln, deutlich erhöht (47). Ein gemeinsames Auftreten von Altersdepression und leichter kognitiver Beeinträchtigung wird bei 25 bis 50 Prozent der Patienten berichtet (48–50), im Vergleich mit einer 3- bis 6-prozentigen Prävalenz einer leichten kognitiven Beeinträchtigung bei gemeindebasierten Stichproben (10, 51). Verschiedene Untersuchungen weisen darauf hin, dass klinisch signifikante kognitive Beeinträchtigungen, die sich während einer depressiven Episode entwickelt haben, nach Remission der depressiven Symptomatik bestehen bleiben können (50, 52) und dass eine Assoziation zwischen dem Ausmass kognitiver Beeinträchtigungen bei älteren depressiven Patienten vor Behandlungsbeginn mit den persistie-
&6 3/2013 PSYCHIATRIE NEUROLOGIE
FORTBILDUNG
renden kognitiven Beeinträchtigungen nach Behandlung besteht (49, 53–55). Persistierende kognitive Beeinträchtigungen nach einer Depression können auf strukturelle Hirnveränderungen hinweisen, die mit einer Erhöhung des Risikos der Patienten, eine Demenz zu entwickeln, verbunden sind.
Differenzialdiagnostik Demenz und Depression Das gemeinsame Auftreten einer depressiven Störung und einer kognitiven Beeinträchtigung sollte also immer eine grosse diagnostische Aufmerksamkeit nach sich ziehen. Olin et al. (56, 57) haben Kriterien zur Unterscheidung einer Major Depression und einer Depression aufgrund einer Alzheimerschen Erkrankung vorgeschlagen (Kasten 1). Im Kasten 2 sind die typischen klinischen und kognitiven Symptome einer Major Depression im Vergleich mit denen einer Alzheimerschen Erkrankung aufgeführt (1). Die in den Kästen aufgeführten Kriterien sind aber nur Anhaltspunkte, die auf klinischer Erfahrung beruhen. Depressive Störungen bei vaskulären Veränderungen oder anderen neurodegenerativen Prozessen können klinisch und neuropsychologisch anders imponieren. Hilfreich könnten Biomarker sein, die Depression und demenzielle Entwicklung unterscheiden. So konnte bei älteren depressiven Patienten gezeigt werden, dass eine hohe Beta-Amyloid40/42-Ratio im Plasma mit grösseren Beeinträchtigungen von Gedächtnis, visuospatialen Fähigkeiten und exekutiven Funktionen verbunden ist, und es wurde spekuliert, dass eine amyloidassoziierte Depression ein Prodromalstadium der Alzheimerschen Erkrankung darstellen kann (58, 59). Auch waren Liquorspiegel von Beta-Amyloid 1-42 bei älteren depressiven Patienten im Vergleich mit gesunden Kontrollen signifikant erniedrigt. Auch dieses Ergebnis mag durch eine Gruppe älterer depressiver Patienten hervorgerufen sein, bei denen ein neurodegenerativer Prozess begonnen hat (60). Eine andere Arbeit konnte Plasma-Biomarker identifizieren, die mit einem depressiven Syndrom bei Älteren verbunden sind (61).
Zusammenfassung
Zusammenfassend kann festgestellt werden, dass de-
pressive Syndrome bei Älteren spezifische Charakte-
ristika haben. Insbesondere dann, wenn deutliche ko-
gnitive Störungen auftreten, sollten sie genau über-
wacht und gegebenenfalls durch weitere Diagnostik
und Verlaufsbeobachtung eine demenzielle Entwick-
lung ausgeschlossen werden. Hinsichtlich der Frage,
welche klinischen, neuropsychologischen und neuro-
chemischen Merkmale depressive Störungen bei Älte-
ren charakterisieren, die ein hohes Risiko für eine de-
menzielle Entwicklung haben, besteht dringender
Forschungsbedarf.
●
Korrespondenzadresse:
Prof. Dr. Thomas Leyhe
Leitender Arzt
Zentrum für Alterspsychiatrie
Universitäre Psychiatrische Kliniken
Wilhelm-Klein-Strasse 27
4012 Basel
E-Mail: thomas.leyhe@upkbs.ch
Merksätze:
● Grundsätzlich können Altersdepressionen im
Gegensatz zu Demenzen gut behandelt wer-
den, und eine komplette Remission der psy-
chischen Symptome und kognitiven Einbus-
sen bei den betroffenen älteren Menschen
mit Erhalt der Selbstständigkeit ist erreich-
bar.
● Eine differenzialdiagnostische Abgrenzung
von Altersdepression und Demenz ist nicht
immer einfach, insbesondere weil Depressio-
nen im Alter häufig atypisch verlaufen und
länger andauern.
● Depressionen in der Vorgeschichte erhöhen
das Risiko für eine Demenz, und das gemein-
same Auftreten von Depression und leichter
kognitiver Störung ist ein Risikozustand für
die Persistenz kognitiver Störungen.
● Wenn deutliche kognitive Störungen bei älte-
ren depressiven Patienten auftreten, sollten
gegebenenfalls weitere Diagnostik und eine
genaue Verlaufsbeobachtung erfolgen.
● Hinsichtlich einer Abschätzung eines erhöh-
ten Demenzrisikos bei älteren depressiven
Patienten besteht dringender Forschungsbe-
darf.
Literatur: 1. Steffens DC, Potter GG: Geriatric depression and cognitive impair-
ment. Psychol Med 2008; 38(2): 163–175. 2. World Health Organisation. International statistical classification of
diseases and related health problems. 10th rev. Genf: 2007. 3. American Psychiatric Association. Diagnostic and statistical manual
of mental disorders (IV)-TR. Washington, DC: 1994/2004. 4. McKhann GM, Knopman DS, et al.: The diagnosis of dementia due to
Alzheimer’s disease: recommendations from the National Institute on Aging-Alzheimer’s Association workgroups on diagnostic guidelines for Alzheimer’s disease. Alzheimers Dement 2011; 7(3): 263–269. 5. Román GC, Tatemichi TK, et al.: Vascular dementia: diagnostic criteria for research studies. Report of the NINDS-AIREN International Workshop. Neurology 1993; 43(2): 250–260. 6. McKeith IG, Dickson DW, et al.: Diagnosis and management of dementia with Lewy bodies: third report of the DLB Consortium. Neurology 2005; 65: 1863–1872. 7. Goetz CG, Emre M, Dubois B: Parkinson’s disease dementia: definitions, guidelines, and research perspectives in diagnosis. Ann Neurol 2008; 64, Suppl 2: S81–92. 8. Neary D, Snowden JS, et al.: Frontotemporal lobar degeneration: a consensus on clinical diagnostic criteria. Neurology 1998; 51(6): 1546–1554. 9. Zubenko GS, Zubenko WN, et al.: A collaborative study of the emergence and clinical features of the major depressive syndrome of Alzheimer’s disease. Am J Psychiat 2003; 160: 857–866. 10. Lopez OL, Becker JT, et al.: Psychiatric symptoms vary with the severity of dementia in probable Alzheimer’s disease. Journal of Neuropsych Clin N 2003; 15: 346–353. 11. Park JH, Lee SB et al.: Depression in vascular Dementia is quantitatively and qualitatively different from depression in Alzheimer’s Disease. Dement Geriatr Cogn Disord 2007; 23: 67–73. 12. Ballard C, Bannister C, et al.: The prevalence, associations and symptoms of depression amongst dementia sufferers. J Affect Disord 1996; 36: 135–144. 13. Ballard C, Neill D, et al.: Anxiety, depression and psychosis in vascular dementia: prevalence and associations. J Affect Disord 2000; 59: 97–106. 14. Ballard C, Holmes C, et al.: Psychiatric morbidity in dementia with Lewy bodies: a prospective clinical and neuropathological comparative study with Alzheimer’s disease. Am J Psychiat 1999; 156: 1039–1045. 15. Yesavage JA, Brink TL, et al.: Development and validation of a geriatric depression screening scale: a preliminary report. J Psychiatr Res 1982–1983; 17(1): 37–49.
3/2013
&PSYCHIATRIE NEUROLOGIE
7
FORTBILDUNG
16. Alexopoulos GS: Depression in the elderly. Lancet 2005; 365: 1961–1970.
17. Krishnan KR, Taylor WD, et al.: Clinical characteristics of magnetic resonance imaging-defined subcortical ischemic depression. Biol Psych 2004; 55, 390–397.
18. Krishnan KRR, Hays JC, Blazer DG: MRI-defined vascular depression. Am J Psychiat 1997; 154: 497–501.
19. Steffens DC, Krishnan KRR: Structural neuroimaging and mood disorders: recent findings, implications for classification, and future directions. Biol Psych 1998; 43: 705–712.
20. Pimontel MA, Reinlieb ME, et al.: The external validity of MRI-defined vascular depression. Int J Geriatr Psychiatry. 2013 doi: 10.1002/gps. 3943.
21. Minino AM, Arias E, et al.: Deaths: final data for 2000. Natl Vital Stat Rep 2002; 50: 1–119.
22. Naismith SL, Norrie LM, et al.: The neurobiology of depression in later life: clinical, neuropsychological, neuroimaging and pathophysiological features. Prog Neurobiol. 2012; 98(1): 99–143.
23. Dotson VM, May A, et al.: Recurrent depressive symptoms and the incidence of dementia and mild cognitive impairment. Neurology 2010; 75: 27–34.
24. Byers AL, Yaffe K: Depression and risk of developing dementia. Nat Rev Neurol. 2011; 7(6): 323–331.
25. Barnes DE, Yaffe K, et al.: Midlife vs late-life depressive symptoms and risk of dementia: Differential effects for Alzheimer Disease and vascular dementia. Arch Gen Psychiatry 2012; 69(5): 493–498.
26. Butters MA, Young JB, et al.: Pathways linking late-life depression to persistent cognitive impairment and dementia. Dialogues Clin Neurosci 2008; 10: 345–357.
27. Alexopoulos GS: The vascular depression hypothesis: 10 years later. Biol Psychiatry 2006; 60: 1304–1305.
28. Sheline YI, Price JL, et al.: Regional white matter hyperintensity burden in automated segmentation distinguishes late-life depressed subjects from comparison subjects matched for vascular risk factors. Am J Psychiatry 2008; 165: 524–532.
29. Wolkowitz OM, Epel ES, et al.: Depression gets old fast: do stress and depression accelerate cell aging? Depress Anxiety 2010; 27: 327–338.
30. Sierksma AS, van den Hove DL, et al.: Major depression, cognitive dysfunction and Alzheimer’s disease: is there a link? Eur J Pharmacol 2010; 626: 72–82.
31. Caraci F, Copani A, et al.: Depression and Alzheimer’s disease: neurobiological links and common pharmacological targets. Eur J Pharmacol 2010; 626: 64–71.
32. Cho S, Hu Y.: Activation of 5-HT4 receptors inhibits secretion of betaamyloid peptides and increases neuronal survival. Exp Neurol 2007; 203: 274–278.
33. Lezoualc’h F.: 5-HT4 receptor and Alzheimer’s disease: the amyloid connection. Exp Neurol 2007; 205: 325–329.
34. Hardy J, Selkoe DJ.: The amyloid hypothesis of Alzheimer’s disease: progress and problems on the road to therapeutics. Science 2002; 297: 353–356.
35. Leinonen V, Koivisto AM, et al.: Amyloid and tau proteins in cortical brain biopsy and Alzheimer’s disease. Ann Neurol 2010; 68: 446–453.
36. Maes M, Yirmyia R., et al.: The inflammatory & neurodegenerative (I&ND) hypothesis of depression: leads for future research and new drug developments in depression. Metab Brain Dis 2009; 24: 27–53.
37. Leonard BE: Inflammation, depression and dementia: are they connected? Neurochem Res 2007; 32: 1749–1756.
38. Rojo LE, Fernández JA, et al.: Neuroinflammation: implications for the pathogenesis and molecular diagnosis of Alzheimer’s disease. Arch Med Res 2008; 39: 1–16.
39. Sorrells SF, Sapolsky RM.: An inflammatory review of glucocorticoid actions in the CNS. Brain Behav Immun 2007; 21: 259–272.
40. Yaffe K, Lindquist K et al.: Inflammatory markers and cognition in well-functioning African-American and white elders. Neurology 2003; 61: 76–80.
41. Fumagalli F, Molteni R, et al.: Neurotrophic factors in neurodegenerative disorders: potential for therapy. CNS Drugs 2008; 22: 1005–1019.
42. Krishnan V, Nestler EJ.: The molecular neurobiology of depression. Nature 2008; 455: 894–902.
43. Karege F, Vaudan G, et al.: Neurotrophin levels in post-mortem brains of suicide victims and the effects of antemortem diagnosis and psychotropic drugs. Brain Res Mol Brain Res 2005; 136: 29–37.
44. Angelucci F, Brenè S, Mathé AA: BDNF in schizophrenia, depression and corresponding animal models. Mol Psychiatry 2005; 10: 345–352.
45. Murer MG, Yan Q, Raisman-Vozari R: Brain-derived neurotrophic factor in the control human brain, and in Alzheimer’s disease and Parkinson’s disease. Prog Neurobiol 2001; 63: 71–124.
46. Cotman CW: The role of neurotrophins in brain aging: a perspective in honor of Regino Perez-Polo. Neurochem Res 2005; 30: 877–881.
47. Richard E, Reitz C, et al.: Late-life depression, mild cognitive impairment, and dementia. JAMA Neurol 2013; 70(3): 374–382.
48. Lopez OL, Jagust WJ, et al.: Prevalence and classification of mild cognitive impairment in the Cardiovascular Health Study Cognition Study: Part 1. Arch Neurol 2003; 60: 1385–1389.
49. Adler G, Chwalek K, Jajcevic A: Six-month course of mild cognitive impairment and affective symptoms in late-life depression. Eur Psychiat 2004; 19: 502–505.
50. Lee JS, Potter GG, Wagner et al.: Persistent mild cognitive impairment in geriatric depression. Int Psychoger 2007; 19: 125–135.
51. Ganguli M, Dodge HH, et al.: Mild cognitive impairment, amnestic type: an epidemiologic study. Neurology 2004; 63: 115–121.
52. Reischies FM, Neu P: Comorbidity of mild cognitive disorder and depression – a neuropsychological analysis. Eur Arch Psy Clin N 2000; 50: 186–193.
53. Butters MA, Becker JT, et al.: Changes in cognitive functioning following treatment of late-life depression. Am J Psychiat 2000; 157: 1949–1954.
54. Nebes RD, Pollock BG, et al.: Persistence of cognitive impairment in geriatric patients following antidepressant treatment: a randomized, double-blind clinical trial with nortriptyline and paroxetine. J Psychiat Res 2003; 37: 99–108.
55. Murphy CF, Alexopoulos GS: Longitudinal association of initiation/perseveration and severity of geriatric depression. Am J Geriat Psychiat 2004; 12: 50–56.
56. Olin JT, Katz IR, et al.: Provisional diagnostic criteria for depression of Alzheimer disease: rationale and background. Am J Geriat Psychiat 2002; 10: 129–141.
57. Olin JT, Schneider LS, et al.: Provisional diagnostic criteria for depression of Alzheimer disease. Am J Geriat Psychiat 2002; 10: 125–128.
58. Sun X, Steffens DC, et al.: Amyloid-associated depression: A prodromal depression of Alzheimer Disease? Arch Gen Psychiatry 2008; 65(5): 542–550.
59. Piccini A, Origlia N, et al.: Neurodegeneration, ss-amyloid and mood disorders: state of the art and future perspectives. Int J Geriatr Psychiatry 2012; doi: 10.1002/gps.3879.
60. Pomara N, Bruno D, et al.: Lower CSF amyloid beta peptides and higher F2-isoprostanes in cognitively intact elderly individuals with major depressive disorder. Am J Psychiatry. 2012; 169(5): 523–530.
61. Arnold SE, Xie SX, et al.: Plasma biomarkers of depressive symptoms in older adults. Transl Psychiatry 2012; 2, e65: doi:10.1038/tp.2011.63
&8 3/2013 PSYCHIATRIE NEUROLOGIE