Transkript
Gliale Tumoren: aktuelle therapeutische Optionen
FORTBILDUNG
Silvia Hofer
In der Schweiz werden pro Jahr etwa 500 primäre Hirntumoren bei Erwachsenen diagnostiziert. Die Primärtherapie bei Glioblastomen (WHO-Grad IV) ist international standardisiert und beinhaltet eine grösstmögliche Resektion sowie eine postoperative Radiotherapie des Teilhirns (60 Gy) mit konkomitierender und weiterführender Chemotherapie (Temozolomid) für Patienten in gutem Zustand und bis zum Alter von 70 Jahren. Für Patienten mit einem WHO-Grad-III- oder -II-Gliom werden postoperative Therapieoptionen im Rahmen von randomisierten Studien aktuell erforscht.
Silvia Hofer
D ie jährliche Inzidenz der häufigsten primären Hirntumoren, der Gliome, beträgt 5 bis 6/100 000 Einwohner. Zu den etablierten Risikofaktoren zählen eine frühere Exposition mit ionisierenden Strahlen und selten eine genetische Prädisposition. Bis anhin konnte ein Risiko durch den Gebrauch von mobilen Telefonen nicht bewiesen werden, obwohl ein Zusammenhang vermutet wird. Die Prognose und Therapieindikationen richten sich weitgehend nach klinischen Faktoren wie Alter und Performance-Status des Patienten und werden heute durch Tumormarker ergänzt.
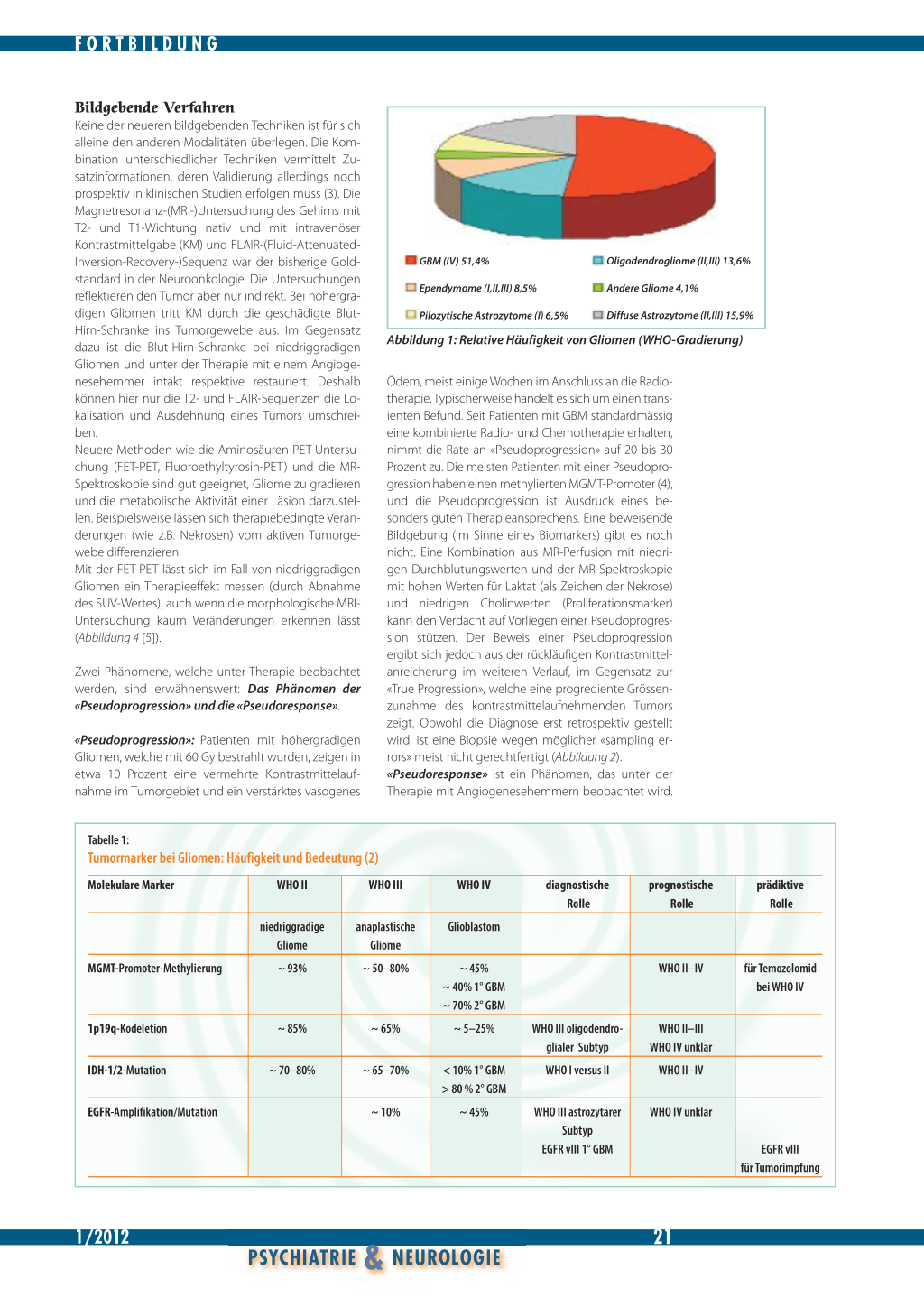
Molekulare Diagnostik Die neueste WHO-Klassifikation für Tumoren des zentralen Nervensystems (1), umfasst über 50 verschiedene Tumorentitäten, wobei gliale Tumoren der WHOGrade I–IV am häufigsten sind (Abbildung 1). Die Einteilung der Gliome hängt weitgehend von morphologischen Kriterien ab. Bei GFAP-(Glial-Fibrillary-AcidProtein-)positiven astrozytären Tumorzellen orientiert sich die Gradierung WHO I–IV in erster Linie an der mitotischen Aktivität, am Ausmass der Infiltration in die gesunde Umgebung, an der vaskulären Proliferation und am Nachweis tumorbedingter Nekrosen. Mindestens drei molekulare Marker helfen bei der Präzisierung der histologischen Diagnose (Tabelle 1): ● die 1p- und 19q-Kodeletion ● die IDH-1- und -2-Mutation ● der Nachweis einer EGFR-(Epidermal-Growth-Factor-
Receptor-)Alteration. Der kombinierte Verlust von genetischem Material auf Chromosom 1 und 19 (Loss of heterzygosity, LOH1p/19q) ist eng verknüpft mit Gliomen oligodendroglialer Herkunft und einer besseren Prognose. Die Bestimmung von LOH 1p/19q wird heute bei Unklarheit bezüglich eines oligodendroglialen Tumoranteils routinemässig durchgeführt. Mutationen in Genen der Isozitrat-Dehydrogenase (IDH), vor allem IDH-1, finden sich häufig in Gliomen
der WHO-Klasse II und III und kaum in Glioblastomen (GBM). Eine IDH-1-Mutation eignet sich recht zuverlässig, um ein primäres GBM (ca. 90–95% aller GBM) von einem sekundären GBM (ca. 5–10%) zu unterscheiden, was histomorphologisch alleine nicht möglich wäre. Die seltenen sekundären GBM sind zu mehr als 80 Prozent mit einer IDH-1-Mutation vergesellschaftet und haben eine oft mehrjährige Transformation in einen maligneren Phänotyp hinter sich. Die Amplifikation/Mutation des EGFR wurde schon früh in seiner Funktion als Onkogen in der Entstehung von gewissen Grad-III-, vor allem aber Grad-IV-GBM beschrieben. Bei den GBM ist die Rezeptorvariante EGFR vIII tumorspezifisch und kann neuerdings für therapeutische Zwecke (Peptid-Impfung) genutzt werden. Gensignaturprofile haben noch keinen Eingang in die klinische Routine gefunden.
Klinische Prognosefaktoren und prognostische Marker Das Alter des Patienten, sein Performance- und Mentalstatus und das Ausmass der Tumorresektion spielen für die Prognose von malignen Gliomen eine entscheidende Rolle. Allein mit diesen vier Parametern können drei verschiedene prognostische GBM-Subgruppen definiert werden, die ein unterschiedliches medianes Überleben von 10,7 bis 18,7 Monaten erwarten lassen (6). Heute ergänzen molekulare Marker die Prognoseeinschätzung. So ist ein methylierter Promoter des MGMT-Gens bei Gliomen WHO-Grad II–IV ein prognostisch günstiger Faktor, unabhängig von der Art der Tumortherapie, und ist sogar stärker in der Aussage als das Alter und das Resektionsausmass. Der Nachweis einer IDH-1-Mutation definiert eine bessere Prognosegruppe bei den WHO-Grad-II–IV-Gliomen. Eine Kodeletion von 1p/19q unterscheidet eine günstigere Prognosegruppe bei den WHO-Grad-II- und -III-Gliomen (Tabelle 1) (2). Eine Hierarchie der genannten prognostischen Marker konnte bisher nicht definiert werden.
&20 1/2012 PSYCHIATRIE NEUROLOGIE
FORTBILDUNG
Bildgebende Verfahren Keine der neueren bildgebenden Techniken ist für sich alleine den anderen Modalitäten überlegen. Die Kombination unterschiedlicher Techniken vermittelt Zusatzinformationen, deren Validierung allerdings noch prospektiv in klinischen Studien erfolgen muss (3). Die Magnetresonanz-(MRI-)Untersuchung des Gehirns mit T2- und T1-Wichtung nativ und mit intravenöser Kontrastmittelgabe (KM) und FLAIR-(Fluid-AttenuatedInversion-Recovery-)Sequenz war der bisherige Goldstandard in der Neuroonkologie. Die Untersuchungen reflektieren den Tumor aber nur indirekt. Bei höhergradigen Gliomen tritt KM durch die geschädigte BlutHirn-Schranke ins Tumorgewebe aus. Im Gegensatz dazu ist die Blut-Hirn-Schranke bei niedriggradigen Gliomen und unter der Therapie mit einem Angiogenesehemmer intakt respektive restauriert. Deshalb können hier nur die T2- und FLAIR-Sequenzen die Lokalisation und Ausdehnung eines Tumors umschreiben. Neuere Methoden wie die Aminosäuren-PET-Untersuchung (FET-PET, Fluoroethyltyrosin-PET) und die MRSpektroskopie sind gut geeignet, Gliome zu gradieren und die metabolische Aktivität einer Läsion darzustellen. Beispielsweise lassen sich therapiebedingte Veränderungen (wie z.B. Nekrosen) vom aktiven Tumorgewebe differenzieren. Mit der FET-PET lässt sich im Fall von niedriggradigen Gliomen ein Therapieeffekt messen (durch Abnahme des SUV-Wertes), auch wenn die morphologische MRIUntersuchung kaum Veränderungen erkennen lässt (Abbildung 4 [5]).
Zwei Phänomene, welche unter Therapie beobachtet werden, sind erwähnenswert: Das Phänomen der «Pseudoprogression» und die «Pseudoresponse».
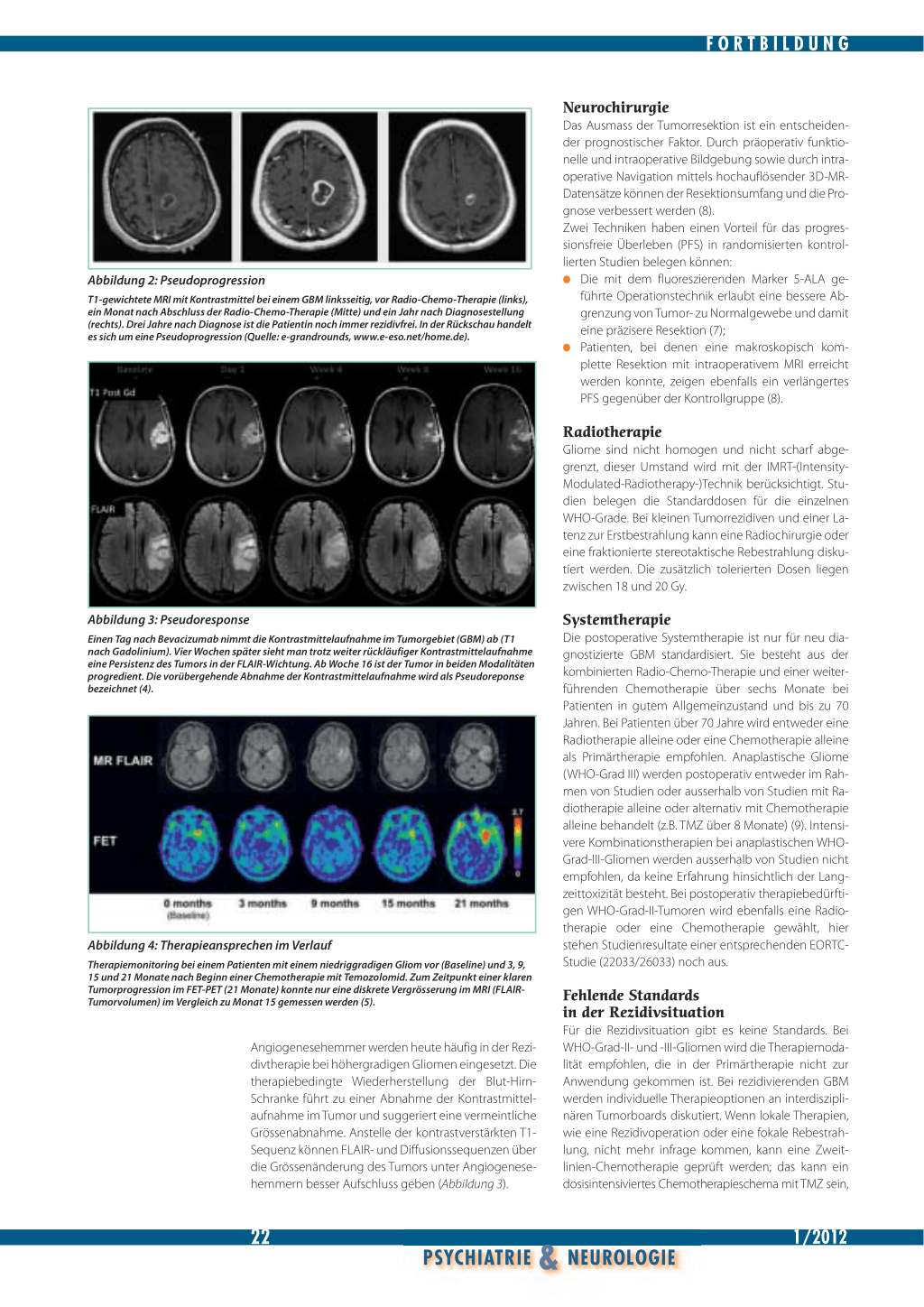
«Pseudoprogression»: Patienten mit höhergradigen Gliomen, welche mit 60 Gy bestrahlt wurden, zeigen in etwa 10 Prozent eine vermehrte Kontrastmittelaufnahme im Tumorgebiet und ein verstärktes vasogenes
GBM (IV) 51,4%
Oligodendrogliome (II,III) 13,6%
Ependymome (I,II,III) 8,5%
Andere Gliome 4,1%
Pilozytische Astrozytome (I) 6,5%
Diffuse Astrozytome (II,III) 15,9%
Abbildung 1: Relative Häufigkeit von Gliomen (WHO-Gradierung)
Ödem, meist einige Wochen im Anschluss an die Radiotherapie. Typischerweise handelt es sich um einen transienten Befund. Seit Patienten mit GBM standardmässig eine kombinierte Radio- und Chemotherapie erhalten, nimmt die Rate an «Pseudoprogression» auf 20 bis 30 Prozent zu. Die meisten Patienten mit einer Pseudoprogression haben einen methylierten MGMT-Promoter (4), und die Pseudoprogression ist Ausdruck eines besonders guten Therapieansprechens. Eine beweisende Bildgebung (im Sinne eines Biomarkers) gibt es noch nicht. Eine Kombination aus MR-Perfusion mit niedrigen Durchblutungswerten und der MR-Spektroskopie mit hohen Werten für Laktat (als Zeichen der Nekrose) und niedrigen Cholinwerten (Proliferationsmarker) kann den Verdacht auf Vorliegen einer Pseudoprogression stützen. Der Beweis einer Pseudoprogression ergibt sich jedoch aus der rückläufigen Kontrastmittelanreicherung im weiteren Verlauf, im Gegensatz zur «True Progression», welche eine progrediente Grössenzunahme des kontrastmittelaufnehmenden Tumors zeigt. Obwohl die Diagnose erst retrospektiv gestellt wird, ist eine Biopsie wegen möglicher «sampling errors» meist nicht gerechtfertigt (Abbildung 2). «Pseudoresponse» ist ein Phänomen, das unter der Therapie mit Angiogenesehemmern beobachtet wird.
Tabelle 1:
Tumormarker bei Gliomen: Häufigkeit und Bedeutung (2)
Molekulare Marker
WHO II
WHO III
MGMT-Promoter-Methylierung
niedriggradige Gliome
~ 93%
anaplastische Gliome
~ 50–80%
1p19q-Kodeletion IDH-1/2-Mutation EGFR-Amplifikation/Mutation
~ 85% ~ 70–80%
~ 65% ~ 65–70%
~ 10%
WHO IV
Glioblastom
~ 45% ~ 40% 1° GBM ~ 70% 2° GBM
~ 5–25%
< 10% 1° GBM > 80 % 2° GBM
~ 45%
diagnostische Rolle
WHO III oligodendroglialer Subtyp WHO I versus II
WHO III astrozytärer Subtyp
EGFR vIII 1° GBM
prognostische Rolle
WHO II–IV
WHO II–III WHO IV unklar
WHO II–IV WHO IV unklar
prädiktive Rolle
für Temozolomid bei WHO IV
EGFR vIII für Tumorimpfung
1/2012
&PSYCHIATRIE NEUROLOGIE
21
FORTBILDUNG
Abbildung 2: Pseudoprogression
T1-gewichtete MRI mit Kontrastmittel bei einem GBM linksseitig, vor Radio-Chemo-Therapie (links), ein Monat nach Abschluss der Radio-Chemo-Therapie (Mitte) und ein Jahr nach Diagnosestellung (rechts). Drei Jahre nach Diagnose ist die Patientin noch immer rezidivfrei. In der Rückschau handelt es sich um eine Pseudoprogression (Quelle: e-grandrounds, www.e-eso.net/home.de).
Abbildung 3: Pseudoresponse
Einen Tag nach Bevacizumab nimmt die Kontrastmittelaufnahme im Tumorgebiet (GBM) ab (T1 nach Gadolinium). Vier Wochen später sieht man trotz weiter rückläufiger Kontrastmittelaufnahme eine Persistenz des Tumors in der FLAIR-Wichtung. Ab Woche 16 ist der Tumor in beiden Modalitäten progredient. Die vorübergehende Abnahme der Kontrastmittelaufnahme wird als Pseudoreponse bezeichnet (4).
Abbildung 4: Therapieansprechen im Verlauf
Therapiemonitoring bei einem Patienten mit einem niedriggradigen Gliom vor (Baseline) und 3, 9, 15 und 21 Monate nach Beginn einer Chemotherapie mit Temozolomid. Zum Zeitpunkt einer klaren Tumorprogression im FET-PET (21 Monate) konnte nur eine diskrete Vergrösserung im MRI (FLAIRTumorvolumen) im Vergleich zu Monat 15 gemessen werden (5).
Angiogenesehemmer werden heute häufig in der Rezidivtherapie bei höhergradigen Gliomen eingesetzt. Die therapiebedingte Wiederherstellung der Blut-HirnSchranke führt zu einer Abnahme der Kontrastmittelaufnahme im Tumor und suggeriert eine vermeintliche Grössenabnahme. Anstelle der kontrastverstärkten T1Sequenz können FLAIR- und Diffusionssequenzen über die Grössenänderung des Tumors unter Angiogenesehemmern besser Aufschluss geben (Abbildung 3).
Neurochirurgie Das Ausmass der Tumorresektion ist ein entscheidender prognostischer Faktor. Durch präoperativ funktionelle und intraoperative Bildgebung sowie durch intraoperative Navigation mittels hochauflösender 3D-MRDatensätze können der Resektionsumfang und die Prognose verbessert werden (8). Zwei Techniken haben einen Vorteil für das progressionsfreie Überleben (PFS) in randomisierten kontrollierten Studien belegen können: ● Die mit dem fluoreszierenden Marker 5-ALA ge-
führte Operationstechnik erlaubt eine bessere Abgrenzung von Tumor- zu Normalgewebe und damit eine präzisere Resektion (7); ● Patienten, bei denen eine makroskopisch komplette Resektion mit intraoperativem MRI erreicht werden konnte, zeigen ebenfalls ein verlängertes PFS gegenüber der Kontrollgruppe (8).
Radiotherapie Gliome sind nicht homogen und nicht scharf abgegrenzt, dieser Umstand wird mit der IMRT-(IntensityModulated-Radiotherapy-)Technik berücksichtigt. Studien belegen die Standarddosen für die einzelnen WHO-Grade. Bei kleinen Tumorrezidiven und einer Latenz zur Erstbestrahlung kann eine Radiochirurgie oder eine fraktionierte stereotaktische Rebestrahlung diskutiert werden. Die zusätzlich tolerierten Dosen liegen zwischen 18 und 20 Gy.
Systemtherapie Die postoperative Systemtherapie ist nur für neu diagnostizierte GBM standardisiert. Sie besteht aus der kombinierten Radio-Chemo-Therapie und einer weiterführenden Chemotherapie über sechs Monate bei Patienten in gutem Allgemeinzustand und bis zu 70 Jahren. Bei Patienten über 70 Jahre wird entweder eine Radiotherapie alleine oder eine Chemotherapie alleine als Primärtherapie empfohlen. Anaplastische Gliome (WHO-Grad III) werden postoperativ entweder im Rahmen von Studien oder ausserhalb von Studien mit Radiotherapie alleine oder alternativ mit Chemotherapie alleine behandelt (z.B. TMZ über 8 Monate) (9). Intensivere Kombinationstherapien bei anaplastischen WHOGrad-III-Gliomen werden ausserhalb von Studien nicht empfohlen, da keine Erfahrung hinsichtlich der Langzeittoxizität besteht. Bei postoperativ therapiebedürftigen WHO-Grad-II-Tumoren wird ebenfalls eine Radiotherapie oder eine Chemotherapie gewählt, hier stehen Studienresultate einer entsprechenden EORTCStudie (22033/26033) noch aus.
Fehlende Standards in der Rezidivsituation Für die Rezidivsituation gibt es keine Standards. Bei WHO-Grad-II- und -III-Gliomen wird die Therapiemodalität empfohlen, die in der Primärtherapie nicht zur Anwendung gekommen ist. Bei rezidivierenden GBM werden individuelle Therapieoptionen an interdisziplinären Tumorboards diskutiert. Wenn lokale Therapien, wie eine Rezidivoperation oder eine fokale Rebestrahlung, nicht mehr infrage kommen, kann eine Zweitlinien-Chemotherapie geprüft werden; das kann ein dosisintensiviertes Chemotherapieschema mit TMZ sein,
&22 1/2012 PSYCHIATRIE NEUROLOGIE
FORTBILDUNG
wenn die vorherige Therapie mit TMZ zeitlich einige Monate zurückliegt, oder ein Nitrosoharnstoff (10). Die Teilnahme an laufenden Studien ist nach Möglichkeit zu erwägen.
Angiogenesehemmer bei rezidivierendem GBM Im Jahr 2007 erschienen erste Berichte über hohe Remissionsraten und ein günstiges PFS unter der Therapie mit dem Angiogenesehemmer Bevacizumab (BEV, Avastin®) bei rezidivierenden GBM. Damals wurde der Topoisomerase-I-Inhibitor Irinotecan in Analogie zum Kolonkarzinom als Kombinationspartner für BEV gewählt. 2009 folgten weitere Phase-II-Studien, darunter auch eine randomisierte, jedoch nicht vergleichende Studie, welche BEV alleine im einen Arm und BEV plus Irinotecan im anderen untersuchte. Obwohl nicht vergleichend geplant, waren die Resultate in beiden Armen ähnlich. Seither wird BEV mehrheitlich als Monotherapie bei rezidivierenden WHO-Grad-III- und -IV-Gliomen verwendet. Angiogenesehemmer bieten in der Rezidivsituation nochmals eine reelle Chance, rasch eine symptomarme Zeit mit guter Lebensqualität zu erreichen (11). Da BEV unabhängig vom MGMT-Methylierungsstatus wirkt, profitieren auch Patienten, die auf die primäre Standardtherapie nicht angesprochen haben, und solche mit primär schlechten prognostischen Markern. Zurzeit gibt es keinen Biomarker, der für einen Therapieentscheid bei Gliomen herangezogen werden soll. Auch wenn der Methylierungsstatus des Promoters des MGMT-Gens (Resistenzgen) attraktiv erscheint, um ein Ansprechen auf eine alkylierende Substanz beim GBM vorauszusagen, erlaubt die Grauzone bei den heutigen Bestimmungsmethoden noch keine generelle Anwen-
Merksätze:
● Die heute routinemässig verfügbaren Marker eignen sich nicht für einen Therapieentscheid.
● Keine der neueren bildgebenden Techniken ist für sich alleine den anderen Modalitäten überlegen.
● Die postoperative Systemtherapie ist nur für neu diagnostizierte Glioblastome (GBM) standardisiert. Für die Rezidivsituation gibt es keine Standards.
● Patienten mit Gliomen sollen an interdisziplinären Tumorboard besprochen und der Einschluss in laufenden Studien geprüft werden.
dung für die Therapieplanung. Da Alternativen zur Standardtherapie ausserhalb von Studien fehlen, soll diese – unabhängig vom Methylierungsstatus des MGMT-Gens – weiterhin allen Patienten angeboten werden.
Zusammenfassung
Die heute routinemässig verfügbaren Marker eignen
sich zur Stratifizierung von prognostischen Subgrup-
pen innerhalb von Studien und zur Präzisierung gewis-
ser histologischer Diagnosen, aber nicht für einen The-
rapieentscheid. Patienten mit Gliomen sollen an
interdisziplinären Tumorboards besprochen, und der
Einschluss in laufende Studien soll geprüft werden.
Aktualisierte Angaben zu laufenden Studien finden
sich unter:
● http://groups.eortc.be/brain/html/trials.html
● http://www.clinicaltrials.gov
● http://www.sakk.ch (Central Nervous Tumour Wor-
king Group)
oder bei der Autorin.
●
Korrespondenzadresse:
Dr. med. Silvia Hofer
Klinik für Onkologie
UniversitätsSpital Zürich
Rämistrasse 100
8091 Zürich
E-Mail: silvia.hofer@usz.ch
Tel. 044-255 22 14
Fax 044-255 45 48
Literatur:
1. Louis DN, Ohgaki H, Wiestler OD et al.: The 2007 WHO classification of tumours of the central nervous system. Acta Neuropathol 2007; 114: 97–109.
2. Hofer S, Lassman AB.: Molecular markers in gliomas: impact for the clinician. Targ Oncol 2010; 5: 201–210.
3. Dhermain F, Hau P, Lanfermann H, Jacobs A, van den Bent M.: Advanced MRI and PET imaging for assessment of treatment response in patients with gliomas. Lancet Neurology 2010; 9: 906–920
4. Hygino da Cruz L, Rodriguez I, Domingues R et al.: Pseudoprogression and Pseudoresponse: Imaging Challenges in the Assessment of Posttreatment Glioma. Am J Neuroradiol 2011; 10.3174/ajnr.A2397
5. Wyss M, Hofer S, Bruehlmeier M et al.: Early metabolic responses in temozolomide treated low-grade glioma patients. Journal of Neuro-Oncology 2009; 95: 87–93.
6. Mirimanoff R, Gorlia T, Mason Wet al: Radiotherapy and temozolomid for newly diagnosed glioblastoma: recursive partitioning analysis of the EORTC 26981/22981-NCIC CE3 phase III randomized trial. J Clin Oncol 2006; 24: 2563–2569.
7. Stummer W, Pichelmeier U, Meinel T et al.: Fluorescence-guided surgery with 5-aminolevulinic acid for resection of malignant glioma: a randomised controlled mutlicentre phase III trial. Lancet Oncol 2006; 7: 392–401.
8. Senft C, Bink A, Franz K, Vatter H, Gasser T, Seifert V.: Intraoperative MRI guidance and extent of resection in glioma surgery: a randomised, controlled trial. Lancet Oncol 2011; 12: 997–1003.
9. Wick W, Hartmann C, Engel C.: NOA-04 randomized phase III trial of sequential radiochemotherapy of anaplastic glioma with procarbazine, lomustine, and vincristine or temozolomide. J Clin Oncol 2009; 27: 5874–5880.
10. Wick A, Felsberg J, Steinbach JP et al.: Efficacy and tolerability of temozolomide in an alternating weekly regimen in patients with recurrent glioma. J Clin Oncol 2007; 25: 3357–3361.
11. Hofer S, Elandt K, Greil R et al.: Clinical outcome with bevacizumab in patients with recurrent highgrade glioma treated outside clinical trials. A community-based experience. Acta Oncol 2011; 50(5): 630–635.
1/2012
&PSYCHIATRIE NEUROLOGIE
23