Transkript
Schwerpunkt
Müdigkeit und Psyche
Welche Rolle spielen psychische Faktoren für chronische Müdigkeit, Schläfrigkeit und Fatigue?
In diesem Artikel werden die häufigsten psychischen Erkrankungen im Kindes- und Jugendalter erläutert. Zudem geht es um die Frage, inwiefern diese zu Müdigkeit, Schläfrigkeit oder Fatigue führen oder dadurch verstärkt sein können. Darüber hinaus geht es um somatische Ursachen von Müdigkeit, Schläfrigkeit oder Fatigue und deren Komorbidität mit psychischen Erkrankungen.
Von Helen Christina Slawik
Neben körperlichen Ursachen und klassischen, den Schlaf betreffende Krankheiten (u. a. Schlaf apnoesyndrom, Restless-Legs-Syndrom [RLS],
Verhaltensauffälligkeiten im Schlaf) müssen psy
chische Erkrankungen in der Differenzialdiagnostik als
Ursache von chronischer Müdigkeit, Schläfrigkeit und
Fatigue berücksichtigt werden. Allerdings besteht im jun
gen Alter eine grössere Überlappung zwischen verschie
denen psychischen Erkrankungen. Ausserdem ist es vom
Alter abhängig, ob ein Zustand als altersentsprechend
oder krankhaft beurteilt werden sollte, und das Umfeld
spielt in Kindheit und Jugend eine bedeutendere Rolle.
Je jünger das Kind ist, umso eher äussern sich psychische
Beschwerden körperlich (z. B. in
Innerhalb eines Jahres
Form von Kopf- oder Bauch
manifestieren sich in der
schmerzen und Übelkeit) oder in
Schweiz bei zirka 20 Prozent Verhaltensauffälligkeiten. Im
der Kinder und Jugendlichen Kleinkindalter finden sich eher
psychische Auffälligkeiten.
Entwicklungs- und Regulations
störungen (exzessives Schreien,
Schlaf- und Fütterstörungen), später Ängste und externa
lisierende Störungen (wie die Aufmerksamkeitsdefizit-
Hyperaktivitätsstörung [ADHS]), in der Jugend zusätzlich
Depressionen, Drogenprobleme und Essstörungen.
Prävalenz psychischer Erkrankungen im Kindes- und Jugendalter
Für die Schweiz gibt es keine nationalen Prävalenzdaten zu psychischen Erkrankungen bei Kindern und Jugendli chen, sondern diese stehen nur bezogen auf einzelne Kantone oder bestimmte Populationen zur Verfügung (1). Allgemein ist zu beachten, dass viele Studien lediglich Screening-Instrumente oder einzelne Fragen verwenden und keine diagnostischen Interviews durch eine Fachper son stattfinden, woraus eine Unschärfe entsteht. Daher wäre es passender, von psychischen Auffälligkeiten an stelle von Erkrankungen zu sprechen. Innerhalb eines Jahres manifestieren sich in der Schweiz bei zirka 20 Prozent der Kinder und Jugendlichen psychi sche Auffälligkeiten. Zudem beginnen gut die Hälfte aller
psychischen Erkrankungen vor der Volljährigkeit. Bei 11 bis 13 Prozent der Kinder und Jugendlichen werden Angststörungen, bei 6 Prozent Ticstörungen, bei 5 bis 9 Prozent ADHS und bei 2 Prozent oppositionelles Trotz verhalten diagnostiziert. Affektive Störungen (vor allem Depressionen) werden weniger häufig diagnostiziert (0,7–4%), wobei dies in Diskrepanz zu den geäusserten Beschwerden steht (13–18%). Der Anteil von Kindern und Jugendlichen mit multiplen psychischen Beschwerden hat zwischen 2002 und 2018 von 27,4 auf 34,3 Prozent zugenommen, mit einem grös seren Anteil bei Mädchen höheren Alters. Müdigkeit und Einschlafprobleme gehörten zu den am häufigsten ge nannten Beschwerden, die zwischen 2002 und 2018 ebenfalls zugenommen haben (von ca. 27% auf 40% [1]). Unter den Angsterkrankungen bei jüngeren Kindern spielen Trennungsängste eine Rolle, die auch zu Schulverweigerung (früher Schulphobie genannt) führen kann. Bei Älteren sind es soziale Ängste (z. B. die soziale Phobie vor sozialen Be wertungssituationen in der Schule), aber auch Agoraphobie (d. h. Ängste, das Haus zu verlassen sowie Ängste in Men schenmengen oder auf öffentlichen Plätzen), generalisierte Angststörung und Panikstörung. Die Prävalenzrate der posttraumatischen Belastungs störung (PTBS) liegt bei 6,2 Prozent für Mädchen und 2,4 Prozent für Jungen (1), wobei zirka 50 Prozent der Be fragten angaben, schon einmal ein traumatisches Erlebnis gehabt zu haben. Ein Trauma ist definiert als das Erleben eines lebensbedrohlichen Zustands, der besonders im Zu sammenhang mit Kindern auch einer nahestehenden Person zugestossen sein kann. Dabei wird eine akute Störung (3 Tage bis 1 Monat nach dem Trauma) von der PTBS (fortbestehende Symptome > 1 Monat nach dem Trauma oder auch erst bis zu 6 Monate danach begin nend) unterschieden. Die Störung geht tagsüber mit in trusiven Gedanken (flash backs), Dissoziationen und ver mehrter Schreckhaftigkeit einher. Symptomauslösende Situationen werden vermieden. Nachts kommt es zu Alp träumen sowie Ein- und Durchschlafstörungen (insomni sche Beschwerden). Hervorzuheben ist, dass ein Grossteil
14
Pädiatrie 1/23
Schwerpunkt
der Kinder und Jugendlichen, die ein Trauma erleben, keine PTBS entwickeln. Die Prävalenzrate für restriktives Essverhalten liegt bei etwa 1 bis 3 Prozent (1). Der mittlere Erkrankungsbeginn für Zwangsstörungen liegt im Allgemeinen bei 19 bis 20 Jahren, aber 25 Prozent der Betroffenen haben bereits vor dem 14. Lebensjahr erste Symptome. Es gibt nur wenige Untersuchungen zu Prävalenzen im Kindes- und Jugend alter, die Angaben liegen zwischen 0,5 und 4 Prozent (2). Da die Symptome oft aus Scham verschwiegen werden, sollten diese insbesondere bei Angststörungen ebenfalls erfragt werden, da eine hohe Komorbidität besteht. Die Prävalenz der Alkoholabhängigkeit liegt bei Jugend lichen unter 1 Prozent. Zwischen 2 und 3 Prozent der Jugendlichen haben einen problematischen Cannabis konsum (1). Andere illegale Substanzen, wie Kokain, He roin, Amphetamine und Ecstasy, werden im Vergleich zu Cannabisprodukten von den Jugendlichen und jungen Erwachsenen deutlich seltener konsumiert. Verhaltenssüchte können sich als Spielsucht, Internet sucht oder Smartphoneabhängigkeit manifestieren. Sie haben durch die mittlerweile allseits verfügbaren digita len Medien in den letzten Jahren erheblich an Bedeutung gewonnen (3). Die Angaben zur Prävalenz eines proble matischen Internetkonsums rangieren zwischen 8 und 12 Prozent (1). Es fehlt jedoch ein einheitliches Störungs bild, das exzessives Onlineverhalten definiert. Im Ver gleich zu den unproblematischen Nutzern konsumierten doppelt so viele der problematischen Nutzer Alkohol, Tabak und Cannabis, für illegale Drogen war die Prävalenz bei problematischen Nutzern 4-mal so hoch. In einer Stu die, die 2015 in Zürich und St. Gallen durchgeführt wurde, wird die Prävalenz von Smartphoneabhängigkeit bei Jugendlichen und jungen Erwachsenen mit 19,9 Pro zent angegeben (4). Gemäss Selbstangaben nutzten im Jahr 2018 Schweizer Jugendliche das Internet unter der Woche im Schnitt 2,5 Stunden und am Wochenende 4 Stunden pro Tag (1). Das war zirka eine Stunde mehr als 2014. Schizophrenie findet sich bei unter 13-Jährigen bei 1 von 40000, in der Jugend steigt die Prävalenz, insbesondere bei Jungen, auf 1,5 bis 3/1000 an (5).
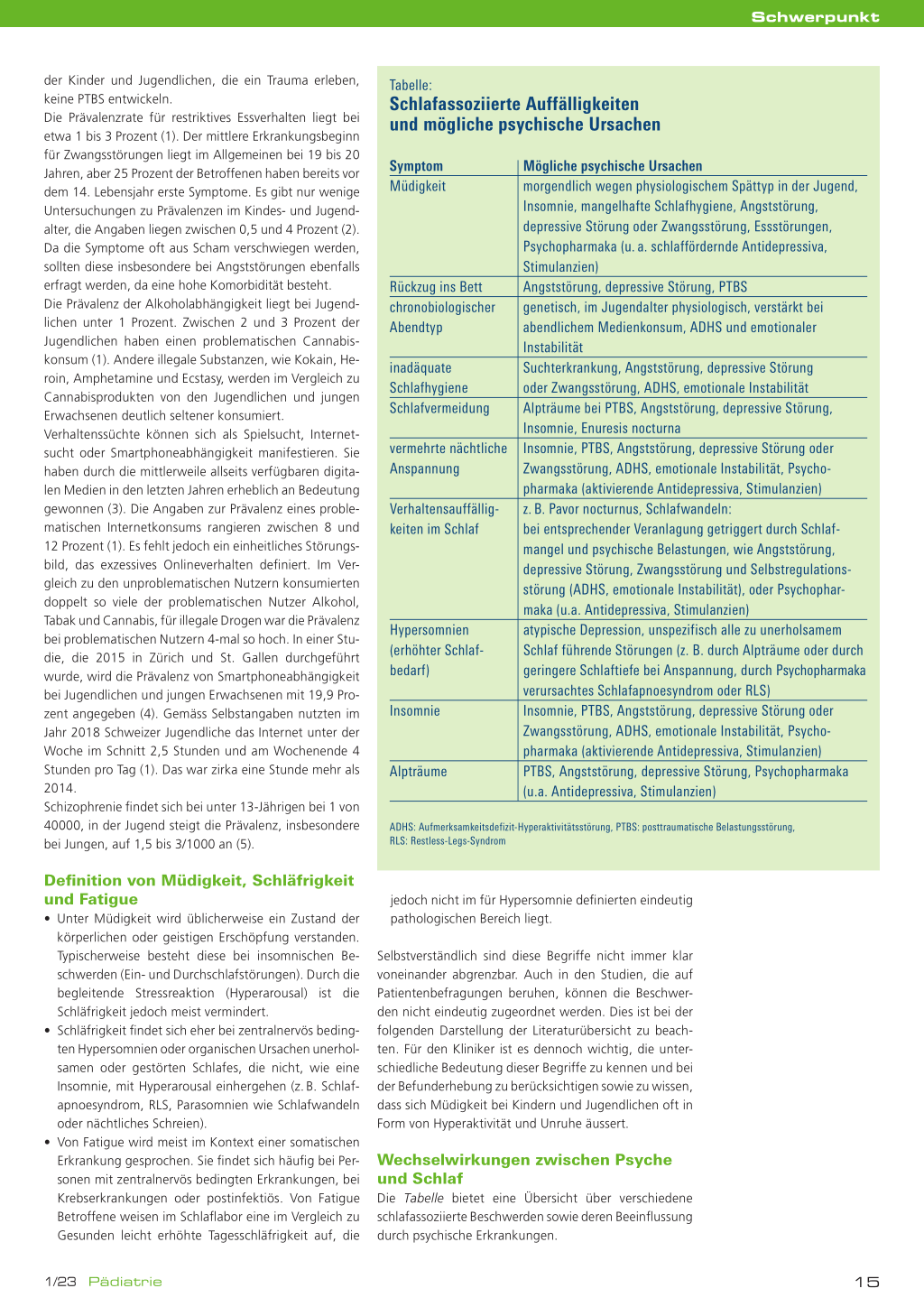
Tabelle:
Schlafassoziierte Auffälligkeiten und mögliche psychische Ursachen
Symptom
Mögliche psychische Ursachen
Müdigkeit
morgendlich wegen physiologischem Spättyp in der Jugend,
Insomnie, mangelhafte Schlafhygiene, Angststörung,
depressive Störung oder Zwangsstörung, Essstörungen,
Psychopharmaka (u. a. schlaffördernde Antidepressiva,
Stimulanzien)
Rückzug ins Bett
Angststörung, depressive Störung, PTBS
chronobiologischer genetisch, im Jugendalter physiologisch, verstärkt bei
Abendtyp
abendlichem Medienkonsum, ADHS und emotionaler
Instabilität
inadäquate
Suchterkrankung, Angststörung, depressive Störung
Schlafhygiene
oder Zwangsstörung, ADHS, emotionale Instabilität
Schlafvermeidung Alpträume bei PTBS, Angststörung, depressive Störung,
Insomnie, Enuresis nocturna
vermehrte nächtliche Insomnie, PTBS, Angststörung, depressive Störung oder
Anspannung
Zwangsstörung, ADHS, emotionale Instabilität, Psycho-
pharmaka (aktivierende Antidepressiva, Stimulanzien)
Verhaltensauffällig- z. B. Pavor nocturnus, Schlafwandeln:
keiten im Schlaf
bei entsprechender Veranlagung getriggert durch Schlaf-
mangel und psychische Belastungen, wie Angststörung,
depressive Störung, Zwangsstörung und Selbstregulations-
störung (ADHS, emotionale Instabilität), oder Psychophar-
maka (u.a. Antidepressiva, Stimulanzien)
Hypersomnien
atypische Depression, unspezifisch alle zu unerholsamem
(erhöhter Schlaf- Schlaf führende Störungen (z. B. durch Alpträume oder durch
bedarf)
geringere Schlaftiefe bei Anspannung, durch Psychopharmaka
verursachtes Schlafapnoesyndrom oder RLS)
Insomnie
Insomnie, PTBS, Angststörung, depressive Störung oder
Zwangsstörung, ADHS, emotionale Instabilität, Psycho-
pharmaka (aktivierende Antidepressiva, Stimulanzien)
Alpträume
PTBS, Angststörung, depressive Störung, Psychopharmaka
(u.a. Antidepressiva, Stimulanzien)
ADHS: Aufmerksamkeitsdefizit-Hyperaktivitätsstörung, PTBS: posttraumatische Belastungsstörung, RLS: Restless-Legs-Syndrom
Definition von Müdigkeit, Schläfrigkeit und Fatigue
• Unter Müdigkeit wird üblicherweise ein Zustand der körperlichen oder geistigen Erschöpfung verstanden. Typischerweise besteht diese bei insomnischen Be schwerden (Ein- und Durchschlafstörungen). Durch die begleitende Stressreaktion (Hyperarousal) ist die Schläfrigkeit jedoch meist vermindert.
• Schläfrigkeit findet sich eher bei zentralnervös beding ten Hypersomnien oder organischen Ursachen unerhol samen oder gestörten Schlafes, die nicht, wie eine Insomnie, mit Hyperarousal einhergehen (z. B. Schlaf apnoesyndrom, RLS, Parasomnien wie Schlafwandeln oder nächtliches Schreien).
• Von Fatigue wird meist im Kontext einer somatischen Erkrankung gesprochen. Sie findet sich häufig bei Per sonen mit zentralnervös bedingten Erkrankungen, bei Krebserkrankungen oder postinfektiös. Von Fatigue Betroffene weisen im Schlaflabor eine im Vergleich zu Gesunden leicht erhöhte Tagesschläfrigkeit auf, die
jedoch nicht im für Hypersomnie definierten eindeutig pathologischen Bereich liegt.
Selbstverständlich sind diese Begriffe nicht immer klar voneinander abgrenzbar. Auch in den Studien, die auf Patientenbefragungen beruhen, können die Beschwer den nicht eindeutig zugeordnet werden. Dies ist bei der folgenden Darstellung der Literaturübersicht zu beach ten. Für den Kliniker ist es dennoch wichtig, die unter schiedliche Bedeutung dieser Begriffe zu kennen und bei der Befunderhebung zu berücksichtigen sowie zu wissen, dass sich Müdigkeit bei Kindern und Jugendlichen oft in Form von Hyperaktivität und Unruhe äussert.
Wechselwirkungen zwischen Psyche und Schlaf
Die Tabelle bietet eine Übersicht über verschiedene schlafassoziierte Beschwerden sowie deren Beeinflussung durch psychische Erkrankungen.
1/23 Pädiatrie
15
Schwerpunkt
Angststörungen: Angststörungen sind von Anspan
nung begleitet, die mit einer Beeinträchtigung der Schlaf
tiefe sowie Ein- und Durchschlafstörungen einhergehen
kann, was in Müdigkeit resultiert. Alpträume treten nicht
nur bei PTBS, sondern auch bei Angsterkrankungen oder
Depressionen auf. Sie können zu einer Beeinträchtigung
der Schlafqualität sowie zu Ein- und Durchschlafstörun
gen und Schlafangst mit Vermeidung des Schlafens oder
Schlafens nur bei Licht führen, was wiederum die Schlaf
tiefe vermindert. Auch eine vermehrte Schreckhaftigkeit
beeinträchtigt die Schlafqualität und -quantität und führt
zu Erschöpfung.
Müdigkeit kann als Vermeidungsstrategie bei Angststö
rungen oder PTBS geäussert werden. Kinder und Jugend
liche, die Müdigkeit als Vermeidungsstrategie einsetzen,
sind in anderen Situationen nicht müde.
Pavor nocturnus und Somnambulismus: Bei Kindern,
die eine Veranlagung zu nächtlichem Schreien (Pavor noc
turnus) oder Schlafwandeln (Somnambulismus) haben,
können psychische Störungen häufigere nächtliche Ereig
nisse triggern und zu Tagesmüdigkeit führen. Entspre
chend findet sich bei Jugendlichen mit Pavor und Som
nambulismus eine höhere Prävalenz psychiatrischer
Erkrankungen. Insbesondere wenn Pavor und Somnam
bulismus im Jugendalter persistiert, sollte sowohl nach
somatischen und anderen schlafmedizinischen, als auch
nach psychischen Faktoren gesucht werden (6).
Emotionsregulation und Kognition: Es besteht eine
reziproke Wechselwirkung zwischen Beeinträchtigung
des Schlafes und der jeweiligen psychischen Störung, weil
ein schlechterer Schlaf Emotionsregulationsstörungen
wie Stimmungsschwankungen, Ängstlich
Es besteht eine hohe Komorbidität zwischen somatischen und psychischen Erkrankungen.
keit, Impulsivität, Reizbarkeit, ein gestei gertes Risikoverhalten und kognitive De fizite begünstigt (7, 8). Zwei kürzlich erschienene Längsschnittstudien zeigten eine prospektive Assoziation zwischen
Schlafproblemen in der Kindheit (Alp
träume und kürzere Schlafdauer) und emotional instabiler
Borderline-Persönlichkeitsstörung in der Adoleszenz (8).
ADHS und Autismus: Gemäss eigener klinischer Erfah
rung ist es wichtig, primär müdigkeitsbedingte kognitive
Defizite nicht als ADHS zu diagnostizieren. Bei ADHS fin
den sich häufiger ein abendlicher Chronotyp, Einschlaf
störungen, RLS, Zähneknirschen (Bruxismus), Alpträume,
Parasomnien und Einnässen (Enuresis nocturna), was
wiederum die ADHS-Symptomatik verstärkt (9).
Daneben können eine inadäquate Schlafhygiene, ver
mehrter Medienkonsum, eine andere psychische Störung
wie Ängste, Depressionen und Substanzkonsum sowie
Langeweile in reizarmen Situationen in dieser Population
Tagesmüdigkeit hervorrufen. Im Zusammenhang mit ei
nem im Jugendalter physiologischen späten Chronotyp,
inadäquater Schlafhygiene und insomnischen Beschwer
den kann es zu einer Schlafrhythmusverschiebung mit
Tagschlaf kommen. Bei autistischen Kindern finden sich
darüber hinaus häufiger irreguläre Schlafmuster, was sich
als Tagesschläfrigkeit oder -müdigkeit äussern kann (9).
Depressionen: Es ist wichtig, bei einer depressiven Stö
rung zu beachten, dass der Rückzug ins Bett oft nicht mit
vermehrtem Schlafen einhergeht, weil für die depressive
Störung Ein- und Durchschlafstörungen sowie das frühe
Erwachen typisch sind, was zu Tagesmüdigkeit führen
kann. Daneben finden sich Antriebsstörung, Insuffizienz erleben, Interessen- und Initiativmangel, die diesen Rück zug begünstigen. Zusätzliche Anhaltspunkte wären eine tageszeitliche Schwankung der Stimmung, Vorherrschen des Stimmungstiefs, Appetitmangel, Interessenverlust, Unruhe und Konzentrationsstörungen, deren Ausmass über das durch die Müdigkeit Verursachte hinausgehen, sowie Entscheidungsunfähigkeit und Lebensüberdruss gedanken bis hin zur Suizidalität. Zahlen zu atypischer Depression im Kindesalter, die im Gegensatz zur typi schen Depression mit Hyperphagie, Hypersomnie und Gliederschwere einhergeht, sind zwar nicht bekannt, aber man weiss, dass im Rahmen depressiver Beschwer den von Jugendlichen oft Hypersomnie oder Fatigue an gegeben werden und genauerer Einordnung bedürfen (10). In einer kürzlich in England durchgeführten Longi tudinalstudie konnte zudem gezeigt werden, dass vor allem mütterliche Depression und Ängstlichkeit eine Vo raussagekraft bezüglich chronischer Müdigkeit bei Ju gendlichen hatte (11). Suizidalität: In der Erwachsenenpsychiatrie häufen sich in den letzten Jahren die Studien, die Schlafstörungen als unabhängigen Risikofaktor für Suizidalität identifizieren. Dies findet sich auch in Studien zu Kindern (12). Ausserdem wurde gezeigt, dass der Zusammenhang zwi schen vorangegangenem Trauma und späterer Suizidali tät bei Jugendlichen durch Schlafstörungen vermittelt ist (13). In der Schweiz hat sich die Suizidrate in den letzten 30 Jahren gemäss nationalem Gesundheitsreport mehr als halbiert (1). 2017 haben sich 87 Kinder und Jugend liche beziehungsweise junge Erwachsene das Leben ge nommen. Obwohl die Suizidrate rückläufig ist, gehören Suizide aber immer noch zu den häufigsten Todesursa chen bei Jugendlichen und jungen Erwachsenen. Zwangsstörungen: Zwangsstörungen können bei Kin dern und Jugendlichen durch den Aufwand am Tag zur Nichtteilnahme am Alltagsleben oder durch Anspannung und abendliches Hyperarousal zu Insomnie, Schlafmangel und Tagesmüdigkeit führen (14). Essstörungen: Patienten mit Anorexie weisen eine Be einträchtigung der Schlafkontinuität mit häufigerem nächtlichen Aufwachen, längeren Phasen des Wachseins und vermehrtem Leichtschlaf sowie weniger Tiefschlaf auf. Schlafstörungen sind mit schweren Krankheitszu ständen assoziiert und der Eating-Purging-Subtyp (mit Ess- und Brechanfällen) geht häufiger mit einem chrono biologischen Abendtyp einher (15). Suchtverhalten: Obwohl der Konsum von Cannabis und Alkohol per se zu Schlafstörungen und Tagesmüdigkeit oder Motivationslosigkeit führen kann, wurde auch um gekehrt gezeigt, dass bei Jugendlichen ein höherer Kon sum von Cannabis und Alkohol mit einem späten Chrono typ und Schlafproblemen assoziiert ist, zum Teil als Selbsttherapie (16). Blaues Bildschirmlicht vor dem Zu bettgehen kann das Einschlafen verzögern. Die intensive Nutzung von Mobiltelefonen sowie insbesondere einge hende Anrufe oder Nachrichten während der Nacht stö ren den Schlaf und können zu Tagesmüdigkeit führen. Häufiger digitaler Medienkonsum geht zudem oft mit Bewegungsmangel und Übergewicht einher, beides Fak toren, welche die Schlafqualität beeinträchtigen können. Spiel- oder Onlinesucht in Verbindung mit dem im Ju gendalter physiologischen späten Chronotyp sowie
16
Pädiatrie 1/23
Schwerpunkt
Schulvermeidung können zu extremen Verschiebungen des Chronotyps oder irregulären Schlafmustern führen. Schizophrenie: Bei Schizophrenie sind Schlafstörungen auch in der Kindheit und Jugend ein Indiz für die Krank heitsschwere, und sie können als Frühwarnzeichen inter pretiert werden. Einerseits kommt den im Schlaf vermin dert auftretenden Schlafspindeln und Schlafstörungen eine pathogenetische Bedeutung bei kognitiven Sympto men der Schizophrenie zu, andererseits kann Müdigkeit ein Zeichen der für Schizophrenie typischen Negativsym ptomatik mit sozialem Rückzug und Initiativmangel sowie Ambivalenz sein. Typischerweise findet sich dann meist keine Hypersomnie. Produktiv psychotische Symptome, wie Halluzinationen und paranoide Befürchtungen, kön nen zur Vermeidung von Alltagsaktivitäten, aber auch zu nächtlichen Ängsten und insomnischen Beschwerden sowie Alpträumen führen (17). Psychopharmaka: Antidepressiva haben im Allgemeinen die Nebenwirkung, dass sie entweder schlaffördernd (Hangover am Morgen) oder aktivierend sind und dadurch Ein- und Durchschlafstörungen begünstigen können. In der Schweiz ist der Anteil von Kindern und Jugendlichen, die Psychopharmaka (inklusive Stimulanzien) einnehmen, gering (< 1%) mit leicht steigender Tendenz (1). In be stimmten Populationen kann der Anteil der Kinder mit ADHS-Medikamenten deutlich höher sein (z. B. Jungen im Grundschulalter). Zu beachten ist, dass ein frühzeitiger Wirkungsverlust im Tagesverlauf bei Stimulanzien mit kur zer Halbwertszeit auch zu einem Überdrehtsein am Abend (sundowning) und Einschlafstörungen führen kann. So wohl Antidepressiva als auch Antipsychotika können Sym ptome eines RLS verursachen, was zu Tagesmüdigkeit/ -schläfrigkeit durch Ein- und Durchschlafstörungen oder unerholsamen Schlaf führt. Sedierende, schlaffördernde Psychopharmaka können ein Schlafapnoesyndrom auslö sen oder verstärken, indirekt oft zusätzlich durch Gewichts zunahme. Daneben können Psychopharmaka Verhaltens auffälligkeiten im Schlaf und Alpträume auslösen. Somatische Ursachen und Komorbidität mit psychischen Erkrankungen Eine Arbeit aus den Niederlanden zeigte, dass chronische Fatigue bei 21 bis 37 Prozent der 2 bis 18 Jahre alten Kinder und Jugendlichen mit einer chronischen körperli chen Erkrankung (autoimmune Erkrankungen, zystische Fibrose, nach Krebs) vorhanden war. Dies ist etwa 2- bis 3-mal so häufig als in der Durchschnittsbevölkerung glei chen Alters, und vor allem Mädchen in höherem Alter sind davon betroffen (18). Da chronische körperliche Erkrankungen im Kindes- und Jugendalter die regelrechte Entwicklung besonders stark beeinträchtigen und psychische Erkrankungen nicht sel ten sind, besteht eine hohe Komorbidität zwischen soma tischen und psychischen Erkrankungen. Je früher die chronische somatische Erkrankung beginnt, umso mehr finden sich externalisierende Störungen (Aggression und Delinquenz), je später sie beginnt, umso mehr bestehen internalisierende Störungen (somatische Beschwerden, Depression oder Ängstlichkeit) (19). Ein sich gegenseitig verstärkender Effekt zwischen Mü digkeit, psychischer und somatischer Erkrankung liegt nahe, obwohl diese Zusammenhänge noch nicht ausrei chend untersucht sind. Bei Erwachsenen wurde gezeigt, dass ein Grossteil der Varianz von Fatigue bei chronischer somatischer Erkrankung durch einen transdiagnostischen Ansatz, der auch Schlafstörungen und psychische Fakto ren berücksichtigt, erklärt werden kann (20). Die Behand lung chronischer somatischer Erkrankungen sollte des halb immer interdisziplinär ausgerichtet sein. Dies wird durch die ungenügende Versorgungslage für psychisch kranke Kinder und Jugendliche in der Schweiz erschwert. Schätzungsweise kommen nur 10 bis 30 Prozent der Kin der und Jugendlichen in Kontakt mit psychiatrischen Ein richtungen (1). Chronisches Fatigue-Syndrom: Beim chronischen Fa tigue-Syndrom (CFS), bei dem es sich vermutlich um eine eher seltene neuroimmunologische Erkrankung (ca. 1% der Bevölkerung) handelt, die mit gesteigerter Ermüdbar keit nach körperlicher Belastung einhergeht, besteht eine hohe Komorbidität mit Angststörungen und Depression bei bis zu einem Drittel der Patienten. Patienten mit psy chiatrischen Komorbiditäten leiden oft an einem höheren CFS-Schweregrad, und es gibt Hinweise für deren schlechtere Prognose, wobei eindeutige Daten, insbesondere bei Kin dern und Jugendlichen, fehlen Psychische Symptome werden durch Müdigkeit, Schläfrigkeit oder Fatigue verstärkt. (21). Daneben haben von CFS betroffene Kinder mit höherer Wahrscheinlichkeit ein Trauma erlebt (22). Die Bedeutung psychischer Faktoren zeigt sich auch dadurch, dass 60 bis 80 Prozent der Ju gendlichen mit CFS durch kognitive Verhaltenstherapie eine Besserung erleben (21). Schlafapnoesyndrom: Ursache von Verhaltensauffällig keiten und ADHS-Symptomen am Tag kann besonders bei übergewichtigen Kindern eine durch ein obstruktives Schlafapnoesyndrom verursachte Schläfrigkeit sein, unter der zirka 1 bis 5 Prozent der Kinder und Jugendlichen leiden (23). Nächtliches Einnässen: Dem nächtlichen Einnässen (En uresis nocturna) liegt zwar nach heutigem Kenntnisstand eine somatische Ursache zugrunde, aber es ist häufiger mit ADHS und depressiver Störung vergesellschaftet, und es geht mit Angst vor dem Schlafen, insomnischen Be schwerden und Tagesmüdigkeit einher. Man muss spezi fisch danach fragen, weil die Symptome meist verschwie gen werden (24). RLS: Die Autoren eines 2017 erschienenen Übersichts artikels weisen darauf hin, dass ein RLS im Kindesalter auftreten kann (weltweite Prävalenz ca. 2–3%) und dass sich bei diesen Kindern nicht nur eine erhöhte ADHS-Prä valenz findet, sondern auch depressive Störungen und Angststörungen häufiger sind. Es konnte gezeigt werden, dass Schlafstörungen bei diesen Kindern die Entstehung depressiver Symptome vermitteln (25). Obwohl die klini sche Relevanz eines RLS, insbesondere wenn es komorbid mit ADHS auftritt, und damit auch die Behandlungsbe dürftigkeit umstritten ist, ist es dennoch sinnvoll, ein RLS als Ursache von Schlafstörungen und Tagesmüdigkeit ab zuklären, um gegebenenfalls Eisen zu substituieren oder kritisch zu prüfen, ob die Symptome eines RLS im indivi duellen Fall durch Psychopharmaka verursacht oder ver stärkt sein könnte. Narkolepsie: Die Narkolepsie ist eine seltene neurologi sche Erkrankung mit einem meist autoimmun bedingten Mangel an Hypocretin/Orexin im Hpyothalamus, was zu 1/23 Pädiatrie 17 Schwerpunkt einer unschärferen Abgrenzung von Schlaf- und Wach zuständen führt. Dies geht zum einen mit schlafgebun denen Halluzinationen, Schlaflähmung, Ein- und Durch schlafstörungen einher und zum anderen mit imperativen Einschlafattacken und plötzlichem Muskeltonusverlust (sog. Kataplexien) am Tag. In einer Studie aus Lyon wur den bei 25 Prozent der Kinder und Jugendlichen mit Nar kolepsie klinisch relevante depressive Symptome gefun den, wiederum vor allem bei Mädchen über 10 Jahren (26). Entsprechend der Beeinträchtigung fanden sich auch vermehrt Selbstwertprobleme, emotionale Labilität, manchmal Irritabilität und Aggressivität. Auch Ängste, zum Beispiel soziale Phobien und Panikattacken, können bei Kindern mit Narkolepsie vermehrt auftreten. Inwiefern neben Depressionen und Ängsten auch ADHS und Schizophrenie häufiger bei Narkolepsie auftreten, wird kontrovers diskutiert (27). ADHS ist wegen der über lappenden Symptomatik schwer abgrenzbar und bisher ist diese Komorbidität zu wenig untersucht. Pathogno monische Schizophreniesymptome, wie kommentierende und dialogisierende Stimmen, Wahnwahrnehmungen und Ich-Störungen, sind von narkolepsiebedingten, oft optischen Halluzinationen klar zu unterscheiden. Kleine-Levin-Syndrom: Das Kleine-Levin-Syndrom ist eine sehr seltene (ca. 1,5 Fälle auf 1 Million Einwohner) neurologische Erkrankung unklarer Ursache, meist ge triggert durch einen Infekt, die vor allem, aber nicht nur männliche Jugendliche betrifft und gekennzeichnet ist von episodisch wiederkehrenden hypersomnischen Phasen, die zu über 50 Prozent mit Hyperphagie und vor allem bei Jungen mit Hypersexualität einhergehen. Dane ben werden in diesen Episoden kognitive Beeinträchti gungen, Apathie und psychotische Symptome wie Hallu zinationen beobachtet. Entsprechend wird diese Störung oft als depressive, bipolare, psychotische Störung, Epi lepsie oder Intoxikation fehlinterpretiert, wobei sich im Krankheitsverlauf Ängste und Depressionen entwickeln können (28). Fazit • Psychische Erkrankungen (meist Ängste, Depressionen, ADHS und Onlinesüchte) sind bei Kindern und Jugend lichen häufig, und sie sind häufig auch Ursache von Müdigkeit, Schläfrigkeit oder Fatigue. Die psychischen Symptome werden durch Müdigkeit, Schläfrigkeit oder Fatigue verstärkt. • Körperliche Erkrankungen im Allgemeinen und solche, die explizit mit Müdigkeit, Schläfrigkeit oder Fatigue einhergehen, werden ausserdem häufig von psychi schen Erkrankungen begleitet. Sie verstärken sich ge genseitig, sodass eine interdisziplinäre Behandlung sinnvoll ist. • Da Psychopharmakotherapie in diesem Alter relativ sel ten ist, sind Psychopharmaka im Vergleich mit psychi schen Erkrankungen nur selten die Ursache von Müdig keit, Schläfrigkeit oder Fatigue. Korrespondenzadresse: Dr. med Helen Christina Slawik, Oberärztin und Leiterin des Standorts UPK des interdisziplinären Schlaf- und Chronomedizinischen Zentrums der Basler Universitätskliniken Universitäre Psychiatrische Kliniken (UPK), Zentrum für Affektive, Stress- und Schlafstörungen (ZASS) Wilhelm Klein-Strasse 27, 4002 Basel E-Mail: helenchristina.slawik@upk.ch Literatur: 1. Claudio P et al.: Gesundheit in der Schweiz – Kinder, Jugendliche und junge Erwachsene, Nationaler Gesundheitsbericht 2020, Buchreihe des Schweizerischen Gesundheitsoberservatoriums, Hogrefe Verlag, https://www.gesundheitsbericht.ch/de. 2. Krebs G et al.: Obsessive compulsive disorder in children and adolescents. Arch Dis Child. 2015;100(5):495-499. 3. Derevensky JL et al.: Behavioral Addictions: Excessive Gambling, Gaming, Internet, and Smartphone Use Among Children and Adolescents. Pediatr Clin North Am. 2019;66(6):1163-1182. 4. Haug S et al.: Smartphone use and smartphone addiction among young people in Switzerland. Behav Addict. 2015;4(4):299-307. 5. Jauhar S et al.: Schizophrenia. Lancet. 2022;399:473-486. 6. Gau SF et al.: Psychiatric comorbidity of adolescents with sleep terrors or sleepwalking: a case-control study. Aust N Z J Psychiatry. 1999;33(5):734-739. 7. Alfano CA et al.: The Role of Sleep in Childhood Psychiatric Disorders. Child Youth Care Forum. 2009;38(6):327-340. 8. Morales-Muñoz I et al.: Understanding the Relationship Between Sleep Problems in Early Childhood and Borderline Personality Disorder: A Narrative Review. Nat Sci Sleep. 2021;13:2175-2202. 9. Singh K et al.: Sleep in Autism Spectrum Disorder and Attention Deficit Hyperactivity Disorder. Semin Pediatr Neurol. 2015;22(2):113-125. 10. U Hagenah: Sleep disorders and child and adolescent psychiatric illnesses. Z Kinder Jugendpsychiatr Psychother. 2002;30(3):185-198. 11. Collin SM et al.: Maternal and childhood psychological factors predict chronic disabling fatigue at age 13 years. J Adolesc Health. 2015;56(2):181-187. 12. Hoyniak CP et al.: Early childhood sleep problems predict increased risk for the later development of suicidal thoughts. J Psychopathol Clin Sci. 2023;132(1):13-25. 13. King CD et al.: Fear of sleep and sleep quality mediate the relationship between trauma exposure and suicide attempt in adolescents J Psychiatr Res. 2021;135:243247. 14. Segal SC, Carmona NE: A systematic review of sleep problems in children and adolescents with obsessive compulsive disorder. J Anxiety Disord. 2022;90:102591. 15. Bat-Pitault F et al.: Sleep disturbances in anorexia nervosa subtypes in adolescence. Eat Weight Disord. 2021;26(6). 16. Troxel WM et al.: Longitudinal associations of sleep problems with alcohol and cannabis use from adolescence to emerging adulthood. Sleep. 2021;44(10):zsab102. 17. Mattai AA et al.: Sleep disturbances in childhood-onset schizophrenia. Schizophr Res. 2006;86(1-3):123-129. 18. Nap-van der Vlist MM et al.: Fatigue in childhood chronic disease. Arch Dis Child. 2019;104(11):1090-1095. 19. Määttä H et al.: Childhood chronic condition and subsequent self-reported internalizing and externalizing problems in adolescence: a birth cohort study. Eur J Pediatr. 2022;181(9):3377-3387. 20. Menting J et al.: Is fatigue a disease-specific or generic symptom in chronic medical conditions? Health Psychol. 2018;37(6):530-543. 21. Loades ME et al.: Paediatric chronic fatigue syndrome: 25 year perspective. Clin Child Psychol Psychiatry. 2021;26(1):8-17. 22. Taylor RR et al.: Sexual abuse, physical abuse, chronic fatigue, and chronic fatigue syndrome: a community-based study J Nerv Ment Dis 2001;189(10):709-715. 23. Constantin E et al.: Association Between Childhood Sleep-Disordered Breathing and Disruptive Behavior Disorders in Childhood and Adolescence. Behav Sleep Med. 2015;13(6):442-454. 24. Kiddoo DA. Nocturnal enuresis. CMAJ. 2012;184(8):908-911. 25. Angriman M et al.: Somatic and neuropsychiatric comorbidities in pediatric restless legs syndrome: A systematic review of the literature. Sleep Med Rev. 2017;34:34-45. 26. Inocente CO et al.: Depressive feelings in children with narcolepsy. Sleep Med. 2014;15(3):309-314. 27. Postiglione E et al.: The clinical spectrum of childhood narcolepsy. Sleep Med Rev. 2018;38:70-85. 28. Arnulf I et al.: Diagnosis, disease course, and management of patients with Kleine-Levin syndrome. Lancet Neurol. 2012;11(10):918-928. Interessenlage: Die Autorin erklärt, dass keine Interessenkonflikte im Zusammenhang mit diesem Artikel bestehen. 18 Pädiatrie 1/23