Transkript
SCHWERPUNKT
Hyperlipidämien im Kindes- und Jugendalter
Zur Prävention kardiovaskulärer Komplikationen ist eine möglichst frühzeitige Entdeckung und Behandlung von Dyslipidämien im Kindesalter wichtig. Im Folgenden werden die wesentlichen diagnostischen und therapeutischen Aspekte anhand einer deutschen Leitlinie erörtert und bezüglich der Situation in der Schweiz kommentiert.
Zusammenfassung der Leitlinie der APS*
* APS: Arbeitsgemeinschaft für Pädiatrische Stoffwechselstörungen in der Deutschen Gesellschaft für Kinderheilkunde und Jugendmedizin e.V.
Genetisch bedingte, primäre Hyperlipidämien gehören zu den häufigsten angeborenen Stoffwechselkrankheiten. Sekundäre Störungen des Lipidprofils im Kindes- und Jugendalter können durch viele verschiedene Erkrankungen und Substanzen verursacht werden. Zur Behandlung bei Hypercholesterinämien werden Diät und Medikamente, bei Hypertriglyzeridämien Ernährungsumstellung, Medikamente und gegebenenfalls die Reduktion von Übergewicht empfohlen. Anders als bei den Erwachsenen kann man sich beim Therapieentscheid jedoch nicht auf kontrollierte, randomisierte Studien stützen, die eine Risikominderung der kardiovaskulären Morbidität und Mortalität aufgrund bestimmter lipidprofilrelevanter Therapien bei Kindern und Jugendlichen belegen. Insofern handelt es sich in der Regel immer um Ermessensentscheidungen unter Berücksichtigung der Risikofaktoren. Die im Kindes- und Jugendalter am häufigsten manifesten schweren kongenitalen Hyperlipidämien sind die heterozygote Form der familiären Hypercholesterinämie mit LDL-Rezeptor-Defizienz (FH) (1:500) und die familiäre Hypercholesterinämie mit Apolipoprotein-B-Defekt (1:200–1:700) sowie die familiäre kombinierte Hyperlipidämie (FCHL), welche am häufigsten mit Adipositas auftritt; weitaus seltener sind die homozygote FH (1:250 000–1:1 000 000) sowie verschiedene andere Mutationen, die ebenfalls zu Hyperlipidämien führen. Die meisten der weniger stark ausgeprägten erblichen Hyperlipidämien werden von polygenen Formen der kongenitalen Hypercholesterinämie verursacht. Je nach Lebensstil und Ernährung manifestiert sich das entsprechende Lipidprofil mit steigendem Alter mehr oder weniger häufig. Recht häufig sind hingegen sekundäre Dyslipidämien im Kindesalter. So sind Triglyzerid- und LDL-Spiegel zum Beispiel bei Adipositas, Typ-2-Diabetes, Nieren-
erkrankungen oder Cushing-Syndrom erhöht. Triglyzeride und/oder LDL steigen aber auch unter dem Einfluss von Medikamenten, wie beispielsweise Kortison oder Isotretinoin. Es würde den Rahmen dieser Zusammenfassung sprengen, alle potenziellen Ursachen einer sekundären Hyperlipidämie aufzuzählen; mehr dazu findet sich in den ausführlichen Leitlinien (siehe www.aps-med.de oder www.amwf.de). Potenzielle Ursachen einer sekundären Hyperlipidämie sind immer abzuklären – mit Anamnese und klinischer Untersuchung sowie gegebenenfalls daraus folgendem Labortest, wie zum Beispiel TSH, Kreatinin, ALAT/GPT, gGT/Bilirubin und Nüchternblutzucker.
Lipidprofil bestimmen
Bei Verdacht auf familiäre Hyperlipidämie sollte das Lipidprofil des Kindes bereits ab dem Alter von 2 Jahren untersucht werden. Verdachtsmomente sind: • frühe kardiovaskuläre Erkrankungen bei Verwand-
ten 1. und 2. Grades vor dem 55. Lebensjahr bei Männern beziehungsweise vor dem 65. Lebensjahr bei Frauen • ausgeprägte Hyperlipidämie bei mindestens einem Elternteil oder Verwandten 1. Grades. Unabhängig davon, ob ein Verdacht auf angeborene Hyperlipidämie besteht oder nicht, sollte bei jedem Kind wenigstens einmal eine Lipidprofilbestimmung erfolgen. Die Leitlinienautoren empfehlen, das Lipidprofil einmal im Vorschulalter mit zirka 5 Jahren anlässlich der Vorsorgeuntersuchung zu bestimmen.
Grenzwerte
Bei Kindern und Jugendlichen schwanken die Lipidwerte stärker als bei Erwachsenen, und sie sind abhängig von Alter und Geschlecht (z.B. höhere Cholesterinwerte bei Mädchen). Richtwerte sind in Tabelle 1 aufgeführt. Bei Fieber und anderen katabolen Zuständen können die Lipidwerte um 10 Prozent und mehr sinken. Gemessen werden sollten zumindest:
4 1/17
SCHWERPUNKT
Hinweis für Tabelle 1: Die Umrechnung in SI-Einheiten erfolgte mithilfe der Webseite www.labor-limbach.de (Einheitenumrechner). Alle SI-Einheiten wurden auf eine Stelle hinter dem Komma gerundet.
• Triglyzeride • Gesamtcholesterin • HDL • LDL. Auch die Werte für Lipoprotein a (Lp[a]) und Homocystein können hilfreich sein, um die notwendige Intensität einer lipidsenkenden Therapie besser beurteilen zu können. Ein Lp(a)-Wert von > 0,7 nmol/l (> 30 mg/dl) gilt als zusätzlicher Risikofaktor, der für eine lipidsenkende Therapie spricht, obgleich die Lp(a)-Konzentration durch diätetische oder medikamentöse Massnahmen kaum beeinflusst wird. Ein mässig erhöhtes Homocystein (>10–12 µmol/l) gilt ebenfalls als Indikator für ein erhöhtes kardiovaskuläres Risiko; nach Senkung des Homocysteins in Studien (bei Erwachsenen) war allerdings keine Risikominderung nachweisbar. Vor einem Therapieentscheid sollten die Lipidwerte mindestens 2-mal nüchtern bestimmt werden, und zwar in einem Abstand von mindestens 2 Wochen bis höchstens 3 Monaten. Für die Triglyzeridbestimmung muss die Blutprobe nüchtern genommen werden. Für die Cholesterinbestimmung ist die Nüchternblutprobe nicht zwingend nötig und bei einem ersten Suchtest akzeptabel. Die molekulargenetische Abklärung primärer Hyperlipidämien ist keine Voraussetzung für das Einleiten einer Therapie. Selbst wenn man keine Mutation findet, heisst das nicht, dass beispielsweise eine FH ausgeschlossen ist. Keine der gängigen Untersuchungen kann alle möglichen Mutationen nachweisen. Falls eine Mutation bei einem Elternteil oder einem Verwandten 1. Grades bekannt ist, sollte man diese auch bei dem Kind abklären.
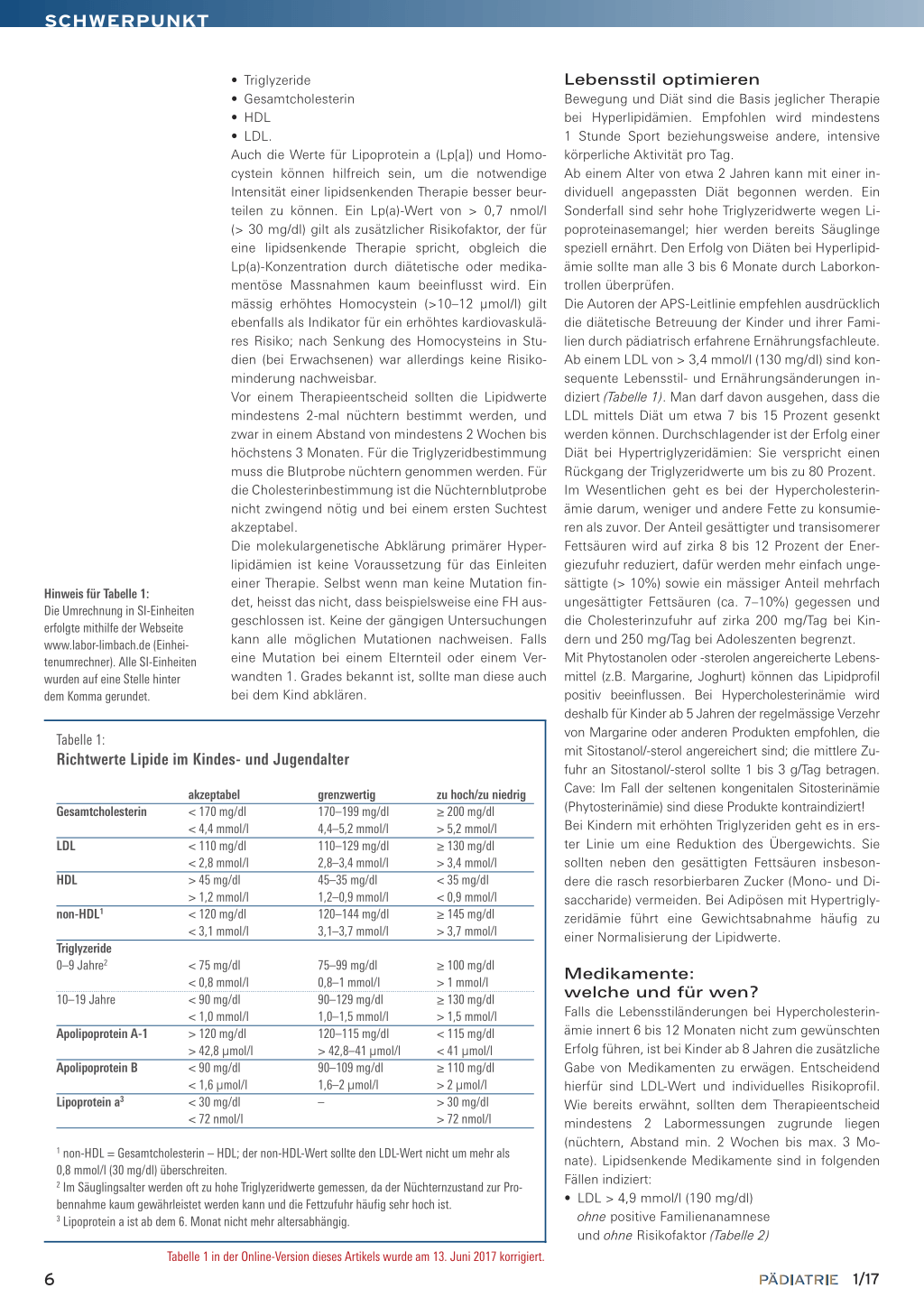
Tabelle 1: Richtwerte Lipide im Kindes- und Jugendalter
Gesamtcholesterin LDL HDL non-HDL1 Triglyzeride 0–9 Jahre2 10–19 Jahre Apolipoprotein A-1 Apolipoprotein B Lipoprotein a3
akzeptabel < 170 mg/dl < 4,4 mmol/l < 110 mg/dl < 2,8 mmol/l > 45 mg/dl > 1,2 mmol/l < 120 mg/dl < 3,1 mmol/l < 75 mg/dl < 0,8 mmol/l < 90 mg/dl < 1,0 mmol/l > 120 mg/dl > 42,8 µmol/l < 90 mg/dl < 1,6 µmol/l < 30 mg/dl < 72 nmol/l grenzwertig 170–199 mg/dl 4,4–5,2 mmol/l 110–129 mg/dl 2,8–3,4 mmol/l 45–35 mg/dl 1,2–0,9 mmol/l 120–144 mg/dl 3,1–3,7 mmol/l 75–99 mg/dl 0,8–1 mmol/l 90–129 mg/dl 1,0–1,5 mmol/l 120–115 mg/dl > 42,8–41 µmol/l 90–109 mg/dl 1,6–2 µmol/l –
zu hoch/zu niedrig ≥ 200 mg/dl > 5,2 mmol/l ≥ 130 mg/dl > 3,4 mmol/l < 35 mg/dl < 0,9 mmol/l ≥ 145 mg/dl > 3,7 mmol/l
≥ 100 mg/dl > 1 mmol/l ≥ 130 mg/dl > 1,5 mmol/l < 115 mg/dl < 41 µmol/l ≥ 110 mg/dl > 2 µmol/l > 30 mg/dl > 72 nmol/l
1 non-HDL = Gesamtcholesterin – HDL; der non-HDL-Wert sollte den LDL-Wert nicht um mehr als 0,8 mmol/l (30 mg/dl) überschreiten. 2 Im Säuglingsalter werden oft zu hohe Triglyzeridwerte gemessen, da der Nüchternzustand zur Probennahme kaum gewährleistet werden kann und die Fettzufuhr häufig sehr hoch ist. 3 Lipoprotein a ist ab dem 6. Monat nicht mehr altersabhängig.
Tabelle 1 in der Online-Version dieses Artikels wurde am 13. Juni 2017 korrigiert.
6
Lebensstil optimieren
Bewegung und Diät sind die Basis jeglicher Therapie bei Hyperlipidämien. Empfohlen wird mindestens 1 Stunde Sport beziehungsweise andere, intensive körperliche Aktivität pro Tag. Ab einem Alter von etwa 2 Jahren kann mit einer individuell angepassten Diät begonnen werden. Ein Sonderfall sind sehr hohe Triglyzeridwerte wegen Lipoproteinasemangel; hier werden bereits Säuglinge speziell ernährt. Den Erfolg von Diäten bei Hyperlipidämie sollte man alle 3 bis 6 Monate durch Laborkontrollen überprüfen. Die Autoren der APS-Leitlinie empfehlen ausdrücklich die diätetische Betreuung der Kinder und ihrer Familien durch pädiatrisch erfahrene Ernährungsfachleute. Ab einem LDL von > 3,4 mmol/l (130 mg/dl) sind konsequente Lebensstil- und Ernährungsänderungen indiziert (Tabelle 1). Man darf davon ausgehen, dass die LDL mittels Diät um etwa 7 bis 15 Prozent gesenkt werden können. Durchschlagender ist der Erfolg einer Diät bei Hypertriglyzeridämien: Sie verspricht einen Rückgang der Triglyzeridwerte um bis zu 80 Prozent. Im Wesentlichen geht es bei der Hypercholesterinämie darum, weniger und andere Fette zu konsumieren als zuvor. Der Anteil gesättigter und transisomerer Fettsäuren wird auf zirka 8 bis 12 Prozent der Energiezufuhr reduziert, dafür werden mehr einfach ungesättigte (> 10%) sowie ein mässiger Anteil mehrfach ungesättigter Fettsäuren (ca. 7–10%) gegessen und die Cholesterinzufuhr auf zirka 200 mg/Tag bei Kindern und 250 mg/Tag bei Adoleszenten begrenzt. Mit Phytostanolen oder -sterolen angereicherte Lebensmittel (z.B. Margarine, Joghurt) können das Lipidprofil positiv beeinflussen. Bei Hypercholesterinämie wird deshalb für Kinder ab 5 Jahren der regelmässige Verzehr von Margarine oder anderen Produkten empfohlen, die mit Sitostanol/-sterol angereichert sind; die mittlere Zufuhr an Sitostanol/-sterol sollte 1 bis 3 g/Tag betragen. Cave: Im Fall der seltenen kongenitalen Sitosterinämie (Phytosterinämie) sind diese Produkte kontraindiziert! Bei Kindern mit erhöhten Triglyzeriden geht es in erster Linie um eine Reduktion des Übergewichts. Sie sollten neben den gesättigten Fettsäuren insbesondere die rasch resorbierbaren Zucker (Mono- und Disaccharide) vermeiden. Bei Adipösen mit Hypertriglyzeridämie führt eine Gewichtsabnahme häufig zu einer Normalisierung der Lipidwerte.
Medikamente: welche und für wen?
Falls die Lebensstiländerungen bei Hypercholesterinämie innert 6 bis 12 Monaten nicht zum gewünschten Erfolg führen, ist bei Kinder ab 8 Jahren die zusätzliche Gabe von Medikamenten zu erwägen. Entscheidend hierfür sind LDL-Wert und individuelles Risikoprofil. Wie bereits erwähnt, sollten dem Therapieentscheid mindestens 2 Labormessungen zugrunde liegen (nüchtern, Abstand min. 2 Wochen bis max. 3 Monate). Lipidsenkende Medikamente sind in folgenden Fällen indiziert: • LDL > 4,9 mmol/l (190 mg/dl)
ohne positive Familienanamnese und ohne Risikofaktor (Tabelle 2)
1/17
SCHWERPUNKT
• LDL ≥ 4,1 mmol/l (160 mg/dl) mit positiver Familienanamnese oder mit mindestens 1 hochgradigen Risikofaktor oder mit mindestens 2 mässigen Risikofaktoren oder mit Übergewicht, Adipositas oder Insulinresistenz
• LDL ≥ 3,4 bis 4 mmol/l (130–159 mg/dl) mit mehr als 2 hochgradigen Risikofaktoren oder mit 1 hochgradigen und 2 mässigen Risikofaktoren.
Bei Kindern sollte eine Lipidsenkertherapie von Pädiatern mit diesbezüglicher Erfahrung durchgeführt werden. Infrage kommen Statine, Ezetimib und Anionenaustauscherharze, wobei Letztere als zweite Wahl gelten. Fibrate sollten bei Kindern zurückhaltend und nur in Absprache mit einem pädiatrischen Lipidspezialisten eingesetzt werden, weil man wenig über ihre Wirksamkeit und Sicherheit in dieser Altersgruppe weiss. Zum Zeitpunkt der Erstellung der Leitlinie war noch kein PCSK9-Hemmer im Kindes- und Jugendalter zugelassen, sodass hierzu keine Empfehlungen formuliert wurden. Zugelassen ist mittlerweile Evolocumab (Repatha®) ab 12 Jahren bei homozygoter familiärer Hypercholesterinämie in Kombination mit maximalen Statindosen. Falls Medikamente indiziert sind, werden Statine als erste Wahl empfohlen. Im Kindes- und Jugendalter zugelassen sind: • Pravastatin (Selipran® und Generika)
ab 8 Jahren • Fluvastatin (Lescol® und Generika)
ab 9 Jahren für Knaben, ab 10 Jahren für Mädchen nach der Menarche
Tabelle 2: Familienanamnese und individuelle Risikofaktoren
positive Familienanamnese hohes Risiko mässiges Risiko
Eltern, Grosseltern, Tante, Onkel < 55 Jahre Männer bzw. < 65 Jahre Frauen Herzinfarkt, Angina pectoris, Bypass/Stent/Angioplastie, plötzlicher Herztod BMI ≥ 97. Perzentile, arterielle Hypertonie, Rauchen, Lp(a) > 0,7 nmol/l (30 mg/dl) Diabetes Typ 1 oder Typ 2, chronische Nierenerkrankung, Niereninsuffizienz oder -transplantation, Kawasaki-Syndrom mit frischem Aneurysma BMI zwischen 85. und 97. Perzentile, HDL < 1,0 mmol/l (40 mg/dl) chronisch entzündliche Erkrankungen, HIV-positiv, nephrotisches Syndrom, Medikamente, KawasakiSyndrom mit Aneurysma in Regression
• Rosuvastatin (Crestor®) ab 10 Jahren (Mädchen > 1 Jahr nach der Menarche)
• Simvastatin (Zocor® und Generika) ab 10 Jahren bei heterozygoter familiärer Hypercholesterinämie (Mädchen > 1 Jahr nach der Menarche, Knaben mindestens Tanner-Stadium II).
Statine gelten zwar auch bei pädiatrischen Patienten als wirksam und sicher, trotzdem sollten Kinder unter Statintherapie sorgfältig beraten und überwacht werden. Die Leitlinienautoren empfehlen die routinemässige Kontrolle der CK- und ALAT/GPT-Werte zirka 6 Wochen nach Beginn der Therapie und danach alle
KOMMENTAR Bei wem und wann Lipide bestimmen?
Es ist wichtig, Ärztinnen und Ärzte in der Praxis für das Thema Hyperlipidämien im Kindes- und Jugendalter zu sensibilisieren. Noch immer wird die familiäre Hypercholesterinämie (fHC) bei Kindern viel zu selten diagnostiziert, sodass von einer hohen Dunkelziffer auszugehen ist. Es ist gut bekannt, dass die fHC ein signifikanter Risikofaktor für frühzeitige kardiovaskuläre Ereignisse ist. Die APS-Richtlinie aus Deutschland stimmt in den meisten Punkten mit anderen Guidelines zur Dyslipidämie im Kindes- und Jugendalter überein. Es gibt jedoch einen wesentlichen Unterschied zu der Situation in der Schweiz, nämlich in Bezug auf das Screening. Die Leitlinienautoren empfehlen, das Lipidprofil bei jedem Kind im Vorschulalter mindestens einmal zu bestimmen. Für ein derart weitreichendes allgemeines Screening reicht die aktuelle Datenlage meines Erachtens jedoch nicht aus. So ist zum Beispiel noch immer unklar, ab welchem Alter eine medikamentöse lipidsenkende Therapie im Kindes- oder Jugendalter begonnen werden sollte, um die kardiovaskuläre Mortalität oder die Inzidenz kardiovaskulärer Ereignisse im Erwachsenenalter senken zu können. Das Ziel sollte sein, die fHC bereits im Kindesalter zu erfassen. Deswegen nun aber alle Kinder zu screenen, scheint mir als Empfehlung zu früh zu kommen. Da in der Schweiz eine genetische Untersuchung zur Diagnose der fHC nicht bezahlt wird, wird die Diagnose der fHC mittels eines Scores auf Basis der Familienanamnese und der Lipidwerte gestellt werden; ein scharf abgrenzbarer oberer Wert für ein erhöhtes LDL als Folge einer fHC existiert nicht. Dies erschwert es, im Falle eines universellen Screenings Kinder mit Cholesterinwerten im «Graubereich» diagnostisch zu klassifizieren.
Deshalb scheint mir ein gezieltes selektives Screening geeignet, wie es auch von der AGLA und anderen Schweizer Fachgesellschaften empfohlen wird. Zu diesem sogenannten «Kaskadenscreening» wurde von der D-A-CH-Gesellschaft Prävention von Herz-Kreislauf-Erkrankungen eine Registerstudie gestartet (s. Linktipp). Eine gute Familienanamnese ist sehr wichtig, ebenso eine engere Zusammenarbeit mit Erwachsenenmedizinern. Wenn es bei Erwachsenen Hinweise für eine fHC gibt, muss auch an deren Kinder gedacht werden. Sie sollten dann auch getestet werden – genauso wie umgekehrt gilt, dass die Verwandten ersten Grades getestet werden sollen, wenn bei einem Kind eine Hypercholesterinämie diagnostiziert wird. Ich möchte noch einen zweiten Punkt betonen, der zwar in der APS-Leitlinie erwähnt wird, aber möglicherweise doch etwas untergeht. Bei Präventionsmassnahmen hinsichtlich von kardiovaskulären Erkrankungen darf man sich nicht nur auf diesen einen Risikofaktor fokussieren, die Dyslipidämie. Vielmehr müssen wir alle Risikofaktoren im Blick haben. Dazu gehören insbesondere modulierbare Präventionsfaktoren wie Bewegung, Ernährung, Adipositas oder das Rauchen. Auch damit kann man schon viel erreichen – möglichst bei jedem Kind, unabhängig vom Vorliegen einer fHC.
Dr. med. Pascal Müller Leitender Arzt Ernährungsmedizin, Ostschweizer Kinderspital
Linktipp: CareHigh: Cascade Screening and Registry for High Cholesterol www.dach-praevention.eu/familiaere-hypercholesterinaemie/care-high-kaskadenscreening/
1/17 7
SCHWERPUNKT
KOMMENTAR Was ist klar – was ist unklar und wird kontrovers diskutiert?
Die APS Richtlinie ist durchaus mit anderen Leitlinien zum Lipidscreening im Kindesalter vergleichbar. Leider basieren die APS-Leitlinien und auch andere Leitlinien vorwiegend auf Expertenmeinung und können zurzeit kaum durch klinische Studien belegt werden.
Was ist klar? Koronare Herzkrankheiten sind im Erwachsenenalter in den industrialisierten Ländern die wichtigste Todesursache. Die Entwicklung der Atherosklerose ist ein jahrzehntelanger Prozess, welcher bereits im Kindesalter beginnt. Man weiss heute, dass vor allem Risikofaktoren wie primäre und sekundäre Hyperlipidämien, Mangel an Bewegung, Stammfettsucht, Diabetes, Bluthochdruck, Rauchen, Ernährungsgewohnheiten, psychosozialer Status und übermässiger Alkoholkonsum zur Entwicklung des Herzinfarktes beitragen (INTERHEART-Studie) (1). Ein bedeutender Anteil dieser Faktoren ist eng mit den Lebensgewohnheiten verbunden, welche in der Kindheit geprägt werden. Zudem nehmen in der Schweiz die Lifestyle-bedingten kardiovaskulären Risikofaktoren im Kindesalter stetig zu (2). Der prozentuale Anteil übergewichtiger und adipöser Kinder und Jugendlicher nahm von 1980 bis 2002 in der Schweiz um das Sechs- bis Neunfache zu (3). Zudem betreffen genetische Formen der Hypercholesterinämien (HC) in der Schweiz zirka 8 Prozent der Bevölkerung, und die Mehrheit der Fälle lassen sich laborchemisch einfach bereits im Kindesalter erfassen. Diese Kinder möchten wir unbedingt erfassen. Aber wie erkenne ich diese Kinder? Eine erweiterte Familienanamnese ist sehr wichtig. Viele der Eltern sind weit unter 55-jährig oder wissen nichts von ihrer HC. Allerdings normalisiert eine frühe Statintherapie die endotheliale Funktion bei Kindern (Alter 9–18 Jahre) mit familiärer HC (4). Es ist daher klar: Die Prävention kardiovaskulärer Risiken ist nicht mehr ausschliesslich Domäne des Internisten und Allgemeinpraktikers, auch der Pädiater muss sich in steigendem Mass mit diesen Themen auseinandersetzen. In diesem Kontext sind in den vergangenen Jahren Leitlinien wie die der APS oder der amerikanischen Akademie für Pädiatrie (5) entstanden, die durchaus kontrovers diskutiert wurden. Eine ausführliche und informative Kritik, welche die vielschichtigen Probleme solcher Leitlinien diskutiert, wurde von Newman et al. publiziert (6, 7).
Was ist nicht klar und wird kontrovers diskutiert? Auch wenn die Wirksamkeit und Sicherheit der Statine in der Pädiatrie inzwischen gut untersucht wurde, gibt es keine Studien, die den Kosten-Nutzen-Vorteil einer frühzeitigen medikamentösen Therapie oder Intervention untersucht haben.
Auch ist nicht klar, in welchem Alter eine Therapie begonnen werden sollte, um irreversible Schäden zu verhindern. Es gibt aber Hinweise darauf, dass ein Therapiebeginn mit Statinen nach dem 8. Lebensjahr die endotheliale Funktion wieder normalisieren kann (4). Zudem können die Labor- und Grenzwerte der Erwachsenen nicht auf Kinder übertragen werden. Verschiedene Publikationen belegen, dass die Referenzbereiche des totalen Cholesterins mit dem Alter abnehmen (8). Ein Gesamtcholesterin von 5,2 mmol/l liegt je nach Alter zwischen der 75. respektive 90. Perzentile. Ein generelles Screening würde meiner Meinung viele falsch positive Kinder erfassen.
Konklusion Zusammenfassend kann gesagt werden, dass es wichtig ist, Patienten mit primären Hyperlipidämien bereits im Kindesalter zu erfassen. Sie haben ein deutlich erhöhtes Risiko, bereits im frühen Erwachsenalter an koronaren Herzkrankheiten zu erkranken. Die Empfehlung eines generellen Screenings für Hyperlipidämien im Vorschulalter ist aber nicht sinnvoll. Ein generelles Screening würde meiner Meinung nach viele falsch positive Kinder erfassen und unnötig Kosten und Leid verursachen. Das selektive Screening ist jedoch sehr wichtig und basiert auf einer ausführlichen Familienanamnese und einem Kaskadenscreening, wie dies im Kommentar von Herrn Dr. Pascal Müller beschrieben wird. Wichtig erscheint mir zudem, dass es sich bei den Lipidwerten in den APS-Leitlinien um Richtwerte handelt, bei welchen eine Therapie diskutiert werden sollte. Ob bei diesen Richtwerten wirklich ein erhöhtes Risiko vorhanden ist, kann nicht sicher bestätigt werden. Die Indikation zur Therapie sollte darum durch ein erfahrenes Team erfolgen. Es bleibt eine Entscheidung auf der Basis der Expertenmeinung. Zudem ist das interdisziplinäre (Arzt und Ernährungsberatung) Gespräch mit Vater, Mutter und Kind meiner Meinung nach absolut wichtig, denn in erster Linie geht es um eine lebenslängliche Therapie und allenfalls einschneidende Änderungen von Lebensgewohnheiten.
PD Dr. med. Jean-Marc Nuoffer Leitender Arzt, Stoffwechsel, Universitätskinderklinik und Universitätsinstitut
für klinische Chemie, Inselspital AG Bern
Referenzen siehe www.ch-paediatrie.ch
6 Monate. Bei Anstieg auf das Dreifache der oberen Norm sollte die Statindosis reduziert und/oder die Behandlung unterbrochen werden. Insbesondere ist auch auf Wechselwirkungen mit anderen Medikamenten zu achten (Fibrate, Antimykotika, Makrolidantibiotika, Antiarrhythmika, Proteaseinhibitoren), die wie die meisten Statine ebenfalls über das Zytochrom P 450A metabolisiert werden. Nur das Pravastatin ist davon nicht betroffen. Wegen der möglichen fruchtschädigenden Wirkung der Statine muss bei adoleszenten Mädchen auf eine sichere Verhütung geachtet werden; im Zweifelsfall ist Ezetimib eine Alternative. Ezetimib (Ezetrol®) ist ab 10 Jahren zugelassen. Es kann als Monotherapie sowie in Kombination mit Statinen oder Anionenaustauscherharzen eingesetzt werden. Es ist darüber hinaus bei der bereits oben erwähnten, seltenen Sistosterinämie indiziert. Nebenwirkungen wie Kopf- oder Bauchschmerzen und Diarrhö kommen nur sehr selten vor. Insofern könnte Ezetimib als Monotherapie inbesondere für jüngere Patienten wichtig sein, so die Leitlinienautoren. Anionenaustauscherharze wie Cholestyramin (Quan-
talan®; in der Schweiz auch Divistyramin [Ipocol®]) und Colestipol (Colestid®) senken das LDL; sie sollten nicht bei Kindern mit Hypertriglyzeridämie eingesetzt werden, weil diese Substanzen zu einem leichten Anstieg der Triglyzeride führen können. Anionenaustauscherharze können die Resorption fettlöslicher Vitamine und von Folsäure sowie einiger Medikamente behindern, was beim Timing der Einnahme zu beachten ist. Da Anionenaustauscherharze nicht resorbiert werden, sind systemische Nebenwirkungen nicht zu erwarten. Die langfristige Einnahme erfordert jedoch ein hohes Mass an Disziplin und Compliance, sodass diese Substanzen nicht mehr als erste Wahl gelten.
Quelle und Download: AWMF-Register Nr. 027-068: S2k-Leitlinien zu Diagnostik und Therapie von Hyperlipidämien bei Kindern und Jugendlichen. Stand: 15. April 2015. Arbeitsgemeinschaft für Pädiatrische Stoffwechselstörungen (APS) in der Deutschen Gesellschaft für Kinderheilkunde und Jugendmedizin e.V. Download unter: www.aps-med.de und www.awmf.org
Die Zusammenfassung dieser Leitlinie erfolgte durch Dr. Renate Bonifer, Redaktorin PÄDIATRIE.
8 1/17