Transkript
Im Fokus: Schilddrüsen- und Kopf-Hals-Karzinome
Kurative Radiochemotherapie bei Kopf-Hals-Tumoren
Indikationsstellungen und «Patientenpfade»
Bei Kopf-Hals-Tumoren besteht heute dank moderner multimodaler Therapiekonzepte eine verbesserte Prognose als noch vor Jahrzehnten. Für zwei Drittel der Patienten ist die Indikation zur Strahlentherapie vorhanden. Der Artikel gibt einen Überblick über die Komplexität der optimalen Indikationsstellung sowie einen Einblick in die «Patientenpfade» beim Durchlaufen einer solchen Behandlung.
LORENZA BEFFA, GABRIELA STUDER
SZO 2017; 1: 12–17.
Lorenza Beffa Gabriela Studer
Kopf-Hals-Tumoren (KHT) stellen weltweit rund 6% aller malignen Erkrankungen, mit einer Inzidenz von etwa 7/100 000 pro Jahr; davon werden zirka 75% definitiv oder postoperativ bestrahlt. Lang bekannte «klassische» ursächliche Noxen sind Nikotin- und Alkoholabusus. In den letzten 30 Jahren wurde für bestimmte Hochrisikosubgruppen (z.B. HPV-16-Infizierte*) ein kausaler Zusammenhang für eine zunehmende Anzahl von Plattenepithelkarzinomen (PEC) des Oropharynx nachgewiesen (überlegene Prognose, insbesondere bei der Patientensubgruppe der Nichtraucher mit HPV-[p16-]Positivität [1]).
Grundsätzliches zur Strahlentherapie bei Kopf-Hals-Tumoren
Die Radiotherapie der KHT ist durch hohe Bestrahlungsdosen und meist grosse Behandlungsvolumina aufgrund des oft einzubeziehenden Lymphabflusses charakterisiert. Dies bedeutet zwangsläufig den Einbezug vieler empfindlicher Normalgewebe dieser
Region in das Bestrahlungsvolumen – insbesondere der Schleimhäute. Die Radiotherapietoleranz ist umso geringer,
a) je höher die applizierte Dosis und b) je grösser das bestrahlte Gewebevolumen ist. Entsprechend sind kurative Strahlentherapien bei KHT-Patienten meist mit nennenswerten Frühnebenwirkungen (passager, ausheilend) sowie auch Spätnebenwirkungen (tendenziell persistierend, oft zunehmend über die Zeit, je nach Organ erst nach Jahren eintretend) verbunden. Die Spätnebenwirkungsprofile konnten über die letzten 10 bis 15 Jahre substanziell reduziert werden, dies dank technikgestützter Verbesserungen der Bestrahlungsmethodik (u.a. der Intensitäts-modulierten Radiotherapie; IMRT), was in einer gezielteren Dosisabdeckung (= Konformität) im Tumorbereich bei gleichzeitig reduzierter Dosis im umliegenden Normalgewebe und in einem entsprechend positiven Einfluss auf die Therapietoleranz resultiert (2, 3).
ABSTRACT
Head Neck Cancer (HNC) radiation(-chemo) therapy in curative intent
Nowadays, head neck cancer (HNC) radiation(-chemo) therapy in curative intent is characterized by substantially higher disease control rates and late term tolerance, respectively, than it used to be 10–15 years ago. Nevertheless, for affected patients this multimodal treatment is still challenging as including many different appointments and staff contacts and notable patient cooperation and compliance. Alcohol and nicotine abuse remain the main aetiologic factors for the development of HNC. HPV-positive oropharyngeal cancer patients constitute a growing part of younger, fitter non-smokers with a clearly better long term prognosis. In this long-term survivour cohort, maximation of the treatment related long term tolerance profile is even more important; radiation dose de-escalation trials are running, final results are still pending.
Keywords: head neck cancer, radiation(-chemo) therapy, HPV-positive oropharyngeal cancer.
Indikationsstellung für die Bestrahlung (mit/ohne Systemtherapie)
In aller Regel werden lokoregionär fortgeschrittene KHT heutzutage kombiniert bi- oder trimodal (Kombinationen von Operation, Radiatio, systemischer Therapie) behandelt. Die Modalität respektive die Sequenz leitet sich von der Diagnose, dem Stadium der Krankheit und der individuellen Situation des Patienten (Komorbidität, Alter, Präferenzen) ab. Der Entscheid über die Therapiemodalität beziehungsweise die Sequenz der Modalitäten soll heutzutage konsequent im Rahmen einer interdiszi-
* HPV = humanes Papillomavirus (kleine Viren, die die Haut/ Schleimhaut dauerhaft infizieren und so zur malignen Transformation befallener Zellen führen können; Surrogat: p16.)
12 SCHWEIZER ZEITSCHRIFT FÜR ONKOLOGIE 1/2017
Im Fokus: Schilddrüsen- und Kopf-Hals-Karzinome
Tabelle:
Kursorische Übersicht zur Indikationsstellung für eine RT (CT) bei den verschiedenen KHT-Entitäten
Diagnose Karzinom im Bereich Hypopharynx Mesopharynx HPV + Oropharnyx
Larynx T1/2 Larynx > T1/2N0 Nasopharynx Mundhöhlen Speicheldrüsen Nasentumoren
Definitive RT
Postoperative RT
Radiochemotherapie
(RTCT)
möglichst Larynx-Erhalt Board-Entscheid individuell Board-Entscheid individuell, möglichst OP für cT1/2N0
> pT2, ≥ 2LK+, R1, RR < 3mm, ECE > pT2, ≥ 2LK+, R1, RR < 3mm, ECE > pT2, ≥ 2LK+, R1, RR < 3mm, ECE
ja (ausser T1-2 N0) ja (ausser T1-2 N0) ja (ausser T1-2 N0)
Board-Entscheid: OP; wenn durch OP Stimmqualität reduziert: definitive RT
RTCT, falls Larynx-Funktionserhalt; ansonsten evtl. eher OP; Board-Entscheid
immer möglichst nicht möglichst nicht
–
> pT2, ≥ 2LKs+, R1, RR < 3mm, ECE oft (R1, pN+, PNI, TU-Grösse ...)
immer bei > T1N0 ja (ausser T1-2 N0)
evtl. falls PEC
situativer Board-Entscheid: kleiner TU: OP; wenn OP mutilierend: RTCT
plinären Tumorbesprechung (Tumor-Boards, organspezifische onkologische Besprechungen) prätherapeutisch erfolgen. Ebenso ist das initiale Staging (Evaluation der Krankheitsausbreitung, Diagnosesicherung) bevorzugterweise durch die Board-Mitglieder festzulegen, da gezieltere Untersuchungen und Fragestellungen (z.B. Fragen nach Schädelbasisbefall, Armplexusbeteiligung) die radiologische Methode definieren und so Wiederholungen von Untersuchungen minimiert werden können. Im Folgenden wird eine kursorische Übersicht über das therapeutische Vorgehen bei den diversen KHTEntitäten aufgezeigt (Tabelle), ohne dass Anspruch auf Vollständigkeit oder Verbindlichkeit für den individuellen Fall erhoben wird. Die Komplexität der Thematik kann im hier möglichen Rahmen nicht detaillierter dargelegt werden; sie ist mit ein Grund für die erforderliche interdisziplinäre Besprechung jedes Patienten durch ein interdisziplinäres Spezialistenteam.
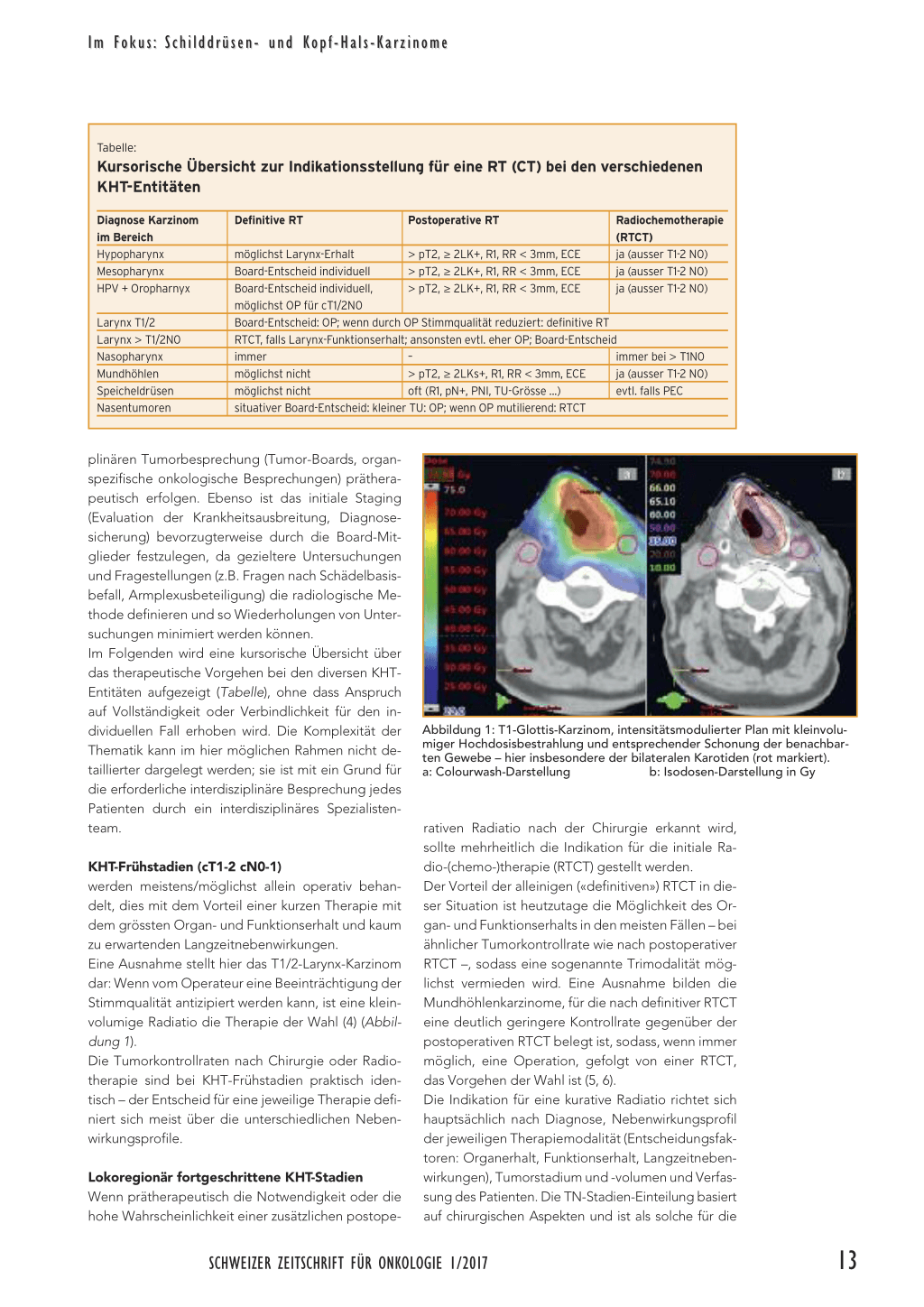
KHT-Frühstadien (cT1-2 cN0-1) werden meistens/möglichst allein operativ behandelt, dies mit dem Vorteil einer kurzen Therapie mit dem grössten Organ- und Funktionserhalt und kaum zu erwartenden Langzeitnebenwirkungen. Eine Ausnahme stellt hier das T1/2-Larynx-Karzinom dar: Wenn vom Operateur eine Beeinträchtigung der Stimmqualität antizipiert werden kann, ist eine kleinvolumige Radiatio die Therapie der Wahl (4) (Abbildung 1). Die Tumorkontrollraten nach Chirurgie oder Radiotherapie sind bei KHT-Frühstadien praktisch identisch – der Entscheid für eine jeweilige Therapie definiert sich meist über die unterschiedlichen Nebenwirkungsprofile.
Lokoregionär fortgeschrittene KHT-Stadien Wenn prätherapeutisch die Notwendigkeit oder die hohe Wahrscheinlichkeit einer zusätzlichen postope-
Abbildung 1: T1-Glottis-Karzinom, intensitätsmodulierter Plan mit kleinvolu-
miger Hochdosisbestrahlung und entsprechender Schonung der benachbar-
ten Gewebe – hier insbesondere der bilateralen Karotiden (rot markiert).
a: Colourwash-Darstellung
b: Isodosen-Darstellung in Gy
rativen Radiatio nach der Chirurgie erkannt wird, sollte mehrheitlich die Indikation für die initiale Radio-(chemo-)therapie (RTCT) gestellt werden. Der Vorteil der alleinigen («definitiven») RTCT in dieser Situation ist heutzutage die Möglichkeit des Organ- und Funktionserhalts in den meisten Fällen – bei ähnlicher Tumorkontrollrate wie nach postoperativer RTCT –, sodass eine sogenannte Trimodalität möglichst vermieden wird. Eine Ausnahme bilden die Mundhöhlenkarzinome, für die nach definitiver RTCT eine deutlich geringere Kontrollrate gegenüber der postoperativen RTCT belegt ist, sodass, wenn immer möglich, eine Operation, gefolgt von einer RTCT, das Vorgehen der Wahl ist (5, 6). Die Indikation für eine kurative Radiatio richtet sich hauptsächlich nach Diagnose, Nebenwirkungsprofil der jeweiligen Therapiemodalität (Entscheidungsfaktoren: Organerhalt, Funktionserhalt, Langzeitnebenwirkungen), Tumorstadium und -volumen und Verfassung des Patienten. Die TN-Stadien-Einteilung basiert auf chirurgischen Aspekten und ist als solche für die
SCHWEIZER ZEITSCHRIFT FÜR ONKOLOGIE 1/2017
13
Im Fokus: Schilddrüsen- und Kopf-Hals-Karzinome
nen für Cisplatin. Bezüglich des Dosierungsschedules wird heutzutage grossteils die wöchentliche Einmaldosierung (30–40 mg/m2/1 Tag/Woche) über die Bestrahlungswochen eingesetzt (so in den rezenten RTOG-Trials, z.B. RTOG-Trials 1221/1216/1008 usw.).
Abbildung 2: Übersicht über die gängigsten erforderlichen Pfade/Stationen eines Patienten vor, während und nach einer kurativen Radiochemotherapie
Strahlentherapie von limitierter prognostischer Aussagekraft. Aus strahlentherapeutischer Perspektive ist das Tumorvolumen massgeblicher als die anatomische Ausdehnung hinsichtlich der Wahrscheinlichkeit, die erforderliche Prozentzahl der Tumorzellen zu eliminieren und so eine Kuration zu erreichen. Bei sehr grossen Tumoren indizieren weder die TNEinteilung noch volumetrische Richtwerte verlässlich eine kurativ anzustrebende Therapieintention gegenüber der Palliation. Dieser Entscheid leitet sich im Klinikalltag nebst dem Allgemeinzustand des Patienten von der grossen Tumormasse und sich daraus ergebenden (zu grossen) Hochdosis-(«Boost-») Bestrahlungsvolumina ab (Erfahrungsbereich vergleichbar jenem der Beurteilung der «Operabilität» durch den Chirurgen) (7).
Systemische Therapien Simultane Systemtherapien (= konkomitierend zur Radiotherapie) Konkomitierend wird meist Cisplatin verabreicht, bei Kontraindikationen wird oft der monoklonale Antikörper Cetuximab eingesetzt. Weitere Optionen einer simultanen Chemotherapie sind Taxane/5FU. Der Vorteil einer konkomitierenden RTCT ist für beide Substanzen für Patienten ≤ 70 Jahre belegt. Es sind bisher keine Daten aus randomisierten Studien zum direkten Vergleich dieser beiden Substanzen vorliegend. Die signifikante Verbesserung des Gesamtüberlebens (~10% für fortgeschrittene Stadien) durch die simultane Gabe von Cisplatin gegenüber Radiotherapie allein konnte in mehreren Studien und in der grossen Metaanalyse gezeigt werden. Die Verbesserung des Gesamtüberlebens durch die Cetuximab-Zugabe konnte bisher nur in einer randomisierten Studie gezeigt werden. Aufgrund der breiteren Datenbasis gilt Cisplatin derzeit als Standardtherapeutikum, Cetuximab als Option bei Kontraindikatio-
Induktionschemotherapien (IC, = Systemtherapie vor RTCT) Leider zeigten mehrere Studien und Metaanalysen, dass die neoadjuvante Chemotherapie trotz hoher Ansprechraten weder die Lokalkontrolle noch das Überleben verbessert – sowohl für Kopf-Hals-Tumoren als auch für diverse andere PEC (Anus, Ösophagus u.a.). Entsprechend ist die Induktionschemotherapie kein Standard in der Behandlung des lokal fortgeschrittenen Plattenepithelkarzinoms des Kopfes und des Halses. IC kann aber im Einzelfall (interdisziplinärer Board-Entscheid!) durchaus sinnvoll sein – so bei fortgeschrittenen Hypopharynxkarzinomen mit bekannterweise erhöhtem Risiko für eine Fernmetastasierung. Bei sehr ausgedehnten (grossvolumigen) inoperablen Läsionen mit fraglicher Kurabilität durch eine Radiatio kann die IC den Entscheid für ein weiterführendes palliatives Vorgehen gegenüber – bei gutem Ansprechen – einem kurativen Versuch einer Radiochemotherapie erleichtern. Weitere Untersuchungen zur IC sind im Gange.
Patientenpfade vor, während, nach einer Radiochemotherapie (RTCT)
Auch wenn die RTCT heutzutage in vielen Fällen (etwa 80%) ambulant realisiert werden kann, ist die zirka 7-wöchige Behandlung für die Patienten anspruchsvoll – dies zum einen durch die entstehenden Therapienebenwirkungen (s. unten), zum andern aber auch durch die Komplexität der Behandlungspfade, die die Patienten mit vielen Berufsgruppen respektive involvierten Fachpersonen in Kontakt bringen. Abbildung 2 zeigt einen typischen Patientenpfad vor, während und nach einer KHT-RTCT.
Frühnebenwirkungen (unter RTCT zunehmend) Die initial genannten Charakteristika einer KHT-RTCT mit hoher Bestrahlungsdosis, grossen Behandlungsvolumina und entsprechendem Einschluss vieler kritischer Risikoorgane ins Bestrahlungsvolumen, insbesondere einer grossen Mukosafläche, führt zu relevanten Reaktionen der Normalgewebe (= Nebenwirkungen). Während die Tumorleitsymptome mit Ansprechen des Tumors auf die Behandlung meist relativ rasch (erste Wochen) abnehmen, werden die behandlungsbedingten Frühnebenwirkungen nach etwa 2 bis 3 Wochen zunehmend spürbar: Die Frühnebenwirkungen treten während der Bestrahlung auf und heilen einige Wochen nach der Bestrahlung, gelegentlich etwas später, wieder ab und
14 SCHWEIZER ZEITSCHRIFT FÜR ONKOLOGIE 1/2017
Im Fokus: Schilddrüsen- und Kopf-Hals-Karzinome
a) Krankheitsfreies Überleben
b) Gesamtüberleben
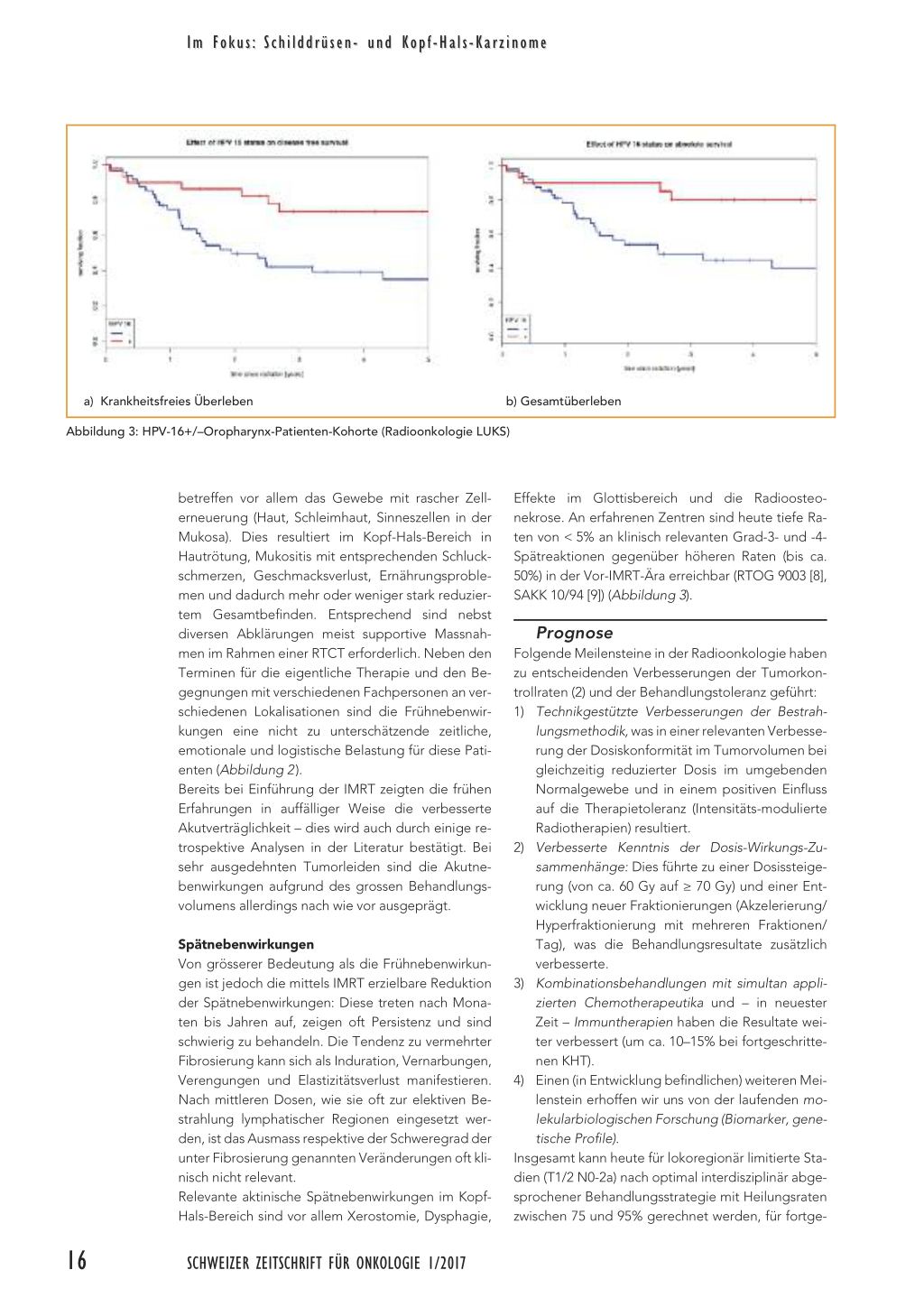
Abbildung 3: HPV-16+/–Oropharynx-Patienten-Kohorte (Radioonkologie LUKS)
betreffen vor allem das Gewebe mit rascher Zellerneuerung (Haut, Schleimhaut, Sinneszellen in der Mukosa). Dies resultiert im Kopf-Hals-Bereich in Hautrötung, Mukositis mit entsprechenden Schluckschmerzen, Geschmacksverlust, Ernährungsproblemen und dadurch mehr oder weniger stark reduziertem Gesamtbefinden. Entsprechend sind nebst diversen Abklärungen meist supportive Massnahmen im Rahmen einer RTCT erforderlich. Neben den Terminen für die eigentliche Therapie und den Begegnungen mit verschiedenen Fachpersonen an verschiedenen Lokalisationen sind die Frühnebenwirkungen eine nicht zu unterschätzende zeitliche, emotionale und logistische Belastung für diese Patienten (Abbildung 2). Bereits bei Einführung der IMRT zeigten die frühen Erfahrungen in auffälliger Weise die verbesserte Akutverträglichkeit – dies wird auch durch einige retrospektive Analysen in der Literatur bestätigt. Bei sehr ausgedehnten Tumorleiden sind die Akutnebenwirkungen aufgrund des grossen Behandlungsvolumens allerdings nach wie vor ausgeprägt.
Spätnebenwirkungen Von grösserer Bedeutung als die Frühnebenwirkungen ist jedoch die mittels IMRT erzielbare Reduktion der Spätnebenwirkungen: Diese treten nach Monaten bis Jahren auf, zeigen oft Persistenz und sind schwierig zu behandeln. Die Tendenz zu vermehrter Fibrosierung kann sich als Induration, Vernarbungen, Verengungen und Elastizitätsverlust manifestieren. Nach mittleren Dosen, wie sie oft zur elektiven Bestrahlung lymphatischer Regionen eingesetzt werden, ist das Ausmass respektive der Schweregrad der unter Fibrosierung genannten Veränderungen oft klinisch nicht relevant. Relevante aktinische Spätnebenwirkungen im KopfHals-Bereich sind vor allem Xerostomie, Dysphagie,
Effekte im Glottisbereich und die Radioosteonekrose. An erfahrenen Zentren sind heute tiefe Raten von < 5% an klinisch relevanten Grad-3- und -4Spätreaktionen gegenüber höheren Raten (bis ca. 50%) in der Vor-IMRT-Ära erreichbar (RTOG 9003 [8], SAKK 10/94 [9]) (Abbildung 3). Prognose Folgende Meilensteine in der Radioonkologie haben zu entscheidenden Verbesserungen der Tumorkontrollraten (2) und der Behandlungstoleranz geführt: 1) Technikgestützte Verbesserungen der Bestrah- lungsmethodik, was in einer relevanten Verbesserung der Dosiskonformität im Tumorvolumen bei gleichzeitig reduzierter Dosis im umgebenden Normalgewebe und in einem positiven Einfluss auf die Therapietoleranz (Intensitäts-modulierte Radiotherapien) resultiert. 2) Verbesserte Kenntnis der Dosis-Wirkungs-Zusammenhänge: Dies führte zu einer Dosissteigerung (von ca. 60 Gy auf ≥ 70 Gy) und einer Entwicklung neuer Fraktionierungen (Akzelerierung/ Hyperfraktionierung mit mehreren Fraktionen/ Tag), was die Behandlungsresultate zusätzlich verbesserte. 3) Kombinationsbehandlungen mit simultan applizierten Chemotherapeutika und – in neuester Zeit – Immuntherapien haben die Resultate weiter verbessert (um ca. 10–15% bei fortgeschrittenen KHT). 4) Einen (in Entwicklung befindlichen) weiteren Meilenstein erhoffen wir uns von der laufenden molekularbiologischen Forschung (Biomarker, genetische Profile). Insgesamt kann heute für lokoregionär limitierte Stadien (T1/2 N0-2a) nach optimal interdisziplinär abgesprochener Behandlungsstrategie mit Heilungsraten zwischen 75 und 95% gerechnet werden, für fortge- 16 SCHWEIZER ZEITSCHRIFT FÜR ONKOLOGIE 1/2017 Im Fokus: Schilddrüsen- und Kopf-Hals-Karzinome schrittene Stadien beträgt dieser Wert zirka 50 bis 70%. Der Einbezug des Tumorvolumens ermöglicht eine weitere prognostische Unterteilung insbeson- dere der ungünstigen UICC-T4-Stadien (10). HPV-po- sitive Oropharynxkarzinome bei Nichtraucherpatien- ten zeigen eine hohe Strahlenempfindlichkeit. Für diese Subgruppe, typischerweise jüngere und an- sonsten «fitte» Patienten ohne Nikotin-/Alkohol- abusus-assoziierte Komorbiditäten, sind deutlich bessere Tumorkontrollraten und Überlebensraten nachgewiesen. Die Untersuchung unseres eigenen Patientenguts zeigte diesbezüglich der Literatur entsprechende Re- sultate (Abbildung 3) (11, 12). Resultate laufender Studien zur De-Eskalierung der Bestrahlungsdosis bei HPV-positiven Oropharynx-Tumorpatienten wer- den mit Spannung erwartet. L Dr. med. Lorenza Beffa und Prof. Dr. med. Gabriela Studer (Korrespondenzadresse) E-Mail: gabriela.studer@usz.ch Institut für Radio-Onkologie Luzerner Kantonsspital (LUKS) 6000 Luzern 16 Interessenkonflikte: keine. Merkpunkte L KHT haben heutzutage eine deutlich bessere Pro- gnose als früher, dies dank multimodaler Therapiemöglichkeiten und Fortschritten der beteiligten Disziplinen. L Hauptursächlich für die KHT-Entstehung sind nach wie vor Nikotin- und Alkoholabusus. L Das Spätnebenwirkungsprofil nach KHT-Radiothe- rapie hat sich in der letzten Dekade eindrücklich dank technisch besser fokussierbarer Dosis auf den Tumor und somit Schonung der Normalorgane (IMRTTechniken) verbessert. L Mit dem Aufkommen HPV-16-assoziierter Oro- pharynxtumoren bei Nichtrauchern entstand eine wachsende Untergruppe von jüngeren und gesünderen Patienten mit deutlich besserer Prognose (jahrzehntelange Lebenserwartung), bei welcher therapiebedingte Spätnebenwirkungsprofile einen zentralen Stellenwert einnehmen. L Die Indikationsstellung für die individuell geeig- netste Therapiemodalitiät/-sequenz hat heutzutage im Rahmen einer spezifischen prätherapeutischen, interdisziplinären Tumorkonferenz zu erfolgen. Quellen: 1. Ang KK, Harris J, Wheeler R, Weber R, Rosenthal DI, et al.: Human papillomavirus and survival of patients with oropharyngeal cancer. N Engl J Med. 2010; 363(1): 24–35. doi: 10.1056/ NEJMoa0912217. Epub 2010 Jun 7. 2. Studer G, Glanzmann C, Bredell M: Kopf-Hals-Tumoren: Kurative Bestrahlung von Kopf-Hals-Tumoren. info@onkologie Nr. 5/2013. 3. Studer G, Glanzmann C, Rordorf T: Kurative Radiochemotherapie von Pharynx-Tumoren. info@onkologie Nr. 5/2013. 4. Janssen S, Glanzmann C, Huber G, Studer G: Risk-adapted partial larynx and/or carotid artery sparing modulated radiation therapy of glottic cancer. Radiat Oncol. 2014; 9: 136. 5. Sher DJ, Thotakura V, Balboni TA, Norris CM Jr, et al.: Treatment of oral cavity squamous cell carcinoma with adjuvant or definitive intensity-modulated radiation therapy. Int J Radiat Oncol Biol Phys. 2011; 81(4): e215–222. 6. Studer G, Brown M, Bredell M, Graetz KW, Huber G, et al.: Follow up after IMRT in oral cavity cancer: update. Radiat Oncol. 2012; 7: 84. 7. Studer G, Rordorf T, Glanzmann C: Impact of tumor volume and systemic therapy on outcome in patients undergoing IMRT for large volume head neck cancer. Radiat Oncol. 2011; 6: 120. 8. Fu KK, Pajak TF, Trotti A, et al.: A Radiation Therapy Oncology Group (RTOG) phase III randomized study to compare hyperfractionation and two variants of accelerated fractionation to standard fractionation radiotherapy for head and neck squamous cell carcinomas: first report of RTOG 9003. Int J Radiat Oncol Biol Phys. 2000; 48: 7–16. 9. Huguenin P, Beer KT, et al.: Concomitant cisplatin significantly improves locoregional control in advanced head and neck cancers treated with hyperfractionated radiotherapy. J Clin Oncol. 2004; 1; 22: 4665–4673. 10. Studer G, Glanzmann C: Volumetric stratification of cT4 stage head and neck cancer. Strahlenther Onkol. 2013; 189(10): 867–873. 11. Müller L, Diebold J, Collen TD, Greiner RH, Thum P: HPVDNA in tonsillar carcinoma: Viral Types, frequency and possible impact on radiosensitivity. Strahlenth Onkol. 2010; 186: 734. 12. Collen TD, Winterhalder R, Diebold J: HPV bei Hals-NasenOhren-Tumoren. Schweizer Zeitschrift für Onkologie 2011, 1: 18–23. SCHWEIZER ZEITSCHRIFT FÜR ONKOLOGIE 1/2017 17