Transkript
Im Fokus: Maligne Hauttumoren
Epitheliale Neoplasien der Haut
Epidemiologie, klinisches Spektrum, heutige Therapieoptionen
Die Erkrankungen an hellem Hautkrebs mit ihrem breiten Spektrum sind extrem häufig. In der Differenzialdiagnostik sind zahlreiche Stolpersteine zu erkennen. Therapeutisch stehen heute eine Vielzahl unterschiedlicher Behandlungen zur Verfügung, die von physikalischen Verfahren über die Chirurgie zu immunologisch basierten Ansätzen reichen.
REINHARD DUMMER
Reinhard Dummer
6
Tagtäglich haben wir alle mit Hautkrebs zu tun. Der sogenannte helle Hautkrebs (epitheliale Neoplasien) ist eindeutig abzugrenzen vom schwarzen Hautkrebs (Melanom). Während der schwarze Hautkrebs von den Pigment-(Melanin-)bildenden Zellen der Haut, den sogenannten Melanozyten, ausgeht, entstehen die Formen des hellen Hautkrebses aus den Keratinozyten (hornbildende Zellen) der Epidermis und der Adnexstrukturen. Sie umfassen ein weites Spektrum von Läsionen, die von gutartigen Läsionen wie den seborrhoischen Keratosen bis zum aggressiven Plattenepithelkarzinom reichen, das je nach Eindringtiefe metastasieren kann.
Epidemiologie
Der helle Hautkrebs ist der häufigste Hautkrebs überhaupt. Für die klar definierten Erkrankungen, wie das Basalzellkarzinom, wird heute eine Inzidenz von 100 bis 140 pro 100 000 Einwohner pro Jahr für die Schweiz angegeben. Das Lebenszeitrisiko für ein Basalzellkarzinom der Neugeborenen des Jahres 2000 in der Schweiz beträgt damit mindestens 1:10, für ein Plattenepithelkarzinom wahrscheinlich 1:30 bis 1:40 und für die Vorläuferläsionen, die aktinischen Keratosen, zirka 1:3 bis 1:5.
Ätiologie
In der Ätiologie der verschiedenen Formen des hellen Hautkrebses lassen sich genetische Faktoren klar von exogenen Faktoren abgrenzen. Zu den wichtigsten genetischen Faktoren gehört ein heller Hauttyp. Basalzellkarzinom und aktinische Keratosen sind sehr viel häufiger im Patientenkollektiv mit heller Haut (Hauttyp 1 und 2). Daneben existieren eine ganze Reihe von Syndromen, die mit einer
erhöhten Hautkrebsrate, häufig verbunden mit einer erhöhten Lichtempfindlichkeit, einhergehen, zum Beispiel das Xeroderma pigmentosum oder das Basalzellnävussyndrom. UV-Licht ist definitiv der wichtigste exogene Faktor. UV-B-spezifische Schäden der DNA lassen sich regelmässig in Plattenepithelkarzinomen der Haut, Basalzellkarzinomen der Haut und Karzinomen in situ (Morbus Bowen und aktinische Keratose) nachweisen. Zu den häufig mutierten Genen gehören das H-Ras-Molekül bei aktinischen Keratosen und das P53-Gen. Bei Basalzellkarzinomen finden sich fast immer Mutationen im sogenannten «sonic hedgehog pathway», der das Patch-Gen umfasst. Neben dem UV-Licht spielen weitere Karzinogene wie Rauchen, die Exposition von Arsen und gewissen Chemikalien, (z.B. Polyvinylchlorid) eine Rolle. Möglicherweise sind auch humane Papillomviren involviert, dies ist insbesondere bei hellem Hautkrebs im Genitalbereich anzunehmen. Im Folgenden werden die häufigsten Varianten des hellen Hautkrebses besprochen.
Basalzellkarzinome der Haut
Basalzellkarzinome sind eine heterogene Gruppe von Tumoren, die von der Haaranlage ausgehen. Wir unterscheiden klinisch verschiedene Typen, die sich histologisch weiter einteilen lassen.
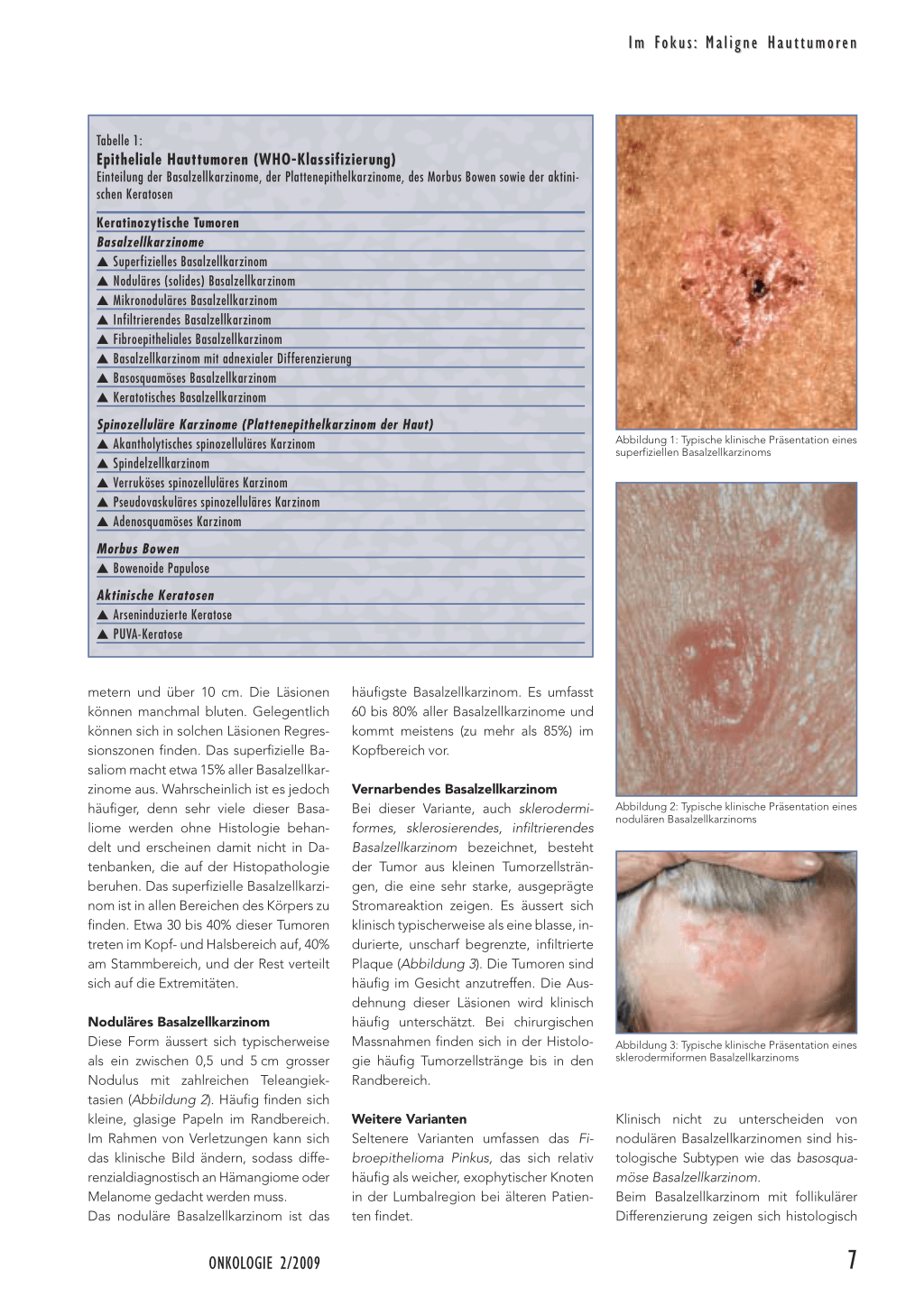
Superfizielles Basalzellkarzinom Diese Form des Basalioms (Synonym: Rumpfhautbasaliom) zeigt sich typischerweise als rötlicher, scharf begrenzter Herd, der meistens zusammen mit anderen superfiziellen Karzinomen auftritt (Abbildung 1). Die Grösse variiert zwischen wenigen Milli-
ONKOLOGIE 2/2009
Im Fokus: Maligne Hauttumoren
Tabelle 1:
Epitheliale Hauttumoren (WHO-Klassifizierung)
Einteilung der Basalzellkarzinome, der Plattenepithelkarzinome, des Morbus Bowen sowie der aktinischen Keratosen
Keratinozytische Tumoren Basalzellkarzinome ▲ Superfizielles Basalzellkarzinom ▲ Noduläres (solides) Basalzellkarzinom ▲ Mikronoduläres Basalzellkarzinom ▲ Infiltrierendes Basalzellkarzinom ▲ Fibroepitheliales Basalzellkarzinom ▲ Basalzellkarzinom mit adnexialer Differenzierung ▲ Basosquamöses Basalzellkarzinom ▲ Keratotisches Basalzellkarzinom
Spinozelluläre Karzinome (Plattenepithelkarzinom der Haut) ▲ Akantholytisches spinozelluläres Karzinom ▲ Spindelzellkarzinom ▲ Verruköses spinozelluläres Karzinom ▲ Pseudovaskuläres spinozelluläres Karzinom ▲ Adenosquamöses Karzinom
Morbus Bowen ▲ Bowenoide Papulose
Aktinische Keratosen ▲ Arseninduzierte Keratose ▲ PUVA-Keratose
Abbildung 1: Typische klinische Präsentation eines superfiziellen Basalzellkarzinoms
metern und über 10 cm. Die Läsionen können manchmal bluten. Gelegentlich können sich in solchen Läsionen Regressionszonen finden. Das superfizielle Basaliom macht etwa 15% aller Basalzellkarzinome aus. Wahrscheinlich ist es jedoch häufiger, denn sehr viele dieser Basaliome werden ohne Histologie behandelt und erscheinen damit nicht in Datenbanken, die auf der Histopathologie beruhen. Das superfizielle Basalzellkarzinom ist in allen Bereichen des Körpers zu finden. Etwa 30 bis 40% dieser Tumoren treten im Kopf- und Halsbereich auf, 40% am Stammbereich, und der Rest verteilt sich auf die Extremitäten.
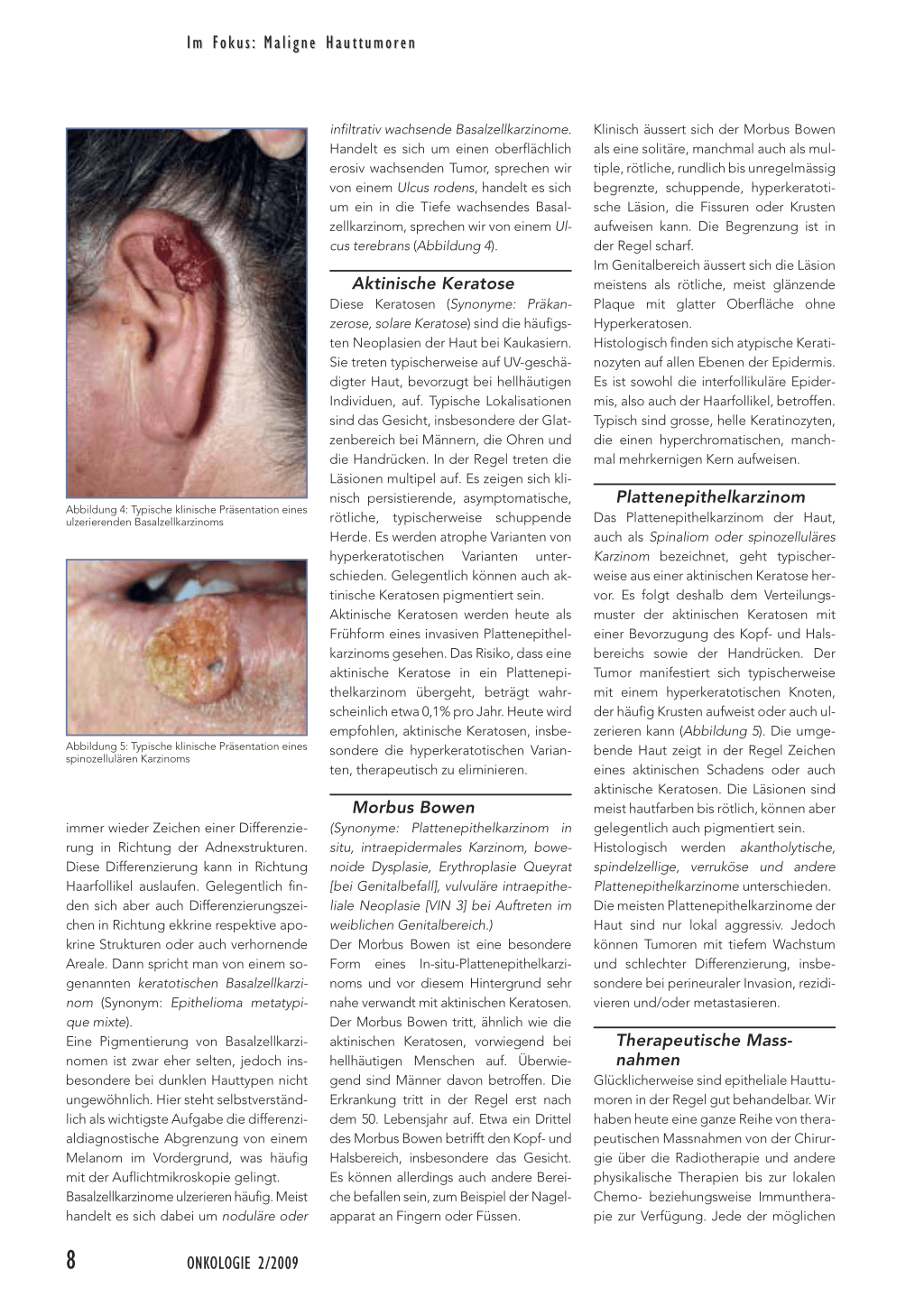
Noduläres Basalzellkarzinom Diese Form äussert sich typischerweise als ein zwischen 0,5 und 5 cm grosser Nodulus mit zahlreichen Teleangiektasien (Abbildung 2). Häufig finden sich kleine, glasige Papeln im Randbereich. Im Rahmen von Verletzungen kann sich das klinische Bild ändern, sodass differenzialdiagnostisch an Hämangiome oder Melanome gedacht werden muss. Das noduläre Basalzellkarzinom ist das
häufigste Basalzellkarzinom. Es umfasst 60 bis 80% aller Basalzellkarzinome und kommt meistens (zu mehr als 85%) im Kopfbereich vor.
Vernarbendes Basalzellkarzinom Bei dieser Variante, auch sklerodermiformes, sklerosierendes, infiltrierendes Basalzellkarzinom bezeichnet, besteht der Tumor aus kleinen Tumorzellsträngen, die eine sehr starke, ausgeprägte Stromareaktion zeigen. Es äussert sich klinisch typischerweise als eine blasse, indurierte, unscharf begrenzte, infiltrierte Plaque (Abbildung 3). Die Tumoren sind häufig im Gesicht anzutreffen. Die Ausdehnung dieser Läsionen wird klinisch häufig unterschätzt. Bei chirurgischen Massnahmen finden sich in der Histologie häufig Tumorzellstränge bis in den Randbereich.
Weitere Varianten Seltenere Varianten umfassen das Fibroepithelioma Pinkus, das sich relativ häufig als weicher, exophytischer Knoten in der Lumbalregion bei älteren Patienten findet.
Abbildung 2: Typische klinische Präsentation eines nodulären Basalzellkarzinoms
Abbildung 3: Typische klinische Präsentation eines sklerodermiformen Basalzellkarzinoms
Klinisch nicht zu unterscheiden von nodulären Basalzellkarzinomen sind histologische Subtypen wie das basosquamöse Basalzellkarzinom. Beim Basalzellkarzinom mit follikulärer Differenzierung zeigen sich histologisch
ONKOLOGIE 2/2009
7
Im Fokus: Maligne Hauttumoren
Abbildung 4: Typische klinische Präsentation eines ulzerierenden Basalzellkarzinoms
Abbildung 5: Typische klinische Präsentation eines spinozellulären Karzinoms
immer wieder Zeichen einer Differenzierung in Richtung der Adnexstrukturen. Diese Differenzierung kann in Richtung Haarfollikel auslaufen. Gelegentlich finden sich aber auch Differenzierungszeichen in Richtung ekkrine respektive apokrine Strukturen oder auch verhornende Areale. Dann spricht man von einem sogenannten keratotischen Basalzellkarzinom (Synonym: Epithelioma metatypique mixte). Eine Pigmentierung von Basalzellkarzinomen ist zwar eher selten, jedoch insbesondere bei dunklen Hauttypen nicht ungewöhnlich. Hier steht selbstverständlich als wichtigste Aufgabe die differenzialdiagnostische Abgrenzung von einem Melanom im Vordergrund, was häufig mit der Auflichtmikroskopie gelingt. Basalzellkarzinome ulzerieren häufig. Meist handelt es sich dabei um noduläre oder
infiltrativ wachsende Basalzellkarzinome. Handelt es sich um einen oberflächlich erosiv wachsenden Tumor, sprechen wir von einem Ulcus rodens, handelt es sich um ein in die Tiefe wachsendes Basalzellkarzinom, sprechen wir von einem Ulcus terebrans (Abbildung 4).
Aktinische Keratose
Diese Keratosen (Synonyme: Präkanzerose, solare Keratose) sind die häufigsten Neoplasien der Haut bei Kaukasiern. Sie treten typischerweise auf UV-geschädigter Haut, bevorzugt bei hellhäutigen Individuen, auf. Typische Lokalisationen sind das Gesicht, insbesondere der Glatzenbereich bei Männern, die Ohren und die Handrücken. In der Regel treten die Läsionen multipel auf. Es zeigen sich klinisch persistierende, asymptomatische, rötliche, typischerweise schuppende Herde. Es werden atrophe Varianten von hyperkeratotischen Varianten unterschieden. Gelegentlich können auch aktinische Keratosen pigmentiert sein. Aktinische Keratosen werden heute als Frühform eines invasiven Plattenepithelkarzinoms gesehen. Das Risiko, dass eine aktinische Keratose in ein Plattenepithelkarzinom übergeht, beträgt wahrscheinlich etwa 0,1% pro Jahr. Heute wird empfohlen, aktinische Keratosen, insbesondere die hyperkeratotischen Varianten, therapeutisch zu eliminieren.
Morbus Bowen
(Synonyme: Plattenepithelkarzinom in situ, intraepidermales Karzinom, bowenoide Dysplasie, Erythroplasie Queyrat [bei Genitalbefall], vulvuläre intraepitheliale Neoplasie [VIN 3] bei Auftreten im weiblichen Genitalbereich.) Der Morbus Bowen ist eine besondere Form eines In-situ-Plattenepithelkarzinoms und vor diesem Hintergrund sehr nahe verwandt mit aktinischen Keratosen. Der Morbus Bowen tritt, ähnlich wie die aktinischen Keratosen, vorwiegend bei hellhäutigen Menschen auf. Überwiegend sind Männer davon betroffen. Die Erkrankung tritt in der Regel erst nach dem 50. Lebensjahr auf. Etwa ein Drittel des Morbus Bowen betrifft den Kopf- und Halsbereich, insbesondere das Gesicht. Es können allerdings auch andere Bereiche befallen sein, zum Beispiel der Nagelapparat an Fingern oder Füssen.
Klinisch äussert sich der Morbus Bowen als eine solitäre, manchmal auch als multiple, rötliche, rundlich bis unregelmässig begrenzte, schuppende, hyperkeratotische Läsion, die Fissuren oder Krusten aufweisen kann. Die Begrenzung ist in der Regel scharf. Im Genitalbereich äussert sich die Läsion meistens als rötliche, meist glänzende Plaque mit glatter Oberfläche ohne Hyperkeratosen. Histologisch finden sich atypische Keratinozyten auf allen Ebenen der Epidermis. Es ist sowohl die interfollikuläre Epidermis, also auch der Haarfollikel, betroffen. Typisch sind grosse, helle Keratinozyten, die einen hyperchromatischen, manchmal mehrkernigen Kern aufweisen.
Plattenepithelkarzinom
Das Plattenepithelkarzinom der Haut, auch als Spinaliom oder spinozelluläres Karzinom bezeichnet, geht typischerweise aus einer aktinischen Keratose hervor. Es folgt deshalb dem Verteilungsmuster der aktinischen Keratosen mit einer Bevorzugung des Kopf- und Halsbereichs sowie der Handrücken. Der Tumor manifestiert sich typischerweise mit einem hyperkeratotischen Knoten, der häufig Krusten aufweist oder auch ulzerieren kann (Abbildung 5). Die umgebende Haut zeigt in der Regel Zeichen eines aktinischen Schadens oder auch aktinische Keratosen. Die Läsionen sind meist hautfarben bis rötlich, können aber gelegentlich auch pigmentiert sein. Histologisch werden akantholytische, spindelzellige, verruköse und andere Plattenepithelkarzinome unterschieden. Die meisten Plattenepithelkarzinome der Haut sind nur lokal aggressiv. Jedoch können Tumoren mit tiefem Wachstum und schlechter Differenzierung, insbesondere bei perineuraler Invasion, rezidivieren und/oder metastasieren.
Therapeutische Massnahmen
Glücklicherweise sind epitheliale Hauttumoren in der Regel gut behandelbar. Wir haben heute eine ganze Reihe von therapeutischen Massnahmen von der Chirurgie über die Radiotherapie und andere physikalische Therapien bis zur lokalen Chemo- beziehungsweise Immuntherapie zur Verfügung. Jede der möglichen
8 ONKOLOGIE 2/2009
Im Fokus: Maligne Hauttumoren
therapeutischen Optionen hat gewisse Vor- und Nachteile. Prinzipiell sollten flächige (= in die Breite) wachsende, epitheliale Tumoren anders behandelt werden als knotige und infiltrative Prozesse. Deshalb werden im Folgenden die therapeutischen Optionen für diese beiden Prozesse getrennt beschrieben.
Therapie von tief reichenden (knotigen) Prozessen
Viele Hauttumoren wie spinozelluläre Karzinome, Basalzellkarzinome und Adnextumoren wachsen primär als knotige Hautläsionen. Sie betreffen nicht nur die Epidermis, sondern auch tiefere Hautschichten und können teilweise bis ins subkutane Fettgewebe oder tiefer reichen. Bei klinisch klar abgegrenzten Läsionen ist eine operative Entfernung mit einem Sicherheitsabstand von mindestens 0,5 cm in Abhängigkeit von der anatomischen Lokalisation die primäre Therapieoption. Falls sich klinische Hinweise für ein infiltratives oder sklerodermiformes Wachstumsmuster finden (wie bei desmoplastischen Karzinomen oder beim sklerodermiformen Basalzellkarzinom), muss primär die mikroskopisch kontrollierte Chirurgie eingesetzt werden. Dabei wird das intraoperativ entfernte Präparat fadenmarkiert und dreidimensional von allen Seiten her aufgearbeitet, sodass identifizierbar wird, an welcher Stelle der Tumor möglicherweise nicht vollständig exzidiert ist. Dies ermöglicht eine lokalisierte Nachexzision und somit ein sehr gewebeschonendes operatives Vorgehen.
Radiotherapeutische Massnahmen bei knotigen Prozessen Gerade bei älteren Patienten (> 60 Jahre) in kritischen Lokalisationen (z.B. an der Ohrhelix, periorbital oder im Bereich der Nase) bietet sich die Therapie mit weichen Röntgenstrahlen als alternatives Verfahren an – insbesondere, wenn bei dem Patienten Kontraindikationen oder relative Kontraindikationen gegen eine Operation respektive Narkose bestehen. Vor jeder Radiotherapie muss eine histologische Sicherung der Diagnose erfolgen. Einige Tumoren, beispielsweise sklerodermiforme Basalzellkarzinome oder desmo-
Tabelle 2:
TNM-Klassifizierung von Hautkarzinomen
T – Primärtumor TX Primärtumor kann nicht bestimmt werden T0 Kein Hinweis für Primärtumor Tis Carcinoma in situ T1 Tumordurchmesser < 2 cm T2 Tumordurchmesser < als 2 cm aber nicht mehr als 5 cm Durchmesser T3 Tumordurchmesser > 5 cm T4 Tumor infiltriert tiefe extradermale Strukturen, z.B. Knorpel, Muskulatur oder Knochen
Bemerkung: Im Falle von multiplen gleichzeitig aufgetretenen Hauttumoren, wird der Tumor mit der höchsten T-Kategorie klassifiziert und die Zahl der davon getrennten Tumoren wird in Klammern hinzugefügt, z.B. T2(5).
N – Regionäre Lymphknotenmetastasen NX Regionäre Lymphknoten können nicht bestimmt werden N0 Keine regionäre Lymphknotenmetastase N1 Regionäre Lymphknotenmetastase
M – Fernmetastasen MX Fernmetastasen können nicht bestimmt werden M0 Keine Fernmetastasen M1 Fernmetastasen
Stadiengruppierung: Stadium 0 Stadium I Stadium II Stadium III
Stadium IV
Tis T1 T2, T3 T4 Jedes T Jedes T
N0 N0 N0 N0 N1 Jedes N
M0 M0 M0 M0 M0 M1
plastische Plattenepithelkarzinome oder Plattenepithelkarzinome mit perineuraler Infiltration, sollten in der Regel nicht radiotherapeutisch behandelt werden, weil mit hohen Rezidivraten zu rechnen ist. Die Radiotherapie weist aber einige Vorteile auf, beispielsweise ist es damit möglich, auch am Lidrand und in anderen kritischen Lokalisationen zu behandeln. Sie hat jedoch den Nachteil, dass in der Regel mehrere ambulante Sitzungen (ca. 10 bis 12) notwendig sind, was für den Patienten einen erheblichen Reiseaufwand bedeuten kann.
Therapie bei oberflächlichen (teilweise ausgedehnten) Neoplasien
Kryotherapie Die Kältetherapie ist ein weitverbreitetes Verfahren zur Behandlung von unkomplizierten Basalzellkarzinomen und aktinischen Keratosen. Insbesonders bei oberflächlichen Prozessen ist die Kryotherapie sehr einfach; bei tieferen Pro-
zessen sollte auf jeden Fall eine Temperatursonde eingesetzt werden, um eine entsprechende Gefriertemperatur auch in der Tiefe zu gewährleisten. Am häufigsten wird das sogenannte offene Sprayverfahren angewendet. Dabei wird flüssiger Stickstoff mit einer Temperatur von -196 °C direkt auf die Läsion aufgesprüht. Je nach Indikationsstellung und Tiefe des zu behandelnden Prozesses wird das bösartige Gewebe zwischen 8 und 20 Sekunden gefroren. Nach der Behandlung kommt es zu einer Kältenekrose, typischerweise mit einer blasigen entzündlichen Reaktion, die innerhalb von 7 bis 14 Tagen mit einer hypopigmentierten, flachen Narbe abheilen kann.
Radiotherapie Die Radiotherapie kann auch bei Flächenläsionen mit sehr geringer Röhrenspannung (z.B. Grenzstrahlen mit 12 KV oder Röntgenweichstrahlen mit 20 KV) eingesetzt werden. Im Rahmen
ONKOLOGIE 2/2009
9
Im Fokus: Maligne Hauttumoren
der Radiotherapie können sehr grosse Flächen behandelt werden. Diese ausgedehnten Behandlungen sind allerdings sowohl für den Patienten als auch das Personal sehr zeitintensiv. Eine sorgfältige Indikationsstellung ist notwendig.
Kürettage Die Kürettage ist ein häufig eingesetztes Verfahren, bei dem die Hautveränderungen mechanisch mit einem scharfen Löffel oder einer Ringkürette abgetragen werden. Häufig wird die Kürettage kombiniert mit einer Elektrodesikkation oder der Anwendung von verätzenden Substanzen, beispielsweise Eisendichlorid.
Lasertherapie Ablative Lasersysteme wie der CO2-Laser oder der Erbium-YAG-Laser sind durchaus bei Einzelläsionen indiziert. Auch grossflächige Behandlungen sind möglich. Unerwünschte Nebenwirkungen sind jedoch Schmerzen, lokale Entzündungen und Pigmentverschiebungen.
Fotodynamische Therapie Diese Therapieform basiert auf der selektiven Destruktion von Hauttumorzellen durch die Anwendung eines Fotosensibilisators, wie Methyl-Aminolävulinsäure, mit gleichzeitiger Anwendung von Licht in Anwesenheit von Sauerstoff. Tumorzellen
akkumulieren Fotosensibilisatoren aufgrund ihres erhöhten Metabolismus. Bei der Bestrahlung mit hochenergetischem Licht im sichtbaren Bereich (z.B. Rotlicht) werden reaktive Sauerstoffspezies aktiviert, die zur Zerstörung von Kohlenstoffbindungen führen und den Untergang und die Apoptose von Tumorzellen einleiten. Die fotodynamische Therapie ist ein zeitintensives Verfahren, für das zwischen Auftragen des Fotosensibilisators und der Bestrahlung mit sichtbarem Licht in der Regel mindestens drei Stunden liegen. Nachteile sind Schmerzen bei der Bestrahlung und das Risiko einer Fotosensitivität. Als günstig hervorzuheben ist das kosmetisch sehr ansprechende Ergebnis.
5-Fluorouracil Der Einsatz von 5-Fluorouracil in einer Creme- oder Salbengrundlage ist über Jahrzehnte in der Dermatologie bekannt. Typischerweise wird zweimal täglich ein entsprechendes Präparat über einen Zeitraum von sechs bis acht Wochen aufgetragen. Infolge der wiederholten topischen Anwendung kommt es zu entzündlichen, teilweise brennenden oder schmerzenden Hautveränderungen, die sicherlich zum Abheilen von oberflächlichen Hautmalignomen beitragen.
Imiquimod
Imiquimod ist ein spezifischer «toll-like-
receptor-7/8-agonist» und gehört zu ei-
ner neuen Klasse der «immunresponse
modifiers». Imiquimod führt zur lokalen
Freisetzung von Interferon-alpha nach
Rekrutierung von sogenannten plasma-
zytoiden dendritischen Zellen. Imiqui-
mod kann sowohl beim oberflächlichen
Basalzellkarzinom als auch bei aktini-
schen Keratosen erfolgreich eingesetzt
werden. Bei aktinischen Keratosen wird
die Creme in der Regel dreimal pro Wo-
che über einen Zeitraum von zwölf Wo-
chen eingesetzt. Beim oberflächlichen
Basalzellkarzinom wird typischerweise
fünfmal pro Woche über einen Zeitraum
von sechs Wochen behandelt. Äusserst
vorteilhaft ist die Schmerzlosigkeit der
Behandlung und das ausgezeichnete
kosmetische Ergebnis. Problematisch
sind die mit der Behandlung verbunde-
nen entzündlichen Gewebereaktionen
und die Therapiedauer.
▲
Prof. Dr. med. Reinhard Dummer Dermatologische Klinik UniversitätsSpital Zürich Gloriastrasse 31 8091 Zürich E-Mail: reinhard.dummer@usz.ch
Literatur beim Verfasser.
10 ONKOLOGIE 2/2009