Transkript
SCHWERPUNKT
Lust oder Frust? Sexualität in der Perimenopause
Häufigkeit von Problemen, diagnostisch-therapeutischer Zugang
Das Erleben der Menopause der einzelnen Frau ist durch ein komplexes Wechselspiel verschiedener Faktoren gekennzeichnet. Dies gilt ebenfalls für die Sexualität, welche in dieser Lebensphase problematischer ist, sich aber gleichzeitig durch weniger Leidensdruck auszeichnet als in jüngeren Jahren. Im Folgenden werden Art und Häufigkeit sexueller Probleme sowie der diagnostisch-therapeutische Zugang beschrieben.
JUDITH ALDER, JOHANNES BITZER
Das individuelle Erleben der Menopause wird bedingt durch ein komplexes Wechselspiel von biologischen, psycho-sexuellen und sozial-interaktionellen Faktoren, die sich zu diesem Zeitpunkt und in Abhängigkeit der Vorgeschichte der Frau identifizieren lassen. Ein Verständnis für das Erleben und die Möglichkeiten des Umgangs mit somatischen Symptomen wie Hitzewallungen, sexuellen und psychischen Veränderungen ist daher nur aus dieser ganzheitlichen Perspektive möglich. Die Mehrzahl der Frauen erlebt eine Phase von vorübergehenden Symptomen, und nur für einige besteht aufgrund von vorbestehenden Risikofaktoren eine erhöhte Vulnerabilität für die Entwicklung einer psychischen Störung (z.B. einer Major Depression). Im Vergleich zu den anderen Symptombereichen handelt es sich bei der Sexualität um eine Dimension, die sich ab Beginn bis zum Ende des aktiven Sexuallebens beim Individuum, aber auch in der Partnerschaft stetig verändert. Von Alterungsprozessen, die sich auf die sexuelle Funktionsfähigkeit auswirken, sind Männer ebenso betroffen; solche Prozesse können auf die partnerschaftliche Sexualität in dieser Lebensphase einwirken. Somit berücksichtigen die Anamnese und ein allfälliger therapeutischer Zugang die Partner- wie auch Beziehungsebene (Entwicklungsphase der Partnerschaft).
Prävalenz sexueller Probleme in der Perimenopause
Störungen und Probleme in der Sexualität sind bei Frauen in allen Lebensphasen verbreitet. Nach ICD10 liegt eine sexuelle Störung dann vor, wenn die von der Person gewünschte sexuelle Beziehung verhindert wird. Tabelle 1 stellt die Einteilung und Definitionen der sexuellen Störungen bei Frauen dar; neben der Beschreibung nach ICD-10 wird auch der aktuelle Expertenkonsens über eine Neudefinition berücksichtigt (1). Die Angaben zur Häufigkeit sexueller Schwierigkeiten variieren zwischen den verschiedenen Studien
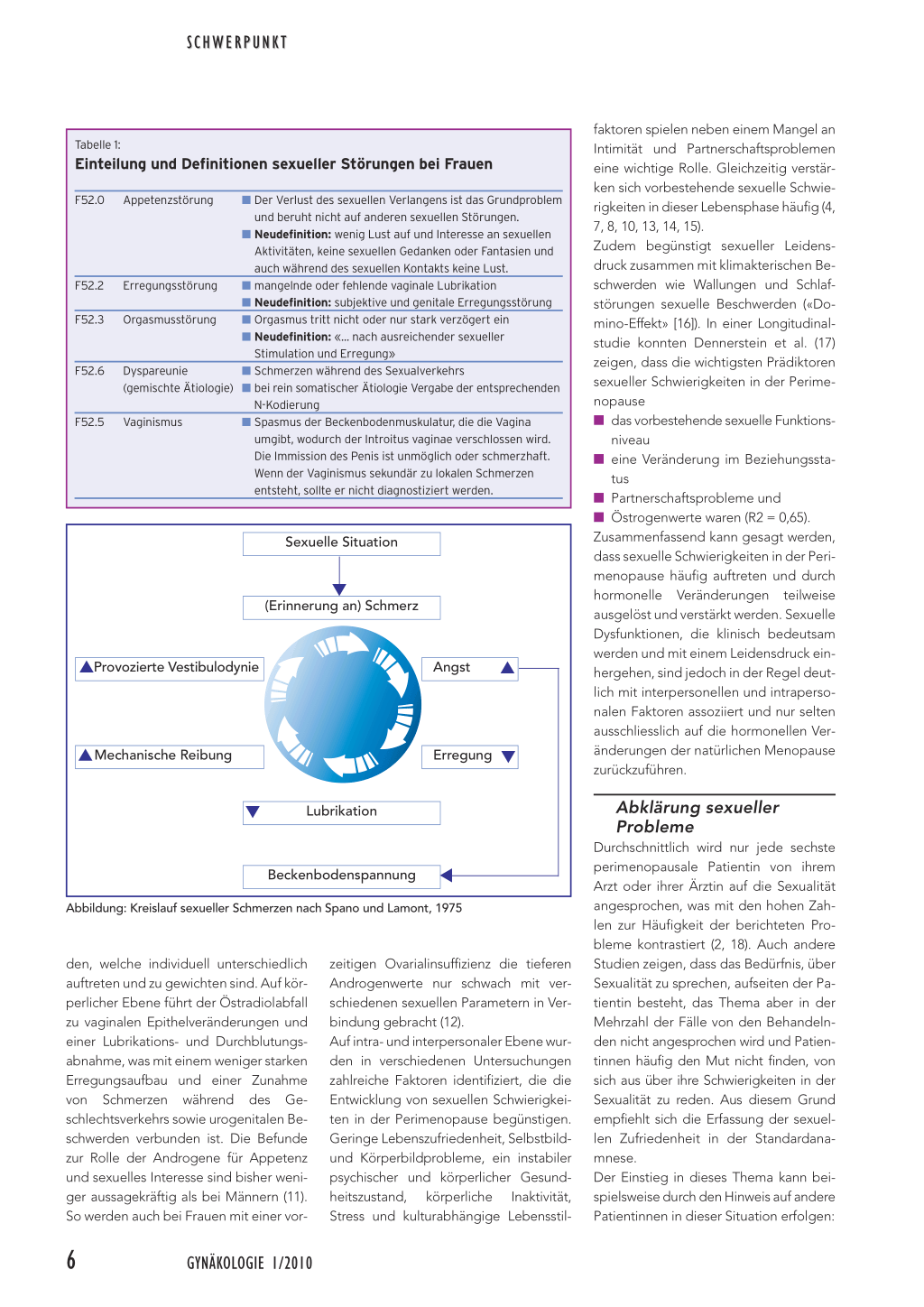
beträchtlich in Abhängigkeit von untersuchter Stichprobe und -grösse, Definition von sexuellen Störungen, Studiendesign und Messinstrumenten, Menopausenstatus und Kultur. In einem Survey mit über 30 000 Frauen zwischen 20 und 80 Jahren fanden Shifren et al. (2) eine altersadjustierte Prävalenz von 43,1% für das Vorliegen irgendeines sexuellen Problems. Allerdings bestand nur bei 12% der Gesamtstichprobe eine Koinzidenz von sexuellen Schwierigkeiten und persönlichem Leidensdruck. In der Perimenopause berichtet ungefähr die Hälfte der Frauen über eine Reduktion des sexuellen Interesses (3). Für die einzelnen Störungsbereiche liegt die Prävalenz für Appetenzstörungen bei 30 bis 42%, für Erregungsstörungen bei 20 bis 45%, für Orgasmusstörungen bei 26 bis 30% und für Dyspareunie bei 20 bis 45% (3–8). Die Häufigkeit der sexuellen Probleme nimmt also zu: In der Perimenopause werden insbesondere eine Reduktion der Appetenz und Erregungsfähigkeit, der sexuellen Responsivität und eine Zunahme der Dyspareunie beobachtet, was auch Longitudinalstudien, die die Sexualität vor der Menopause, das heisst von der Prä- bis zur Postmenopause, erfassen, zeigen konnten (9, 10). Interessanterweise nimmt mit dieser Zunahme sexueller Probleme der damit assoziierte Leidensdruck im Vergleich zu Frauen in jüngeren Jahren ab, obwohl dem Sexualleben nach wie vor eine wichtige Bedeutung zugeschrieben wird (8). Zwischen den einzelnen Störungsbereichen besteht eine erhöhte Komorbidität. So geht eine Dyspareunie häufig mit einem Appetenzverlust einher, der unter anderem auf die Erwartungsangst des Auftretens von Schmerzen zurückzuführen ist (Abbildung).
Ätiologie sexueller Probleme in der Perimenopause
Die Ätiologie sexueller Probleme in der Perimenopause ist multifaktoriell mit körperlichen, psychischen und sozial-interaktionellen Faktoren verbun-
GYNÄKOLOGIE 1/2010
5
SCHWERPUNKT
Tabelle 1:
Einteilung und Definitionen sexueller Störungen bei Frauen
F52.0
F52.2 F52.3 F52.6 F52.5
Appetenzstörung ■ Der Verlust des sexuellen Verlangens ist das Grundproblem
und beruht nicht auf anderen sexuellen Störungen.
■ Neudefinition: wenig Lust auf und Interesse an sexuellen
Aktivitäten, keine sexuellen Gedanken oder Fantasien und
auch während des sexuellen Kontakts keine Lust.
Erregungsstörung ■ mangelnde oder fehlende vaginale Lubrikation
■ Neudefinition: subjektive und genitale Erregungsstörung
Orgasmusstörung ■ Orgasmus tritt nicht oder nur stark verzögert ein
■ Neudefinition: «... nach ausreichender sexueller
Stimulation und Erregung»
Dyspareunie
■ Schmerzen während des Sexualverkehrs
(gemischte Ätiologie) ■ bei rein somatischer Ätiologie Vergabe der entsprechenden
N-Kodierung
Vaginismus
■ Spasmus der Beckenbodenmuskulatur, die die Vagina
umgibt, wodurch der Introitus vaginae verschlossen wird.
Die Immission des Penis ist unmöglich oder schmerzhaft.
Wenn der Vaginismus sekundär zu lokalen Schmerzen
entsteht, sollte er nicht diagnostiziert werden.
Sexuelle Situation
(Erinnerung an) Schmerz
▲Provozierte Vestibulodynie
Angst ▲
▲Mechanische Reibung
Erregung
faktoren spielen neben einem Mangel an Intimität und Partnerschaftsproblemen eine wichtige Rolle. Gleichzeitig verstärken sich vorbestehende sexuelle Schwierigkeiten in dieser Lebensphase häufig (4, 7, 8, 10, 13, 14, 15). Zudem begünstigt sexueller Leidensdruck zusammen mit klimakterischen Beschwerden wie Wallungen und Schlafstörungen sexuelle Beschwerden («Domino-Effekt» [16]). In einer Longitudinalstudie konnten Dennerstein et al. (17) zeigen, dass die wichtigsten Prädiktoren sexueller Schwierigkeiten in der Perimenopause ■ das vorbestehende sexuelle Funktions-
niveau ■ eine Veränderung im Beziehungssta-
tus ■ Partnerschaftsprobleme und ■ Östrogenwerte waren (R2 = 0,65). Zusammenfassend kann gesagt werden, dass sexuelle Schwierigkeiten in der Perimenopause häufig auftreten und durch hormonelle Veränderungen teilweise ausgelöst und verstärkt werden. Sexuelle Dysfunktionen, die klinisch bedeutsam werden und mit einem Leidensdruck einhergehen, sind jedoch in der Regel deutlich mit interpersonellen und intrapersonalen Faktoren assoziiert und nur selten ausschliesslich auf die hormonellen Veränderungen der natürlichen Menopause zurückzuführen.
▲ ▲
▲
Lubrikation
▲
Beckenbodenspannung Abbildung: Kreislauf sexueller Schmerzen nach Spano und Lamont, 1975
den, welche individuell unterschiedlich auftreten und zu gewichten sind. Auf körperlicher Ebene führt der Östradiolabfall zu vaginalen Epithelveränderungen und einer Lubrikations- und Durchblutungsabnahme, was mit einem weniger starken Erregungsaufbau und einer Zunahme von Schmerzen während des Geschlechtsverkehrs sowie urogenitalen Beschwerden verbunden ist. Die Befunde zur Rolle der Androgene für Appetenz und sexuelles Interesse sind bisher weniger aussagekräftig als bei Männern (11). So werden auch bei Frauen mit einer vor-
zeitigen Ovarialinsuffizienz die tieferen Androgenwerte nur schwach mit verschiedenen sexuellen Parametern in Verbindung gebracht (12). Auf intra- und interpersonaler Ebene wurden in verschiedenen Untersuchungen zahlreiche Faktoren identifiziert, die die Entwicklung von sexuellen Schwierigkeiten in der Perimenopause begünstigen. Geringe Lebenszufriedenheit, Selbstbildund Körperbildprobleme, ein instabiler psychischer und körperlicher Gesundheitszustand, körperliche Inaktivität, Stress und kulturabhängige Lebensstil-
Abklärung sexueller Probleme
Durchschnittlich wird nur jede sechste perimenopausale Patientin von ihrem Arzt oder ihrer Ärztin auf die Sexualität angesprochen, was mit den hohen Zahlen zur Häufigkeit der berichteten Probleme kontrastiert (2, 18). Auch andere Studien zeigen, dass das Bedürfnis, über Sexualität zu sprechen, aufseiten der Patientin besteht, das Thema aber in der Mehrzahl der Fälle von den Behandelnden nicht angesprochen wird und Patientinnen häufig den Mut nicht finden, von sich aus über ihre Schwierigkeiten in der Sexualität zu reden. Aus diesem Grund empfiehlt sich die Erfassung der sexuellen Zufriedenheit in der Standardanamnese. Der Einstieg in dieses Thema kann beispielsweise durch den Hinweis auf andere Patientinnen in dieser Situation erfolgen:
6 GYNÄKOLOGIE 1/2010
SCHWERPUNKT
«Einige meiner Patientinnen erleben in dieser Lebensphase Schwierigkeiten in der Sexualität, und ich würde Ihnen gerne noch einige Fragen dazu stellen.» Darauf folgt eine offene Frage zur Zufriedenheit mit der Sexualität: «Wie zufrieden sind Sie aktuell mit Ihrer Sexualität/Ihrem Sexualleben? Treten manchmal Schwierigkeiten auf? Können Sie mir die Schwierigkeiten beschreiben?» Insgesamt soll die Anamnese ein Gesamtbild über die aktuellen, die Sexualität hemmenden Faktoren auf körperlicher und psychosozialer Ebene, und darüber hinaus einen Eindruck über vorhandene (eingesetzte oder aktuell vernachlässigte) förderliche Ressourcen geben. Fragen zur Partnerschaft, zum psychischen Befinden, zu Stress und sexuellen Problemen mit Einfluss auf andere Bereiche in der Sexualität (z.B. Appetenzverlust sekundär zu Orgasmusschwierigkeiten) gehören gleichermassen zur Sexualanamnese wie Fragen zur Einschätzung der Rolle von Hormonveränderungen, allfälliger Medikation inklusive Psychopharmaka (insbesondere SSRI) und Konsum von psychoaktiven Substanzen. Chronische Erkrankungen, die mit steigendem Alter häufiger auftreten (Diabetes mellitus Typ II, Herz-Kreislauf-Erkrankungen etc.) können direkt oder behandlungsbedingt die sexuelle Funktionsfähigkeit beeinflussen und sollten daher erfasst werden. Insbesondere bei Erregungsstörungen und sexuellen Schmerzen erfolgt eine gynäkologische Untersuchung zur Einschätzung der lokalen Atrophie des Scheidengewebes und allenfalls des Behandlungsbedarfs.
Therapie sexueller Schwierigkeiten
Die Behandlung zielt auf die Faktoren auf der körperlichen und psychosozialen Ebene ab, die im Rahmen der Anamnese als diejenigen Faktoren identifiziert wurden, die die sexuellen Schwierigkeiten aufrechterhalten. Die therapeutischen Möglichkeiten werden im Rahmen eines Round Tables mit der Patientin – oder idealerweise in einem Paargespräch – erörtert. Daraufhin wird ein individueller
Tabelle 2: Behandlungsmöglichkeiten auf verschiedenen Ebenen
Körperliche Ebene Psychische Ebene Sozial-interaktionelle Ebene
Befeuchtungscremes und Gleitmittel topische Östrogene Hormonersatztherapie vasoaktive Substanzen Dopaminagonisten Physiotherapie (Beckenboden) Wechsel von Medikamenten mit Einfluss auf Sexualität (z.B. antidepressive Medikation) Sexualberatung im Einzelsetting kognitiv-behaviorale Therapie mit Fokus auf klimakterische Beschwerden oder/und zur Behandlung der Primärstörung Veränderung von Lebensstilfaktoren, Motivational Interviewing Entspannungstraining, Stressbewältigungstraining Paartherapie Sexualberatung im Paarsetting systemische Sexualtherapie Behandlung sexueller Störungen des Partners
Behandlungsplan mit ihr erarbeitet, der
in der Regel auf mehrere Bereiche ab-
zielt. Die Möglichkeiten und Grenzen,
Erwartungen an Nutzen, Risiken und Kos-
ten der einzelnen Behandlungsmöglich-
keiten werden mit der Patientin sorgfäl-
tig abgewogen. Tabelle 2 gibt einen
Überblick über die wichtigsten Interven-
tionsmöglichkeiten auf körperlicher, psy-
chischer und Paarebene (19, 20).
■
PD Dr. Judith Alder Leitende Psychologin Gyn. Sozialmedizin und Psychosomatik Universitäts-Frauenklinik Basel Spitalstrasse 21 4031 Basel E-Mail: jalder@uhbs.ch
Prof. Dr. med. Johannes Bitzer Chefarzt a.i. Abteilungsleiter Gyn. Sozialmedizin und Psychosomatik Universitäts-Frauenklinik Basel 4031 Basel E-Mail: jbitzer@uhbs.ch
Quellen:
1. Basson, R., Leiblum, S., et al.: Revised definitions of women’s sexual dysfunction. J Sex Med. 2004; 1(1): 40–48.
2. Shifren, J. L., Johannes, et al.: Help-seeking behavior of women with self-reported distressing sexual problems. J Womens Health (Larchmt) 2009; 18(4): 461–468.
3. Nappi, R. E., Nijland, E. A.: Women’s perception of sexuality around the menopause: outcomes of a European telephone survey. Eur J Obstet Gynecol Reprod Biol. 2008; 137(1), 10–16.
4. Avis, N. E., Zhao, X., et al.: Correlates of sexual function among multi-ethnic middle-aged women: results from the Study of Women’s Health Across the Nation (SWAN). Menopause 2005; 12(4), 385–398.
5. Dennerstein, L., Koochaki, P. et al.: Hypoactive sexual desire disorder in menopausal women: a survey of Western European women. J Sex Med. 2006; 3(2), 212–222.
6. Hayes, R., Dennerstein, L.: The impact of aging on sexual function and sexual dysfunction in women: a review of population-based studies. J Sex Med. 2005; 2(3), 317–330.
7. Nappi, R. E., Verde, J. B. et al.: Self-reported sexual symptoms in women attending menopause clinics. Gynecol Obstet Invest. 2002; 53(3), 181–187.
8. Nicolosi, A., Laumann, E. O. et al.: Sexual behavior and sexual dysfunctions after age 40: the global study of sexual attitudes and behaviors. Urology 2004; 64(5), 991–997.
9. Dennerstein, L.: Sexuality, midlife, and menopause. Menopause 2008; 15(2), 221–222.
10. Dennerstein, L., Randolph, J. et al.: Hormones, mood, sexuality, and the menopausal transition. Fertil Steril. 2002; 77 Suppl 4: 42–48.
11. Meston, C. M., Frohlich, P. F.: The neurobiology of sexual function. Arch Gen Psychiatry 2000; 57(11): 1012–1030.
12. van der Stege, J., Groen, H. et al.: Decreased androgen concentrations and diminished general and sexual well-being in women with premature ovarian failure. Menopause 2008; 15(1), 23–31.
13. Dennerstein, L., Lehert, P.: Modeling mid-aged women’s sexual functioning: a prospective, population-based study. J Sex Marital Ther. 2004; 30(3): 173–183.
14. Gallicchio, L., Schilling, C. et al.: Correlates of sexual functioning among mid-life women. Climacteric 2007; 10(2), 132–142.
15. Leiblum, S. R., Koochaki, P. E. et al.: Hypoactive sexual desire disorder in postmenopausal women: US results from the Women’s International Study of Health and Sexuality (WISHeS). Menopause 2006; 13(1), 46–56.
16. Nappi, R. E., Lachowsky, M.: Menopause and sexuality: prevalence of symptoms and impact on quality of life. Maturitas 2009; 63(2), 138–141.
17. Dennerstein, L., Dudley, E. C. et al.: A prospective population-based study of menopausal symptoms. Obstet Gynecol. 2000; 96(3), 351–358.
18. Nicolosi, A., Buvat, J. et al.: Sexual behaviour, sexual dysfunctions and related help seeking patterns in middle-aged and elderly Europeans: the global study of sexual attitudes and behaviors. World Journal of Urology 2006; 24(4), 423–428.
19. Goldstein, I.: Current management strategies of the postmenopausal patient with sexual health problems. J Sex Med. 2007; 4 Suppl 3: 235–253.
20. Jenkins, M. R., Sikon, A. L.: Update on nonhormonal approaches to menopausal management. Cleve Clin J Med. 2008; 75 Suppl 4, S17–24.
8 GYNÄKOLOGIE 1/2010