Transkript
SCHWERPUNKT
Hormontherapie heute in der Postmenopause
Reflexion über die Anwendung und Alternativen
Charakteristische Erscheinungen der Menopause sowie die eigentlichen menopausalen Symptome und deren Behandlungsmöglichkeit stehen im Fokus heutiger Diskussionen zur Anwendung. Im Folgenden werden die Folgen der Menopause, Therapiemöglichkeiten, die Richtwerte zur Dosierung und Applikation einer Hormontherapie sowie die Risiken der Therapie kritisch beleuchtet.
PETRA STUTE, MICHAEL VON WOLFF
Die Menopause ist definiert als das permanente Ausbleiben der Menstruation als Folge eines Verlustes der Hormonbildung durch die Eierstöcke. Sie tritt spontan als natürliche Menopause oder iatrogen als induzierte Menopause ein. In den westlichen Ländern liegt das mittlere natürliche Menopausenalter bei 51 Jahren. Im Folgenden werden die Folgen der Menopause, Therapiemöglichkeiten und deren Risiken diskutiert.
Begleiterscheinungen der Menopause
Die erloschene Ovarialfunktion mit konsekutivem Hormonmangel kann unbehandelt langfristige Konsequenzen mit Krankheitswert nach sich ziehen. Zu den wichtigsten akuten und chronischen Begleiterscheinungen der Peri- und Postmenopause zählen vasomotorische Symptome (VMS) (v.a. Wallungen, Schweissausbrüche), Blutungsstörungen, Schlafstörungen, reduzierte Fertilität, urogenitale Beschwerden (v.a. Scheidentrockenheit, Inkontinenz und rezidivierende Harnwegsinfekte), zentralnervöse Symptome (v.a. depressive Verstimmung und Gedächtnisstörungen), sexuelle Funktionsstörungen, Beeinträchtigung des Knochen- und Gelenkapparates (Osteoporose und Gelenkschmerzen), kardiovaskuläre Erkrankungen, Gewichtszunahme sowie Haut- und Haarveränderungen.
Grundlagen der Hormontherapie (HT)
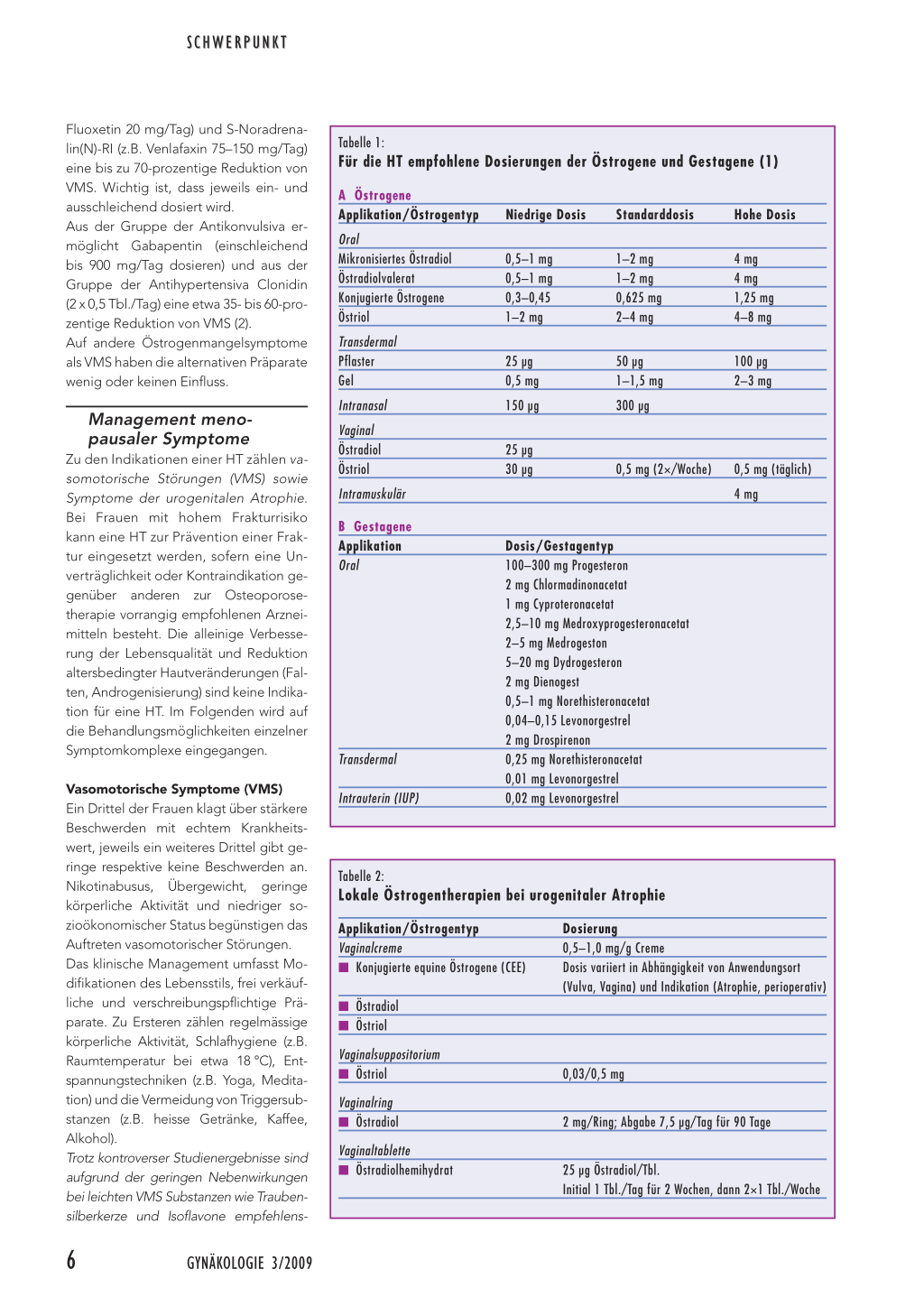
Für die peri- und postmenopausale HT stehen Östrogene und Gestagene in verschiedenen Dosen, Kombinationsschemata und Applikationsmodi zur Verfügung (Tabelle 1).
Anwendungsmodus Bei hysterektomierten Frauen ist die alleinige Östrogentherapie (ET) ausreichend. Frauen mit intaktem Uterus benötigen zusätzlich ein Gestagen. Es werden die kontinuierlich-sequenzielle (CS-EPT) und kontinuierlich-kombinierte Östrogen-Gestagen-Therapie
(CC-EPT) unterschieden. Bei der CS-EPT erfolgt die Östrogenapplikation kontinuierlich; über 10 bis 14 Tage pro Zyklus wird sie von einer zusätzlichen Gestagengabe überlagert. Es wird ein regelmässiger Zyklus simuliert. Bei der CC-EPT antagonisiert das Gestagen den proliferativen Effekt des Östrogens auf das Endometrium. Es resultiert eine Amenorrhö.
Kontraindikationen Absolute Kontraindikationen für die HT sind ungeklärte vaginale Blutungen, Mammakarzinom, Endometriumkarzinom, bestehende thromboembolische Erkrankungen und Schwangerschaft. Relative Kontraindikationen stellen eine akute Lebererkrankung, chronische schwere Leberdysfunktion, Cholestase, Gallensteine, Pankreatitis, Hyperlipoproteinämie Typ 4 und 5, gastrointestinale Störungen, Hypertonie und Thromboembolien unter Östrogenen, Thrombophilie, Uterus myomatosus, Endometriose, Migräne und Epilepsie dar.
Alternative Therapieansätze Zu den medikamentösen Alternativen einer HT zählen Phytotherapeutika, Antidepressiva, Antikonvulsiva und Antihypertensiva. Aufgrund mangelnder Studien respektive nicht nachgewiesenen Effekts wird an dieser Stelle nicht auf den Einsatz von beispielsweise traditioneller chinesischer Medizin, Homöopathie und speziellen Naturheilverfahren eingegangen, auch wenn diese im Einzelfall erfolgreich sein mögen. Unter den zahlreichen pflanzlichen Wirkstoffen mit östrogener oder östrogenähnlicher Wirkung sind Isoflavone aus der Sojabohne und dem Rotklee sowie die Traubensilberkerze (Cimicifuga racemosa) am besten untersucht. Die tägliche Supplementation von 50 bis 150 mg Isoflavonen oder 40 bis 140 mg Traubensilberkerze erzielt bei einem Teil der Betroffenen eine Reduktion von VMS. Aus der Gruppe der Antidepressiva erzielen Serotonin-Reuptake-Hemmer (SSRI) (z.B. Paroxetin und
GYNÄKOLOGIE 3/2009
5
SCHWERPUNKT
Fluoxetin 20 mg/Tag) und S-Noradrenalin(N)-RI (z.B. Venlafaxin 75–150 mg/Tag) eine bis zu 70-prozentige Reduktion von VMS. Wichtig ist, dass jeweils ein- und ausschleichend dosiert wird. Aus der Gruppe der Antikonvulsiva ermöglicht Gabapentin (einschleichend bis 900 mg/Tag dosieren) und aus der Gruppe der Antihypertensiva Clonidin (2 x 0,5 Tbl./Tag) eine etwa 35- bis 60-prozentige Reduktion von VMS (2). Auf andere Östrogenmangelsymptome als VMS haben die alternativen Präparate wenig oder keinen Einfluss.
Management menopausaler Symptome
Zu den Indikationen einer HT zählen vasomotorische Störungen (VMS) sowie Symptome der urogenitalen Atrophie. Bei Frauen mit hohem Frakturrisiko kann eine HT zur Prävention einer Fraktur eingesetzt werden, sofern eine Unverträglichkeit oder Kontraindikation gegenüber anderen zur Osteoporosetherapie vorrangig empfohlenen Arzneimitteln besteht. Die alleinige Verbesserung der Lebensqualität und Reduktion altersbedingter Hautveränderungen (Falten, Androgenisierung) sind keine Indikation für eine HT. Im Folgenden wird auf die Behandlungsmöglichkeiten einzelner Symptomkomplexe eingegangen.
Vasomotorische Symptome (VMS) Ein Drittel der Frauen klagt über stärkere Beschwerden mit echtem Krankheitswert, jeweils ein weiteres Drittel gibt geringe respektive keine Beschwerden an. Nikotinabusus, Übergewicht, geringe körperliche Aktivität und niedriger sozioökonomischer Status begünstigen das Auftreten vasomotorischer Störungen. Das klinische Management umfasst Modifikationen des Lebensstils, frei verkäufliche und verschreibungspflichtige Präparate. Zu Ersteren zählen regelmässige körperliche Aktivität, Schlafhygiene (z.B. Raumtemperatur bei etwa 18 °C), Entspannungstechniken (z.B. Yoga, Meditation) und die Vermeidung von Triggersubstanzen (z.B. heisse Getränke, Kaffee, Alkohol). Trotz kontroverser Studienergebnisse sind aufgrund der geringen Nebenwirkungen bei leichten VMS Substanzen wie Traubensilberkerze und Isoflavone empfehlens-
Tabelle 1:
Für die HT empfohlene Dosierungen der Östrogene und Gestagene (1)
A Östrogene Applikation/Östrogentyp
Oral Mikronisiertes Östradiol Östradiolvalerat Konjugierte Östrogene Östriol
Transdermal Pflaster Gel
Intranasal
Vaginal Östradiol Östriol
Intramuskulär
Niedrige Dosis
0,5–1 mg 0,5–1 mg 0,3–0,45 1–2 mg
25 µg 0,5 mg 150 µg
25 µg 30 µg
Standarddosis
1–2 mg 1–2 mg 0,625 mg 2–4 mg
50 µg 1–1,5 mg 300 µg
Hohe Dosis
4 mg 4 mg 1,25 mg 4–8 mg
100 µg 2–3 mg
0,5 mg (2×/Woche)
0,5 mg (täglich) 4 mg
B Gestagene Applikation Oral
Transdermal Intrauterin (IUP)
Dosis/Gestagentyp 100–300 mg Progesteron 2 mg Chlormadinonacetat 1 mg Cyproteronacetat 2,5–10 mg Medroxyprogesteronacetat 2–5 mg Medrogeston 5–20 mg Dydrogesteron 2 mg Dienogest 0,5–1 mg Norethisteronacetat 0,04–0,15 Levonorgestrel 2 mg Drospirenon 0,25 mg Norethisteronacetat 0,01 mg Levonorgestrel 0,02 mg Levonorgestrel
Tabelle 2:
Lokale Östrogentherapien bei urogenitaler Atrophie
Applikation/Östrogentyp Vaginalcreme ■ Konjugierte equine Östrogene (CEE)
■ Östradiol ■ Östriol
Vaginalsuppositorium ■ Östriol
Vaginalring ■ Östradiol
Vaginaltablette ■ Östradiolhemihydrat
Dosierung 0,5–1,0 mg/g Creme Dosis variiert in Abhängigkeit von Anwendungsort (Vulva, Vagina) und Indikation (Atrophie, perioperativ)
0,03/0,5 mg
2 mg/Ring; Abgabe 7,5 µg/Tag für 90 Tage
25 µg Östradiol/Tbl. Initial 1 Tbl./Tag für 2 Wochen, dann 2×1 Tbl./Woche
6 GYNÄKOLOGIE 3/2009
SCHWERPUNKT
wert. Bei mässigen bis schweren VMS ist eine in Dosierung, Applikationsdauer und -modus individuell angepasste Östrogenrespektive Östrogen-Progesteron-Therapie nach wie vor Therapie der Wahl. Wenn eine HT kontraindiziert oder unerwünscht ist, besteht die Möglichkeit der Off-labelGabe von Antidepressiva, Antikonvulsiva oder auch Antihypertensiva.
Depressionen Viele perimenopausale Frauen klagen über depressive Verstimmung. Die Ätiologie ist nicht abschliessend geklärt. Traten schon in der Vergangenheit (z.B. prämenstruell, postpartal oder/und unter oraler Kontrazeption) hormonell bedingte Stimmungsschwankungen auf, ist das Risiko des Wiederauftretens beziehungsweise einer Zunahme der Beschwerden in der Perimenopause erhöht. Sind Stimmungsschwankungen, mangelnde Konzentration, Reizbarkeit und Müdigkeit auf Schlafstörungen aufgrund von nächtlichen VMS zurückzuführen, dann kann eine HT zum Einsatz kommen. Ob die Frauen bei zentralnervösen Symptomen ohne gleichzeitig auftretende VMS von einer HT profitieren, wird kontrovers diskutiert. Trotz der antidepressiven Wirkung von Östrogenen sollten diese jedoch nicht primär zur Behandlung einer klinisch relevanten Depression eingesetzt werden (3).
Urogenitale Atrophie Scheidentrockenheit, Dyspareunie und atrophische Kolpitiden gehören zu den häufigsten vulvovaginalen Veränderungen in der Postmenopause. Neben weniger effektiven freiverkäuflichen Präparaten (Gleitgel, Feuchtigkeitscremes etc.) stehen hormonelle Behandlungsmöglichkeiten zur Verfügung. Wenn atrophische vulvovaginale Beschwerden das dominierende klimakterische Symptom darstellen, dann sollte der lokalen Behandlung gegenüber der systemischen HT der Vorzug gegeben werden (Tabelle 2). Die Inzidenz von Harnwegsinfekten sinkt signifikant mit der lokalen vaginalen Östrogenapplikation. Demgegenüber weisen bisherige randomisiert-kontrollierte Studien (RCT) auf einen ineffektiven oder negativen Einfluss einer lokalen oder systemischen HT auf die Harninkontinenz hin (4).
Während für die systemische Östrogentherapie die zusätzliche zyklische Gestagengabe bei nichthysterektomierten Frauen allgemein akzeptiert ist, wird die Frage nach der Notwendigkeit der Endometriumprotektion bei der vaginalen Östrogenapplikation kontrovers diskutiert. Ein eindeutiger Östrogendosisgrenzwert, unter dem definitiv keine Endometriumproliferation zu befürchten ist, existiert (bis heute) nicht. Gemäss der Nordamerikanischen Menopause-Gesellschaft (NAMS) ist eine Gestagengabe bei niedrig dosierter lokaler Östrogengabe nicht generell indiziert. Falls das individuelle Risiko für ein Endometriumkarzinom erhöht, die gewählte Östrogendosis höher als allgemein empfohlen ist oder Zwischenblutungen auftreten, so sollte das Monitoring intensiviert werden. Die NAMS empfiehlt bei der Indikation eines intensivierten Monitorings den jährlichen Gestagentest oder vaginalen Ultraschall (4).
Sexualität Der Benefit einer HT hinsichtlich Libido ist umstritten; besonders die orale Gabe kann diese – aufgrund einer Induktion der hepatischen SHBG-Produktion mit konsekutiver Reduktion des frei verfügbaren Testosterons – reduzieren. Eine Einschränkung der sexuellen Funktion kann auf einen Testosteronmangel zurückzuführen sein. Ursachen hierfür sind (u.a.) Alter und bilaterale Ovarektomie. Letztere bewirkt einen Abfall der Testosteronserumkonzentration um 40 bis 50%. Etwa 30 bis 50% der davon betroffenen Frauen klagen über eine Libidoreduktion (HSDD = hypoactive sexual desire disorder). Testosteron bewirkt eine Steigerung der Libido, Fantasien und sexuellen Erregung. Für adnexektomierte Frauen mit HSDD steht ein Testosteronpflaster (300 µg/Tag) zur Verfügung. Zu den häufigsten Nebenwirkungen zählen Hautreaktion durch den Pflasterkontakt, Infektion der oberen Atemwege und unerwünschter Haarwuchs. Es wurde kein negativer Einfluss auf Laborparameter und den arteriellen Blutdruck beobachtet. Korrespondierende Studien an Frauen mit natürlicher Menopause zeigen in Bezug auf die Sexualität ähnlich gute Ergebnisse. Die Langzeitrisiken einer Testosteronbehandlung, vor allem im Hinblick auf die Brust, sind jedoch nicht geklärt (5).
Osteoporose Durch den menopausenbedingten, physiologischen Abfall des Östradiolspiegels sinkt die Knochenmasse. 40% aller Frauen erleiden eine Fraktur zu Lebzeiten. In Abhängigkeit vom Zehn-JahresRisiko-Äquivalent für Schenkelhalsfraktur, welches sich aus Lebensalter, T-Wert der Knochendichtemessung mittels DXA und klinischen Zusatzkriterien errechnet, wird eine medikamentöse Therapie empfohlen (6). Folgende Substanzklassen stehen bei einem mehr als 20-prozentigem Zehn-Jahres-Schenkelhalsfraktur-Risiko zur Verfügung: ■ Bisphosphonate, ■ selektive Östrogenrezeptormodula-
toren (SERM), ■ Strontiumralenat und ■ Teriparatid. Trotz der fraktursenkenden Wirkung einer Östrogen-Progesteron-Therapie (EPT) respektive Östrogentherapie (ET) wird aufgrund des individuell unterschiedlichen, gesamt gesehen jedoch ungünstigen Nutzen-Risiko-Verhältnisses eine EPT bei postmenopausalen Frauen mit hohem Frakturrisiko nur ausnahmsweise zur Frakturprävention empfohlen. Im Gegensatz hierzu ist das Nutzen-Risiko-Verhältnis einer ET ausgeglichen. Neben einer medikamentösen Therapie ist auf eine ausreichende Zufuhr von Kalzium, Vitamin D und Proteinen (7) sowie körperliche Aktivität zu achten.
Risiken der HT
Das Kosten-Nutzen-Profil einer HT unterscheidet sich in Abhängigkeit von den Vorerkrankungen, vom chronologischen und Menopausenalter und von der Intensität menopausaler Beschwerden. Daher ist die Indikation einer HT immer individuell zu stellen. Zu den häufigsten Todesursachen der Frau zählen die Folgen kardiovaskulärer Erkrankungen und das Mammakarzinom. Aufgrund der sozioökonomischen Belastung und der Präferenz des weiblichen Geschlechts stellen demenzielle Erkrankungen ein weiteres wichtiges Thema dar, welches im Zusammenhang mit einer HT diskutiert werden muss. Im Folgenden soll daher auf die wesentlichen Risiken einer HT in Bezug auf die genannten Erkrankungen eingegangen werden. Für die Beschreibung von Risiken gilt folgende Nomenklatur (8):
8 GYNÄKOLOGIE 3/2009
SCHWERPUNKT
■ ≤ 10 Ereignisse pro 10 000 Personen pro Jahr = «Kategorie selten»
■ ≤ 1 Ereignis pro 10 000 Personen pro Jahr = «Kategorie sehr selten».
Kardiovaskuläre Erkrankungen (CVD) Bei der Diskussion um den Einfluss einer HT auf das Herz-Gefäss-System stehen die koronare Herzerkrankung (KHK), der Apoplex und venöse Thromboembolien (vTE) im Vordergrund. Die Wahrscheinlichkeit für eine KHK, einen Apoplex respektive vTE steigt unabhängig von einer HT mit zunehmendem Alter an. Im Gegensatz zu randomisierten klinischen Studien zeigen die meisten Beobachtungsund präklinischen Studien einen positiven Einfluss einer HT auf das KHK-Risiko. Die differierenden Ergebnisse werden auf die Unterschiede der untersuchten Patientinnenkollektive zurückgeführt. Wenn bei der Auswertung von randomisierten klinischen Studien chronologisches und Menopausenalter bei Beginn einer HT berücksichtigt werden, so zeigt sich in Übereinstimmung mit Beobachtungsstudien eine Risikoreduktion für die KHK, wenn die HT in jüngerem Alter, also kurz nach der Menopause, begonnen wird (8). Das Herzinfarktrisiko für derzeitige und frühere HT-Anwenderinnen scheint nicht erhöht (9). Das Risiko für einen ischämischen, aber nicht hämorrhagischen Apoplex dagegen steigt unter einer HT an. Eine postmenopausale HT ist nicht in der Lage, das Risiko eines Re-Apoplexes bei kardiovaskulär vorerkrankten Frauen zu reduzieren. Der Zeitpunkt der HT-Gabe ist entscheidend: Eine HT ist in den verschiedenen Alterskollektiven (50–59 Jahre, 60–69 Jahre und 70–79 Jahre) nicht mit demselben additiven Risiko behaftet. Das Apoplexrisiko unter einer innerhalb von fünf Jahren nach der Menopause initiierten EPT fällt beispielsweise mit 3 zusätzlichen Ereignissen pro 10 000 Frauen pro Jahr in die «Kategorie selten» (8). Das vTE-Risiko steigt durch eine orale HT an. Das Risiko ist vor allem in den ersten beiden Anwendungsjahren erhöht. Der thrombogene Effekt unter einer transdermalen Östrogengabe ist vermutlich geringer (10). Auch hier gilt der altersabhängige Einfluss einer HT: Unter einer EPT traten 11 und unter ET 2 zusätzliche Fälle pro 10 000 Frauen in der Alterskate-
gorie 50. bis 59. Lebensjahr pro Jahr auf («Kategorie selten»). Neben der Einflussgrösse «Alter» ist das Körpergewicht beziehungsweise der Body-Mass-Index (BMI) relevant. Je höher der BMI ist, desto stärker ist der Negativeffekt einer HT. Eine HT ist derzeit nicht zur Primär- oder Sekundärprävention von CVD indiziert (zusammengefasst in [8]).
Mammakarzinom (MaCa) Das Risiko der Diagnose von Brustkrebs nimmt mit einer länger als drei bis fünf Jahre dauernden Östrogen-Progesteron-Therapie (EPT) zu. In der WHI wurden jährlich 4 bis 6 zusätzliche MaCa pro 10 000 Frauen, die eine EPT über mehr als fünf Jahre anwendeten, diagnostiziert («Kategorie selten»). Der Risikoanstieg für Brustkrebs korrelierte signifikant mit einer früheren EPT-Anwendung (8). Das erhöhte Risiko einer MaCa-Diagnose unter einer EPT scheint (u.a.) vom Gestagentyp abzuhängen, da eine Kombination mit synthetischen Gestagenen, nicht aber mit mikronisiertem Progesteron, mit einem erhöhten Risiko assoziiert ist (11). Darüber hinaus scheint das EPT-Schema ebenfalls von Bedeutung zu sein; eine CC-EPT erwies sich in einer Studie risikobehafteter als eine CS-EPT. Im Gegensatz hierzu reduziert eine orale ET die Wahrscheinlichkeit der Diagnose eines MaCa: Über einen Zeitraum von etwa sieben Jahren wurden in der WHI jährlich pro 10 000 ET-Anwenderinnen 6 Brustkrebserkrankungen weniger als in der Kontrollgruppe diagnostiziert (zusammengefasst in [8]). Ebenso ist die vaginale und transdermale Östrogenmonotherapie nicht mit einem erhöhten Risiko für die Diagnose eines MaCa assoziiert (11). Der Rückgang der HT-Verschreibungen in den Post-WHI-Jahren wird mit einer Reduktion des MaCa-Risikos in Zusammenhang gebracht (13). Für die Progression einer Tumorzelle bis zum nachweisbaren Malignom werden aber bis zu 10 Jahre postuliert. Somit bleibt nach wie vor die Frage offen, ob eine HT tatsächlich die Inzidenz des MaCa oder vielmehr die Prävalenz der MaCa-Diagnose erhöht. Unter der Hypothese, dass eine HT das Wachstum vorhandener Tumorzellen fördert, bleibt zu zeigen, ob kleine, nicht diagnostizierte Tumoren nach einem HTStopp nicht mehr weiterwachsen oder
gar durch die körpereigene Immunabwehr beseitigt werden, oder ob die Diagnose nur zeitlich verschoben wird. Entscheidend ist auch der BMI der HT-Anwenderin. So besitzen adipöse Frauen (BMI > 30) unter einer HT ein signifikant niedrigeres MaCa-Risiko als normalgewichtige oder schlanke Patientinnen. Die Datenlage zur konventionellen HT nach MaCa ist unzureichend, sie kann daher nicht empfohlen werden. Die Gabe von Tibolon in dieser Situation erhöht das Rezidivrisisko, wie kürzlich nachgewiesen wurde (14).
Kognition und Demenz
Unter Demenz versteht man einen krank-
heitsbedingten progressiven Verlust der
kognitiven Funktion (u.a. Konzentration,
Lernen, Gedächtnis), der über das nor-
male Mass des Alterungsprozesses hin-
ausgeht. Die häufigste Ursache der De-
menz ist der M. Alzheimer. Die
physiologische Menopause hat wenig
Einfluss auf die kognitive Funktion. Die
bilaterale Adnexektomie prämenopau-
saler Frauen ist jedoch mit einem erhöh-
ten Risiko für kognitive Funktionseinbus-
sen und Demenz assoziiert (15).
Eine HT hat keinen wesentlichen Einfluss
auf die Kognition junger, physiologisch
postmenopausaler Frauen. Die Initiie-
rung einer HT nach dem 65. Lebensjahr
ist dagegen mit einem erhöhten De-
menzrisiko verbunden. Für Frauen, die
bereits an einer Demenz erkrankt sind,
bewirkt eine HT keine Verbesserung der
Kognition (8). Als Ursache des negativen
Einflusses einer HT auf die Kognition
wird eine Abnahme des Volumens (u.a.)
des Frontalkortex diskutiert (16).
■
PD Dr. med. Petra Stute (Korrespondenzadresse) Stv. Leiterin der Abteilung für Gynäkologische Endokrinologie und Reproduktionsmedizin Universitätsklinik für Frauenheilkunde Inselspital Effingerstrasse 102, 3010 Bern E-Mail: petra.stute@insel.ch
und Prof. Dr. med. Michael von Wolff Leiter Gynäkologische Endokrinologie und Reproduktionsmedizin Universitätsklinik für Frauenheilkunde Inselspital
Quellen:
1. Kuhl H.: Klimakterium, Postmenopause und Hormonsubstitution. Uni-Med Verlag. 3. Auflage 2006.
2. Nelson HD, et al.: Nonhormonal therapies for menopausal hot flashes: systematic review and meta-analysis. JAMA 2006; 295: 2057–2071.
10 GYNÄKOLOGIE 3/2009
SCHWERPUNKT
merkpunkte
■ Der Einsatz einer Hormontherapie (HT) sollte symptomorientiert und nach Abschätzung des individuellen Kosten-Nutzen-Verhältnisses erfolgen.
■ Eine Östrogentherapie (ET) sollte Frauen nach Hysterektomie vorbehalten bleiben. ■ Frauen mit intaktem Uterus benötigen bei systemischer ET zusätzlich systemisches (nicht topi-
sches!) Gestagen zur Endometriumprotektion. Indikationen sind: – vasomotorische Beschwerden – mit Einschränkungen die Osteoporoseprävention (systemische HT) sowie – die vulvovaginale Atrophie und rezidivierende HWI (lokale ET). ■ Keine Indikationen sind Verbesserung der Lebensqualität, Harninkontinenz, altersbedingte Hautveränderungen sowie Prävention einer KHK oder Herzinfarkt. ■ Zu den altersabhängigen Risiken einer HT zählen Thromboembolie, Apoplex (ischämisch) und eine Beeinträchtigung der Kognition (Demenz). Das Mammakarziomrisiko ist unter anderem HT-anwendungsdauerabhängig (nur systemische HT?). ■ Es existieren keine ausreichenden Langzeitdaten für alternative Therapieansätze.
3. Spinelli: Depression and hormone therapy. Clin Obstet Gynecol 2004; 47(2): 428–36.
4. NAMS Position Statement 2007: The role of vaginal estrogen for treatment of vaginal atrophy. Menopause 2007; 14(3): 355–356.
5. Schwenkhagen A, Studd J.: Role of testosterone in the treatment of hypoactive sexual desire disorder. Maturitas 2009 [epub ahead of print].
6. www.lutherhaus.de/osteo/leitlinien-dvo/index.php
7. Burckhardt P.: Der Einfluss der Ernährung auf die Knochengesundheit. Schweizerische Vereinigung gegen Osteoporose 2008: 1–3.
8. Estrogen and progestogen use in postmenopausal women: position statement of The North American Menopause Society. Menopause 2008; 15(4): 584/603.
9. Løkkegaard E, et al.: Hormone therapy and risk of myocardial infarction: a national register study. Eur Heart J 2008; 29(21): 2660–8.
10. Canonico M, et al.: Hormone replacement therapy and risk of venous thromboembolism in postmenopausal women: systematic review and meta-analysis. BMJ 10(336): 1227–1231.
11. Fournier A, Berrino F, Riboli E, Avenel V, Clavel-Chapelon F. Breast cancer risk in relation to different types of hormone replacement therapy in the E3N-EPIC cohort. Int J Cancer 2005; 114: 448–454.
12. Flesch-Janys D, Slanger T, Mutschelknauss E, Kropp S, Obi N, Vettorazzi E, Braendle W, Bastert G, Hentschel S, Berger J, Chang-Claude J. Risk of different histological types of postmenopausal breast cancer by type and regimen of menopausal hormone therapy. Int J Cancer. 2008; 123(4): 933–41.
13. Chlebowski RT, Kuller LH, Prentice RL, Stefanick ML, Manson JE, Gass M, Aragaki AK, Ockene JK, Lane DS, Sarto GE, Rajkovic A, Schenken R, Hendrix SL, Ravdin PM, Rohan TE, Yasmeen S, Anderson G; WHI Investigators. Breast cancer after use of estrogen plus progestin in postmenopausal women. N Engl J Med. 2009; 360(6): 573–87.
14. Kenemans P, Bundred NJ, Foidart JM, Kubista E, von Schoultz B, Sismondi P, Vassilopoulou-Sellin R, Yip CH, Egberts J, Mol-Arts M, Mulder R, van Os S, Beckmann MW; LIBERATE Study Group. Safety and efficacy of tibolone in breast-cancer patients with vasomotor symptoms: a double-blind, randomised, non-inferiority trial. Lancet Oncol. 2009; 10(2): 135–46.
15. Rocca WA, Bower JH, Maraganore DM, Ahlskog JE, Grossardt BR, de Andrade M, Melton LJ III. Increased risk of cognitive impairment or dementia in women who underwent oophorectomy before menopause. Neurology 2007; 69: 1074–1083.
16. Coker LH, Hogan PE, Bryan NR, Kuller LH, Margolis KL, Bettermann K, Wallace RB, Lao Z, Freeman R, Stefanick ML, Shumaker SA. Postmenopausal hormone therapy and subclinical cerebrovascular disease: the WHIMS-MRI Study. Neurology. 2009; 72(2): 125–34.
Hormontherapie für über 60-Jährige?
PD Dr. med. Petra Stute ist seit April 2009 stellvertretende Abteilungsleiterin für Gynäkologische Endokrinologie und Reproduktionsmedizin und Leiterin des Menopausenzentrums in der Frauenklinik am Inselspital. Sie gab Auskunft zum Einsatz der postmenopausalen HT in der Praxis.
Gynäkologie: Frau Dr. Stute, kann man einer 61jährigen Frau, die viele Jahre eine HT wegen Hitzewallungen erhalten hat, ruhigen Gewissens die Therapie weiterverordnen? Werden nicht die kardiovaskulären und Brustkrebsrisiken generell zu hoch? PD Dr. med. Petra Stute: Im Rahmen der gynäkologischen Jahreskontrolle sollte jeweils eine Re-Evaluierung der kardiovaskulären Risikofaktoren und Überprüfung der Indikationsstellung (vasomotorische Beschwerden, vulvovaginale Atrophie, Osteoporoseprävention bei individuell erhöhtem Risiko) der HT erfolgen. Eine Dosisreduktion der HT ist zu erwägen. Ist das individuelle Risiko für kardiovaskuläre Erkrankungen nicht erhöht, dann kann eine HT bei gegebener Indikation fortgesetzt werden, da die Gesamtmortalität für kardiovaskuläre Erkrankungen für Frauen bis zum 70. Lebensjahr durch eine HT (ET und EPT) nicht signifikant erhöht ist. Das Risiko der Diagnose Brustkrebs steigt unter einer EPT mit zunehmender Anwendungsdauer an, die Mortalität jedoch nicht. Die Patientin sollte angehalten werden, am Brustkrebsvorsorgeprogramm teilzunehmen
und andere Risikofaktoren wie Alkoholkonsum zu reduzieren. Die persönliche Einstellung der Patientin sollte in die Kosten-Nutzen-Analyse mit einbezogen werden.
Wie sollte ein Absetzversuch aussehen? Welche Informationen sollte die Frau dazu bekommen? Petra Stute: Die Wahrscheinlichkeit des Wiederauftretens von vasomotorischen Beschwerden nach dem Absetzen einer HT beträgt unabhängig von Alter und Anwendungsdauer 50%. Es spielt hierbei, soweit bekannt, keine Rolle, ob die HT abrupt beendet oder ausgeschlichen wird.
In welchen Fällen, wie lange und unter welchem Monitoring (Kontrolluntersuchungen) sollte die HT fortgeführt werden? Petra Stute: Es ist unklar, ob eine längere HTAnwendung langfristig das Risiko-NutzenProfil insgesamt verbessert oder verschlechtert. Wenn im individuellen Fall die Indikation für eine HT vorliegt, dann muss in Abhängigkeit von der Vorgeschichte der Patientin die HT initiiert und fortgesetzt werden. Ein Monitoring sollte mindestens jährlich, bei Besonderheiten jedoch früher erfolgen. Das Monitoring sollte neben der allgemeinen gynäkologischen Vorsorgeuntersuchung die Mes-
sung des arteriellen Blutdruckes, der Herzfrequenz, des BMI und Taillenumfangs, eine Laboruntersuchung (Blutbild, Leber- und Nierenwerte, Lipidprofil, Nüchternglukose) und evtl. eine Knochendichtemessung umfassen.
Vorausgesetzt, die 61-jährige Frau ist grundsätzlich gesund, ohne chronische Erkrankung, und leidet auch ohne HT nicht mehr nennenswert unter Hitzewallungen: Was sollte sie zur Prävention medikamentös erhalten, und welche Gesundheitsmassnahmen sollten empfohlen werden? Petra Stute: Grundsätzlich wird ein gesunder Lebensstil mit regelmässiger körperlicher Bewegung und fettmoderater, polysaccharid-, ballaststoff- und vitaminreicher Ernährung als sinnvoll angesehen, um ein metabolisches Syndrom, welches das Risiko für kardiovaskuläre Komplikationen um das Dreifache erhöht, zu vermeiden. Daneben ist für die Osteoporoseprävention auf eine ausreichende Zufuhr von Kalzium (mindestens 1000 mg/Tag) und Vitamin D (1000 IE/Tag) zu achten. Übermässiger Alkoholkonsum ist mit einem erhöhten Demenzrisiko verbunden und sollte daher vermieden werden.
Frau Dr. Stute, herzlichen Dank für das Interview!
GYNÄKOLOGIE 3/2009
11