Transkript
SCHWERPUNKT
Neurologische Probleme in der Menopause
Östrogenwirkungen auf ZNS-Erkrankungen: Migräne, Schlaganfall und Demenz
Die vielfältigen Auswirkungen der Menopause, die Umstellung im Hormonhaushalt sowie eine Hormonersatztherapie betreffen auch neurologische Erkrankungen. Im Folgenden wird die Östrogenwirkung auf drei wichtige neurologische Erkrankungen erläutert.
MIRA KATAN, LUDWIG KAPPOS
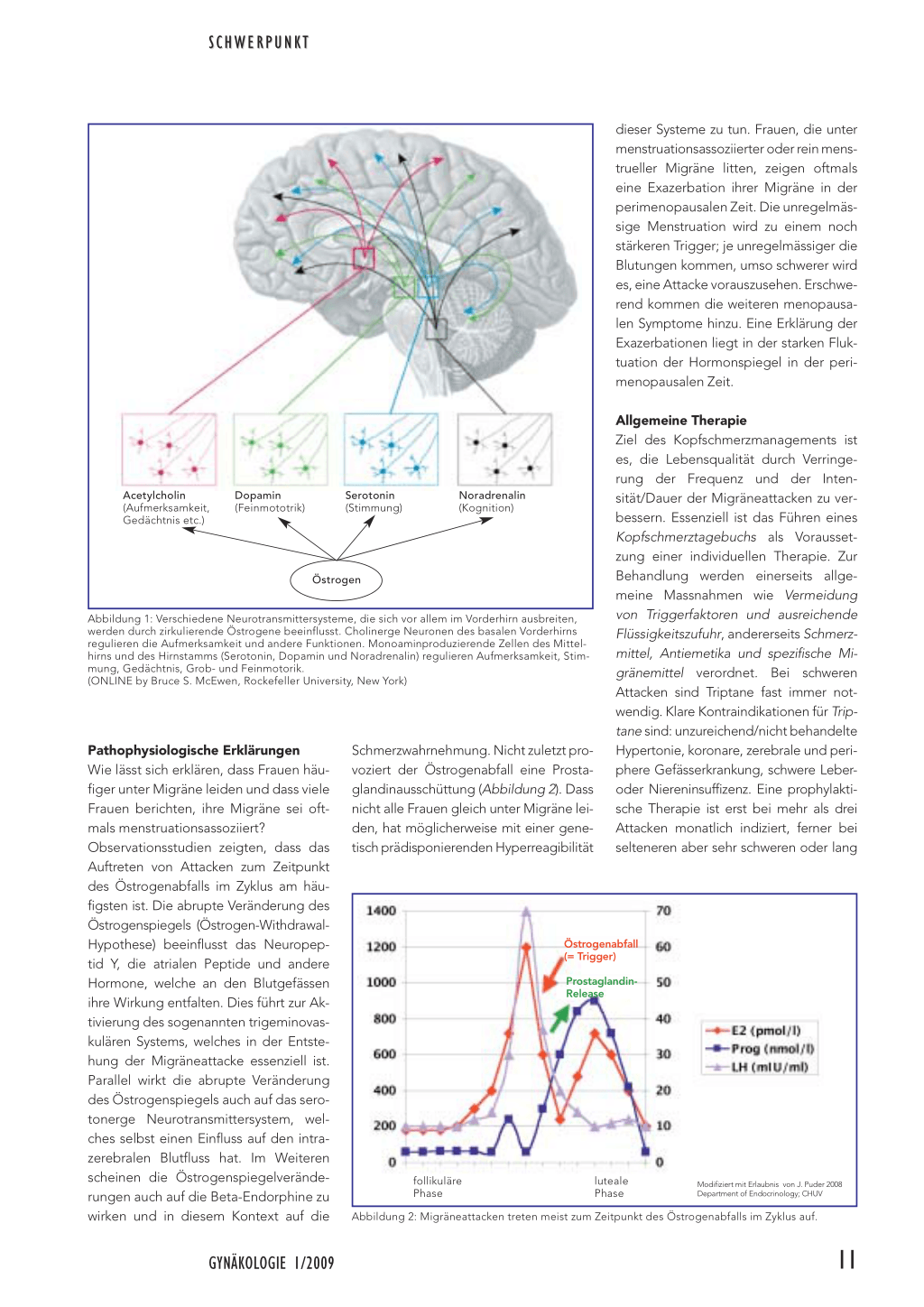
Eine kurze Einführung darüber, wie gonadale Hormone auf das Zentralnervensystem (ZNS) wirken, hilft zu verstehen, wie diese Hormone neurologische Erkrankungen beeinflussen. Der Fokus dieses Artikels liegt auf der Östrogenwirkung, wobei in diesem Rahmen kein umfassender Überblick gegeben werden kann. Wenn in der Folge von Östrogenen gesprochen wird, sind damit alle Steroidhormone gemeint, die eine Östrogenwirkung haben. Östrogene sind wichtige neuronale Wachstumsfaktoren, sie haben Einfluss auf die Entwicklung, Plastizität, das Überleben und das Altern von Neuronen (1–3). Sie wirken als Radikalfänger (4) und beeinflussen den intrazerebralen Blutfluss über das Neuropeptid Y, über Stickoxid (NO) (5) und andere Peptide. Es sind auch Effekte auf das Immunsystem beschrieben (6). Östrogene scheinen ausserdem die neuronale Erregbarkeit zu beeinflussen (7, 8), wahrscheinlich primär über die Regulation von Ionenkanälen, insbesondere Kalziumkanälen. Sowohl Neurone als auch Gliazellen exprimieren Östrogenrezeptoren. Die Östrogenrezeptoren ␣ und  finden sich besonders im Kortex, Hypothalamus und in der Hypophyse sowie im limbischen System. Östrogene wirken indirekt über den «klassischen Weg», indem sie innerhalb von Stunden im Zellkern die Transkription regulieren und direkt innerhalb von Minuten (ohne genomische Aktion) über die Zellmembranrezeptoren (9, 10). Neben ihrer unmittelbaren Wirkung auf Nervenzellen haben Östrogene einen indirekten Einfluss auf das ZNS über verschiedene Neurotransmittersysteme (11) (Abbildung 1). Primär wirken Östrogene aber hypothalamisch über Feedbacksysteme auf die Ausschüttung von Releasinghormonen, was konsekutiv zu ihrer eigenen Regulation führt. Studien zeigen, dass vor allem deutliche Schwankungen der Östrogenspiegel (Menstruation und Perimenopause) einen ausgeprägten Effekt auf das ZNS, die Neurotransmittersysteme und einzelne
Neuropeptide haben (12, 13). Da die Veränderung der Östrogenspiegel nicht bei allen Frauen in gleichem Ausmass zu Veränderungen der einzelnen Neuronenaktivität oder Neurotransmitterkonzentrationen führt, ist die Annahme nahe liegend, dass eine genetische Prädisposition dazu beiträgt, wie sensibel das komplexe System auf Veränderungen reagiert.
Menopause und Migräne
Die Migräne ist eine benigne, episodisch auftretende Erkrankung. Der Kopfschmerz ist fast immer das Hauptsymptom: Er hält unbehandelt 4 bis 72 Stunden an, ist meist einseitig und von pulsierendem Charakter und wird oft von Nausea und/oder Emesis, Fono- und/oder Fotophobie begleitet. Die Kopfschmerzen werden häufig durch Bewegung intensiviert. Zwischen den einzelnen Kopfschmerzattacken sind Migränepatientinnen vollkommen beschwerdefrei. Tägliche Kopfschmerzen sind also in der Regel keine Migräne, können aber durchaus zusammen mit einer Migräne auftreten. Die Diagnose der Migräne ist primär klinisch. Sie beinhaltet einen normalen neurologischen Status und eine Anamnese, welche die Kriterien der International Headache Society erfüllt (14).
Auftreten und Häufigkeit von Migräne Migräne ist als eine der primären Kopfschmerzformen und mit einer Lebensprävalenz von zirka 15% sehr häufig. Dabei betrifft sie beide Geschlechter, Frauen etwas häufiger (Verhältnis 3:2 bis 2:1). Epidemiologische Studien zeigen, dass vor der Pubertät Jungen und Mädchen gleichermassen betroffen sind (mit 6% in der Population der 7- bis 12-Jährigen) (12). Nach der Pubertät steigt die Prävalenz bei Frauen stärker an und erreicht ihren Peak zwischen dem 40. und 50. Lebensjahr. Bei beiden Geschlechtern nimmt die Anzahl der Betroffenen nach der fünften Lebensdekade wieder ab (12, 15).
10 GYNÄKOLOGIE 1/2009
SCHWERPUNKT
dieser Systeme zu tun. Frauen, die unter menstruationsassoziierter oder rein menstrueller Migräne litten, zeigen oftmals eine Exazerbation ihrer Migräne in der perimenopausalen Zeit. Die unregelmässige Menstruation wird zu einem noch stärkeren Trigger; je unregelmässiger die Blutungen kommen, umso schwerer wird es, eine Attacke vorauszusehen. Erschwerend kommen die weiteren menopausalen Symptome hinzu. Eine Erklärung der Exazerbationen liegt in der starken Fluktuation der Hormonspiegel in der perimenopausalen Zeit.
Allgemeine Therapie
Ziel des Kopfschmerzmanagements ist
es, die Lebensqualität durch Verringe-
rung der Frequenz und der Inten-
Acetylcholin (Aufmerksamkeit,
Gedächtnis etc.)
Dopamin (Feinmototrik)
Serotonin (Stimmung)
Noradrenalin (Kognition)
sität/Dauer der Migräneattacken zu verbessern. Essenziell ist das Führen eines
Kopfschmerztagebuchs als Vorausset-
zung einer individuellen Therapie. Zur
Östrogen
Behandlung werden einerseits allgemeine Massnahmen wie Vermeidung
Abbildung 1: Verschiedene Neurotransmittersysteme, die sich vor allem im Vorderhirn ausbreiten, werden durch zirkulierende Östrogene beeinflusst. Cholinerge Neuronen des basalen Vorderhirns regulieren die Aufmerksamkeit und andere Funktionen. Monoaminproduzierende Zellen des Mittelhirns und des Hirnstamms (Serotonin, Dopamin und Noradrenalin) regulieren Aufmerksamkeit, Stimmung, Gedächtnis, Grob- und Feinmotorik. (ONLINE by Bruce S. McEwen, Rockefeller University, New York)
von Triggerfaktoren und ausreichende Flüssigkeitszufuhr, andererseits Schmerzmittel, Antiemetika und spezifische Migränemittel verordnet. Bei schweren Attacken sind Triptane fast immer not-
wendig. Klare Kontraindikationen für Trip-
tane sind: unzureichend/nicht behandelte
Pathophysiologische Erklärungen
Schmerzwahrnehmung. Nicht zuletzt pro- Hypertonie, koronare, zerebrale und peri-
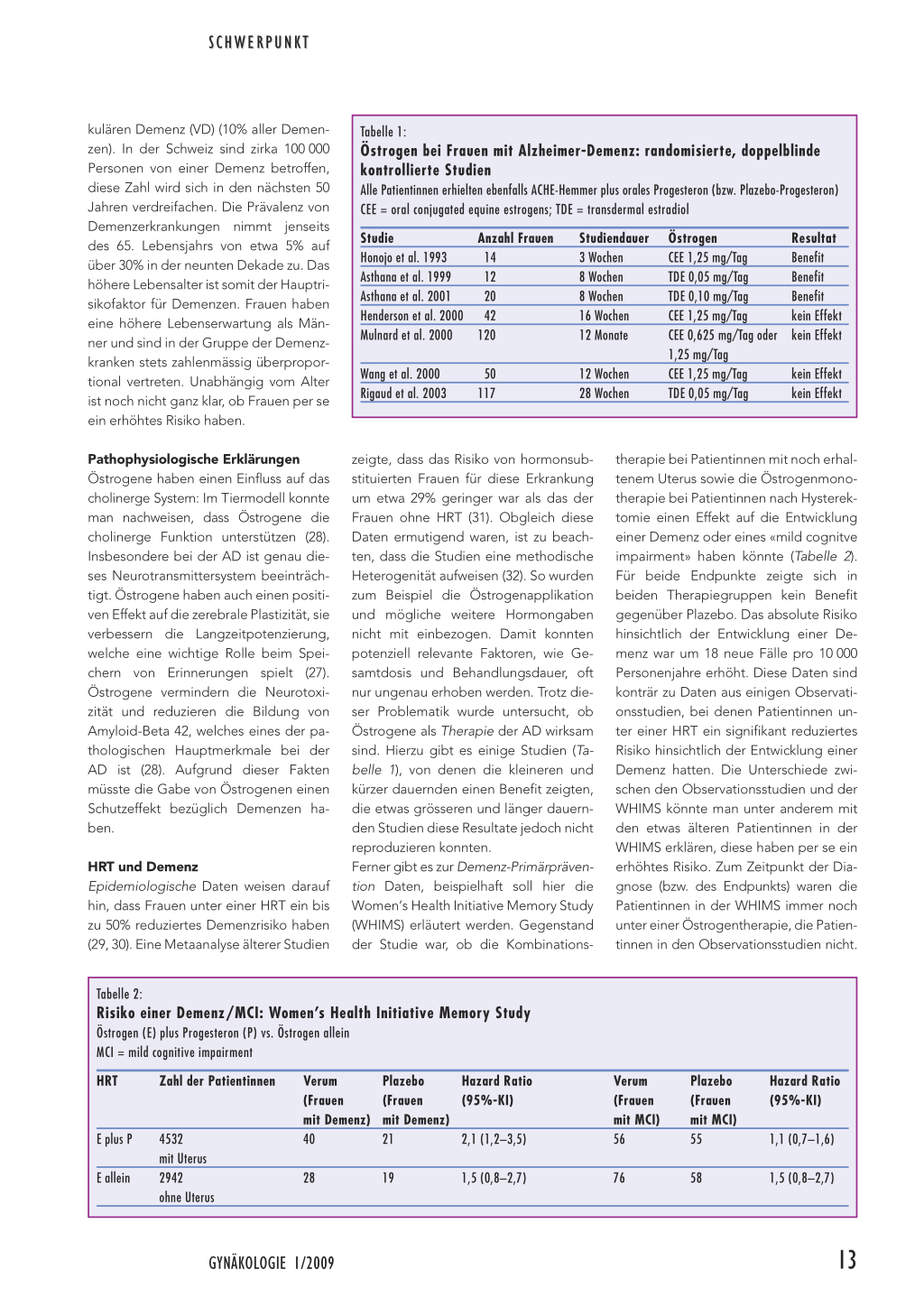
Wie lässt sich erklären, dass Frauen häu- voziert der Östrogenabfall eine Prosta- phere Gefässerkrankung, schwere Leber-
figer unter Migräne leiden und dass viele glandinausschüttung (Abbildung 2). Dass oder Niereninsuffizenz. Eine prophylakti-
Frauen berichten, ihre Migräne sei oft- nicht alle Frauen gleich unter Migräne lei- sche Therapie ist erst bei mehr als drei
mals menstruationsassoziiert?
den, hat möglicherweise mit einer gene- Attacken monatlich indiziert, ferner bei
Observationsstudien zeigten, dass das tisch prädisponierenden Hyperreagibilität selteneren aber sehr schweren oder lang
Auftreten von Attacken zum Zeitpunkt
des Östrogenabfalls im Zyklus am häu-
figsten ist. Die abrupte Veränderung des
Östrogenspiegels (Östrogen-Withdrawal-
Hypothese) beeinflusst das Neuropeptid Y, die atrialen Peptide und andere
Östrogenabfall (= Trigger)
Hormone, welche an den Blutgefässen ihre Wirkung entfalten. Dies führt zur Ak-
ProstaglandinRelease
tivierung des sogenannten trigeminovas-
kulären Systems, welches in der Entste-
hung der Migräneattacke essenziell ist.
Parallel wirkt die abrupte Veränderung
des Östrogenspiegels auch auf das sero-
tonerge Neurotransmittersystem, wel-
ches selbst einen Einfluss auf den intra-
zerebralen Blutfluss hat. Im Weiteren
scheinen die Östrogenspiegelveränderungen auch auf die Beta-Endorphine zu
follikuläre Phase
luteale Phase
Modifiziert mit Erlaubnis von J. Puder 2008 Department of Endocrinology; CHUV
wirken und in diesem Kontext auf die Abbildung 2: Migräneattacken treten meist zum Zeitpunkt des Östrogenabfalls im Zyklus auf.
GYNÄKOLOGIE 1/2009
11
SCHWERPUNKT
anhaltenden Attacken mit Therapieresistenz, einer verlängerten Aura, bei gehäuften Auren und bei einem Status nach Migräneinfarkt. Die hormonell getriggerte Migräne ist aufgrund ihrer Dauer und Intensität besonders schwer zu therapieren. Die Behandlung unterscheidet sich jedoch nicht grundsätzlich von einer gewöhnlichen Migräneattacke und erfolgt nach denselben Therapiegrundsätzen. Bei regelmässig wiederkehrender hormonell getriggerter Migräne kann die prophylaktische Einnahme von Antiemetika, Triptanen oder eines transdermalen Östradiolpräparats (16) versucht werden. Bei Patientinnen in der Perimenopause sollte (anders als bei den meisten jungen Frauen) die Medikation den Komorbiditäten angepasst werden, Vorsicht ist geboten bei langjährigem Analgetikaabusus, welcher selbst zu chronischen Kopfschmerzen führen kann.
Hormonersatztherapie (HRT) Studien haben gezeigt, dass kontinuierlich stabile Hormonspiegel als prophylaktische Therapie der Migräne in der Perimenopause gewertet werden können. Bei einer HRT ist deshalb die transdermale Östrogenverabreichung zu bevorzugen. Zu hohe Östrogendosen (insbesondere bei noch relativ hoher Eigenproduktion) können aber ebenfalls Attacken provozieren, weshalb eine individuelle Dosis gefunden werden muss. Eine zusätzliche Progesterongabe ist zur Prävention von Endometriumkarzinomen empfohlen (16). Falls die Hormonsubstitution nicht genügend wirksam ist, kann eine Standardprophylaxe eingesetzt werden.
Menopause und Schlaganfall
Der Schlaganfall ist die dritthäufigste Todesursache und die häufigste Ursache einer schweren Behinderung. Das mediane Alter des Erstereignisses liegt bei Männern bei 70, bei Frauen bei 75 Jahren. Das Verhältnis Männer zu Frauen im Alter von 55 bis 64 Jahren liegt bei 1,25, bei den 65- bis 74-Jährigen bei 1,50 und bei den 75- bis 84-Jährigen bei 1,07. Ab dem 85. Lebensjahr besteht ein Verhältnis von 0,76 (17).
Pathophysiologische Erklärungen Epidemiologische Studien legen nahe, dass Frauen von einem möglicherweise protektiven Effekt der Östrogene profitieren. Östrogene könnten theoretisch durch Schutzwirkungen am Endothel (Vasodilatation, Remodeling, Angiogenese, Reduktion der Intimaproliferation) (17–19) oder über die Lipidkonstellation (20) auf das Schlaganfallrisiko wirken. Am Tiermodell konnte gezeigt werden, dass die Gabe von Östrogenen nach einer Ischämie neuroprotektiv ist (21, 22). Östrogene beeinflussen aber auch die Fibrinolyse sowie die Thrombolyse und wirken vor allem prothrombotisch (23, 24). Aus der Vielzahl von epidemiologischen und physiologischen Fakten ist ein Nutzen der Östrogene zur Primär- oder Sekundärprävention bei Schlaganfallpatientinnen denkbar. Einige Studien wurden dazu bereits durchgeführt.
HRT zur primären und sekundären Prävention Die Hormonersatztherapie zur Hirnschlag-Primärprävention wurde in verschiedenen Studien untersucht, die wichtigsten sind die Women‘s Health Initiative Study (WHI) sowie die Nurses Health Study. Mehrere kleine Studien mit selektiven Östrogenrezeptormodulatoren (SERM) kommen hinzu, zudem wurden kürzlich die Daten der Long-Term Intervention on Fractures with Tibolone Study (LIFT) publiziert. Die WHI untersuchte 16 608 Frauen, die entweder eine Kombinationstherapie aus CEE plus MPA oder eine Östrogentherapie allein erhalten hatten: Das Schlaganfallrisiko war um 40% erhöht (RR 1,41; 95%-KI 1,07–1,85). Die Auswertung der Daten der Nurses Health Study mit über 120 000 Frauen kommt zum Ergebnis, dass Frauen mit reiner Östrogentherapie eine 1,4-fach erhöhte Schlaganfallrate haben. Bei den Frauen mit der Kombinationstherapie ist die Rate um das 1,3-Fache erhöht, verglichen mit Frauen ohne HRT. Die Studien mit SERM (MORE-Trial, STAR-Study, RUTH-Trial) zeigten unterschiedliche Resultate (keine bis leichte Risikoerhöhung). In der LIFT-Studie wurden 4538 Frauen untersucht, die Daten zeigten erneut ein eindeutiges, aber gering erhöhtes Schlaganfallrisiko.
Hinsichtlich einer Sekundärprävention gibt es Daten aus der Heart and Estrogen/Progestin Replacement Study (HERS) sowie vom Women‘s Estrogen Stroke Trial (WEST). In der HERS, welche 2763 Patientinnen einschloss (medianes Alter: 67 Jahre), zeigte sich, dass die Kombinationstherapie CEE plus MPA verglichen mit Plazebo zwar einen positiven Effekt auf die Lipidkonstellation hatte, aber keinen protektiven Effekt bezüglich Schlaganfall. Die WEST-Studie untersuchte Östradiol alleine versus Plazebo bei 664 Frauen (medianes Alter: 71 Jahre), dabei zeigte sich, dass das Schlaganfallrisiko nach sechs Monaten erhöht war (RR 2,3; 95%-KI 1,1–5,0).
Empfehlungen aus neurologischer Sicht Zusammengefasst ist die HRT nicht zur Primär- oder Sekundärprävention bei zerebrovaskulären Ereignissen indiziert. Das Schlaganfallrisiko unter HRT ist leicht erhöht. Insbesondere für Patientinnen mit einem vorherigen zerebrovaskulären Ereignis ist eine HRT nicht zu empfehlen. Die Primärindikation für die HRT ist das klimakterische Syndrom: In mehreren Studien konnte gezeigt werden, dass Patientinnen mit klimakterischem Syndrom einen eindeutigen Benefit durch die HRT haben. Subgruppenanalysen der WHI und der Nurses Health Study weisen darauf hin, dass im frühen Stadium der Menopause (50 bis 59 Jahre) das Risiko für ein zerebrovaskuläres Ereignis kaum erhöht ist (25). Die Nurses Health Study zeigte weiter, dass die Therapiedauer und die Dosis von konjugierten Östrogenen in Zusammenhang mit dem Schlaganfallrisiko standen. Somit gibt es möglicherweise ein günstiges Zeitfenster für die HRT.
Östrogene und Demenz
Die Demenz ist definiert als ein Verlust der kognitiven Fähigkeiten in einem Ausmass, das mit sozialen, beruflichen und alltäglichen Aktivitäten interferiert.
Auftreten und Häufigkeit von Demenzen Von den Demenzerkrankungen ist die Alzheimer-Demenz (AD) mit etwa 70% die häufigste Form, gefolgt von der vas-
12 GYNÄKOLOGIE 1/2009
SCHWERPUNKT
kulären Demenz (VD) (10% aller Demenzen). In der Schweiz sind zirka 100 000 Personen von einer Demenz betroffen, diese Zahl wird sich in den nächsten 50 Jahren verdreifachen. Die Prävalenz von Demenzerkrankungen nimmt jenseits des 65. Lebensjahrs von etwa 5% auf über 30% in der neunten Dekade zu. Das höhere Lebensalter ist somit der Hauptrisikofaktor für Demenzen. Frauen haben eine höhere Lebenserwartung als Männer und sind in der Gruppe der Demenzkranken stets zahlenmässig überproportional vertreten. Unabhängig vom Alter ist noch nicht ganz klar, ob Frauen per se ein erhöhtes Risiko haben.
Tabelle 1:
Östrogen bei Frauen mit Alzheimer-Demenz: randomisierte, doppelblinde kontrollierte Studien
Alle Patientinnen erhielten ebenfalls ACHE-Hemmer plus orales Progesteron (bzw. Plazebo-Progesteron)
CEE = oral conjugated equine estrogens; TDE = transdermal estradiol
Studie Honojo et al. 1993 Asthana et al. 1999 Asthana et al. 2001 Henderson et al. 2000 Mulnard et al. 2000
Anzahl Frauen 14 12 20 42 120
Wang et al. 2000 Rigaud et al. 2003
50 117
Studiendauer 3 Wochen 8 Wochen 8 Wochen 16 Wochen 12 Monate
12 Wochen 28 Wochen
Östrogen CEE 1,25 mg/Tag TDE 0,05 mg/Tag TDE 0,10 mg/Tag CEE 1,25 mg/Tag CEE 0,625 mg/Tag oder 1,25 mg/Tag CEE 1,25 mg/Tag TDE 0,05 mg/Tag
Resultat Benefit Benefit Benefit kein Effekt kein Effekt
kein Effekt kein Effekt
Pathophysiologische Erklärungen Östrogene haben einen Einfluss auf das cholinerge System: Im Tiermodell konnte man nachweisen, dass Östrogene die cholinerge Funktion unterstützen (28). Insbesondere bei der AD ist genau dieses Neurotransmittersystem beeinträchtigt. Östrogene haben auch einen positiven Effekt auf die zerebrale Plastizität, sie verbessern die Langzeitpotenzierung, welche eine wichtige Rolle beim Speichern von Erinnerungen spielt (27). Östrogene vermindern die Neurotoxizität und reduzieren die Bildung von Amyloid-Beta 42, welches eines der pathologischen Hauptmerkmale bei der AD ist (28). Aufgrund dieser Fakten müsste die Gabe von Östrogenen einen Schutzeffekt bezüglich Demenzen haben.
HRT und Demenz Epidemiologische Daten weisen darauf hin, dass Frauen unter einer HRT ein bis zu 50% reduziertes Demenzrisiko haben (29, 30). Eine Metaanalyse älterer Studien
zeigte, dass das Risiko von hormonsubstituierten Frauen für diese Erkrankung um etwa 29% geringer war als das der Frauen ohne HRT (31). Obgleich diese Daten ermutigend waren, ist zu beachten, dass die Studien eine methodische Heterogenität aufweisen (32). So wurden zum Beispiel die Östrogenapplikation und mögliche weitere Hormongaben nicht mit einbezogen. Damit konnten potenziell relevante Faktoren, wie Gesamtdosis und Behandlungsdauer, oft nur ungenau erhoben werden. Trotz dieser Problematik wurde untersucht, ob Östrogene als Therapie der AD wirksam sind. Hierzu gibt es einige Studien (Tabelle 1), von denen die kleineren und kürzer dauernden einen Benefit zeigten, die etwas grösseren und länger dauernden Studien diese Resultate jedoch nicht reproduzieren konnten. Ferner gibt es zur Demenz-Primärprävention Daten, beispielhaft soll hier die Women‘s Health Initiative Memory Study (WHIMS) erläutert werden. Gegenstand der Studie war, ob die Kombinations-
therapie bei Patientinnen mit noch erhaltenem Uterus sowie die Östrogenmonotherapie bei Patientinnen nach Hysterektomie einen Effekt auf die Entwicklung einer Demenz oder eines «mild cognitve impairment» haben könnte (Tabelle 2). Für beide Endpunkte zeigte sich in beiden Therapiegruppen kein Benefit gegenüber Plazebo. Das absolute Risiko hinsichtlich der Entwicklung einer Demenz war um 18 neue Fälle pro 10 000 Personenjahre erhöht. Diese Daten sind konträr zu Daten aus einigen Observationsstudien, bei denen Patientinnen unter einer HRT ein signifikant reduziertes Risiko hinsichtlich der Entwicklung einer Demenz hatten. Die Unterschiede zwischen den Observationsstudien und der WHIMS könnte man unter anderem mit den etwas älteren Patientinnen in der WHIMS erklären, diese haben per se ein erhöhtes Risiko. Zum Zeitpunkt der Diagnose (bzw. des Endpunkts) waren die Patientinnen in der WHIMS immer noch unter einer Östrogentherapie, die Patientinnen in den Observationsstudien nicht.
Tabelle 2:
Risiko einer Demenz/MCI: Women’s Health Initiative Memory Study
Östrogen (E) plus Progesteron (P) vs. Östrogen allein MCI = mild cognitive impairment
HRT
E plus P E allein
Zahl der Patientinnen
4532 mit Uterus 2942 ohne Uterus
Verum (Frauen mit Demenz) 40
Plazebo (Frauen mit Demenz) 21
Hazard Ratio (95%-KI)
2,1 (1,2–3,5)
28 19 1,5 (0,8–2,7)
Verum (Frauen mit MCI) 56
76
Plazebo (Frauen mit MCI) 55
58
Hazard Ratio (95%-KI)
1,1 (0,7–1,6)
1,5 (0,8–2,7)
GYNÄKOLOGIE 1/2009
13
SCHWERPUNKT
Es ist möglich, dass Risiko und Benefit von der Dauer und dem Startzeitpunkt der Therapie abhängen. Zudem finden sich verschiedene Hinweise, dass die Patientinnen, die an einer Hormonbehandlungsstudie teilnehmen, sich von den anderen in verschiedenen Variablen unterscheiden: Frauen beispielsweise, die eine HRT von sich aus durchführen, sind in der Regel gesünder (da sie keine Kontraindikation für eine HRT haben!). Meist befinden sie sich in engmaschiger ärztlicher Kontrolle und gehören zur sozial bessergestellten Bevölkerungsschicht, was wiederum unabhängigen protektiven Faktoren hinsichtlich der Demenzentwicklung entspricht. Diese Erklärungsansätze konnten auch durch weitere Studien untermauert werden. Die MIRAGE-Studie zeigte, dass es einen Zusammenhang gibt zwischen dem Alter, in dem Patientinnen eine HRT erhielten, und der Demenzentwicklung. Es könnten wiederum das Timing und die Dauer der HRT eine wichtige Rolle spielen.
Empfehlungen aus neurologischer Sicht Patientinnen ohne Demenz, die älter als 65 sind, sollte man wenn möglich keine HRT mehr empfehlen, vor allem wenn weitere Risikofaktoren für eine Demenz bestehen. Bei jüngeren Frauen könnte das Risiko unter HRT theoretisch auch erhöht sein, aber hierzu gibt es keine gute Evidenz. Zur Prävention einer Demenz ist die HRT nicht zu empfehlen.
Konklusion
Eine gewisse Aufmerksamkeit hinsichtlich neurologischer Erkrankungen in der Menopause ist sinnvoll. Zur Migräneprophylaxe ist eine HRT in ausgewählten Fällen in der Perimenopause sinnvoll.
Die HRT erhöht jedoch das Schlaganfall-
risiko, und bei Patientinnen mit einem
zerebrovaskulären Risikoprofil ist die HRT
nicht zu empfehlen. Nicht demente Pati-
entinnen über 65 haben unter einer HRT
ein erhöhtes Risiko, eine Demenz zu
entwickeln. In der frühen Menopause be-
steht bei Patientinnen ohne entspre-
chende Risikofaktoren, bei denen auf-
grund eines klimakterischen Syndroms
eine HRT indiziert ist, keine relevante Ge-
fahr, einen Schlaganfall zu erleiden oder
eine Demenz zu entwickeln.
■
Dr. med. Mira Katan (Korrespondenzadresse) Neurologische Klinik Universitätsspital Basel Petersgraben 4 4031 Basel E-Mail: katanm@uhbs.ch
Prof. Dr. med. Ludwig Kappos Chefarzt Neurologische Klinik Universitätsspital Basel Petersgraben 4 4031 Basel
Quellen:
1. Toran-Allerand CD.: Organotypic culture of the developing cerebral cortex and hypothalamus: relevance to sexual differentiation. Psychoneuroendocrinology 1991; 16: 7–24.
2. Brinton RD et al.: Equilin, a principal component of the estrogen replacement therapy premarin, increases the growth of cortical neurons via an NMDA receptor-dependent mechanism. Exp Neurol 1997; 147: 211–220.
3. Henderson, VW.: Hormone Therapy and the Brain: A Clinical Perspective on the Role of Estrogen., Informa Health Care 2000.
4. Behl C, et al.: Neuroprotection against oxidative stress by estrogens: structure-activity relationship. Mol Pharmacol 1997; 51: 535–541.
5. Slopien R, et al.: Influence of hormonal replacement therapy on the regional cerebral blood flow in postmenopausal women. Maturitas 2003; 46: 255–262.
6. Mor G, et al.: Interaction of the estrogen receptors with the Fas ligand promoter in human monocytes. J Immunol 2003; 170: 114–122.
7. Logothetis J, Harner R.: Electrocortical activation by estrogens. Arch Neurol 1960; 3: 290–297.
8. Smith SS.: Estrogen administration increases neuronal responses to excitatory amino acids as a long-term effect. Brain Res 1989; 503: 354–357.
9. McEwen BS.: Non-genomic and genomic effects of steroids on neural activity. Trends Pharmacol Sci 1991; 12: 141–147.
10. Edwards DP.: Regulation of signal transduction pathways by estrogen and progesterone. Annu Rev Physiol 2005; 67: 335–376.
11. McEwen BS, Alves SE.: Estrogen actions in the central nervous system. Endocr Rev 1999; 20: 279–307.
12. MacGregor A.: Migraine in Women. London: Martin Dunitz Ltd, 2000.
13. MacGregor EA, et al.: Incidence of migraine relative to menstrual cycle phases of rising and falling estrogen. Neurology 2006; 67: 2154–2158.
14. The International Classification of Headache Disorders: 2nd edition. Cephalalgia 2004; 24 Suppl 1: 9–160.
15. Rasmussen BK.: Epidemiology of migraine. Biomed Pharmacother 1995; 49: 452–455.
16. MacGregor A.: Effects of oral and transdermal estrogen replacement on migraine. Cephalalgia 1999; 19: 124–125.
17. Salom JB, et al.: Acute relaxant effects of 17-beta-estradiol through non-genomic mechanisms in rabbit carotid artery. Steroids 2002; 67: 339–346.
18. Soares R. et al.: Role of the estrogen antagonist ICI 182,780 in vessel assembly and apoptosis of endothelial cells. Ultrastruct Pathol 2003; 27: 33–39.
19. Mendelsohn ME.: Protective effects of estrogen on the cardiovascular system. Am J Cardiol 2002; 89: 12E–17E; discussion 17E–18E.
20. Lobo RA, et al.: Effects of lower doses of conjugated equine estrogens and medroxyprogesterone acetate on plasma lipids and lipoproteins, coagulation factors, and carbohydrate metabolism. Fertil Steril 2001; 76: 13–24.
21. Dubal DB, et al.: Estradiol modulates bcl-2 in cerebral ischemia: a potential role for estrogen receptors. J Neurosci 1999; 19: 6385–6393.
22. Jover T, et al.: Estrogen protects against global ischemia-induced neuronal death and prevents activation of apoptotic signaling cascades in the hippocampal CA1. J Neurosci 2002; 22: 2115–2124.
23. Cushman M, et al. Estrogen plus progestin and risk of venous thrombosis. JAMA 2004; 292: 1573–1580.
24. Rosano GM, et al.: Hormone replacement therapy and cardioprotection: what is good and what is bad for the cardiovascular system? Ann N Y Acad Sci 2006; 1092: 341–348.
25. Rossouw JE, et al.: Postmenopausal hormone therapy and risk of cardiovascular disease by age and years since menopause. Jama 2007; 297: 1465–1477.
26. Henderson VW.: Oestrogens and dementia. Novartis Found Symp 2000; 230: 254-265; discussion 265–273.
27. Shughrue PJ, Merchenthaler I.: Evidence for novel estrogen binding sites in the rat hippocampus. Neuroscience 2000; 99: 605–612.
28. Xu H, et al.: Estrogen reduces neuronal generation of Alzheimer beta-amyloid peptides. Nat Med 1998; 4: 447–451.
29. Tang MX, et al.: Effect of oestrogen during menopause on risk and age at onset of Alzheimer’s disease. Lancet 1996; 348: 429–432.
30. Paganini-Hill A.: Oestrogen replacement therapy and Alzheimer’s disease. Br J Obstet Gynaecol 1996; 103 Suppl 13: 80–86.
31. Yaffe K, et al.: Estrogen therapy in postmenopausal women: effects on cognitive function and dementia. Jama 1998; 279: 688–695.
32. van Duijn CM.: Menopause and the brain. J Psychosom Obstet Gynaecol 1997; 18: 121–125.
14 GYNÄKOLOGIE 1/2009