Transkript
SCHWERPUNKT
Typische Störungen in der Schwangerschaft: Blutungen und Schmerzen
Ursachen und Abklärung
Dr. med. Etienne Horner, PD Dr. med. Irène Hösli
Blutungen und Schmerzen in der Schwangerschaft sind einerseits sehr häufige Symptome, die wir aus der täglichen Praxis kennen, andererseits gibt es eine Vielzahl von Ursachen, die
nicht a priori zu erkennen sind. Die vorliegende Übersichtsarbeit teilt die Bedeutung von Blutungen entsprechend dem ersten oder zweiten beziehungsweise dritten Trimenon ein.
Blutungen im ersten Trimenon
Blutungen im ersten Trimenon sind häufig: Jede vierte Schwangere präsentiert sich in der Sprechstunde mit Blutungen in den ersten zwölf Wochen, 63 Prozent sind es allein zwischen der achten und zwölften Schwangerschaftswoche.
Einteilung nach Diagnosen Die häufigsten Ursachen für eine Blutung im ersten Trimenon können sein: ◗ verschiedene Formen eines Abort-
geschehens (unterschiedlich starke Schmerzen) ◗ Ektopien, die sich in Form von Kontaktblutungen äussern (schmerzlos) ◗ Trophoblasterkrankung, zum Beispiel partielle und komplette Blasenmole, sehr selten Chorionkarzinom (selten schmerzhaft) ◗ Extrauteringravidität (zunehmende Schmerzen) Das wichtigste diagnostische Mittel bei Blutungen in der Schwangerschaft im ersten Trimenon ist die Ultraschalluntersuchung. In 15 bis 20 Prozent wird eine Missed Abortion diagnostiziert. Zu etwa gleichem Anteil tritt ein Abortgeschehen auf. In 8 bis 10 Prozent zeigt sich eine anembryonale Schwangerschaft und in 1 bis 3 Prozent eine Extrauteringravidität. Auch die Blasenmole tritt in 1 bis 3 Prozent auf. In zirka der Hälfte der Fälle handelt es sich um eine intakte Schwangerschaft. Allein aus der Blutungsstärke oder aus der Grösse eines nachgewiesenen Hämatoms lässt sich in der Regel nicht das Risiko für einen Abort ableiten. Kommt es zu einem Abort, sind in zirka 60 Prozent
Chromosomenstörungen dafür verantwortlich.
Mütterliches Alter In einer eigenen Arbeit (1), in der bei 2500 Patientinnen aus einem Niedrigrisikokollektiv eine vitale intrauterine Schwangerschaft sonografisch diagnostiziert worden war, zeigte sich, dass bei den 30- bis 34-Jährigen ein relatives Abortrisiko von (Odds Ratio) 1 bestand. Bei Frauen unter 30 Jahren war das Risiko um ein Viertel verringert; bei Frauen über 45 Jahren um bis zu einem Drittel überproportional angestiegen.
Therapeutische Möglichkeiten Traditionell wird bei Blutungen körperliche Schonung verordnet, ohne dass sich in randomisierten Studien bisher mit dieser Therapie ein signifikanter Erfolg erzielen liess. Gleiches gilt für die prophylaktische Progesterongabe im ersten Trimenon.
Blutungen im zweiten und dritten Trimenon
Blutungen in diesem Zeitraum sind wesentlich seltener und kommen nur in 2 bis 10 Prozent vor. Sie sind jedoch aufgrund ihrer Stärke sowohl für die Mutter als auch für das Kind bedeutend bedrohlicher.
Einteilung nach Diagnosen In zirka 50 Prozent ist die Blutung plazentaren Ursprungs, entweder hervorgerufen durch eine Plazenta praevia oder durch eine vorzeitige Plazentalösung. In der Hälfte dieser Fälle ist die Ursache vor-
Tabelle 1: Blutungsursachen im 2. und 3. Trimenon (2)
Placenta praevia
12–30%
Vorzeitige Plazentalösung
15–26%
Unklare Ätiologie:
30–50%
Vorzeitige Wehen
15–20%
Plazentarandblutung
17–33%
Nicht schwangerschafts- 6–10%
bedingte Blutungen
Ruptur vasa praevia
0,5%
Uterusruptur (komplett/gedeckt) 0,8%
erst unklar. Oft sind vorzeitige Wehentätigkeit oder auch eine Randsinusblutung mitverantwortlich. Die Ursachen sind in Tabelle 1 im Detail dargestellt (2).
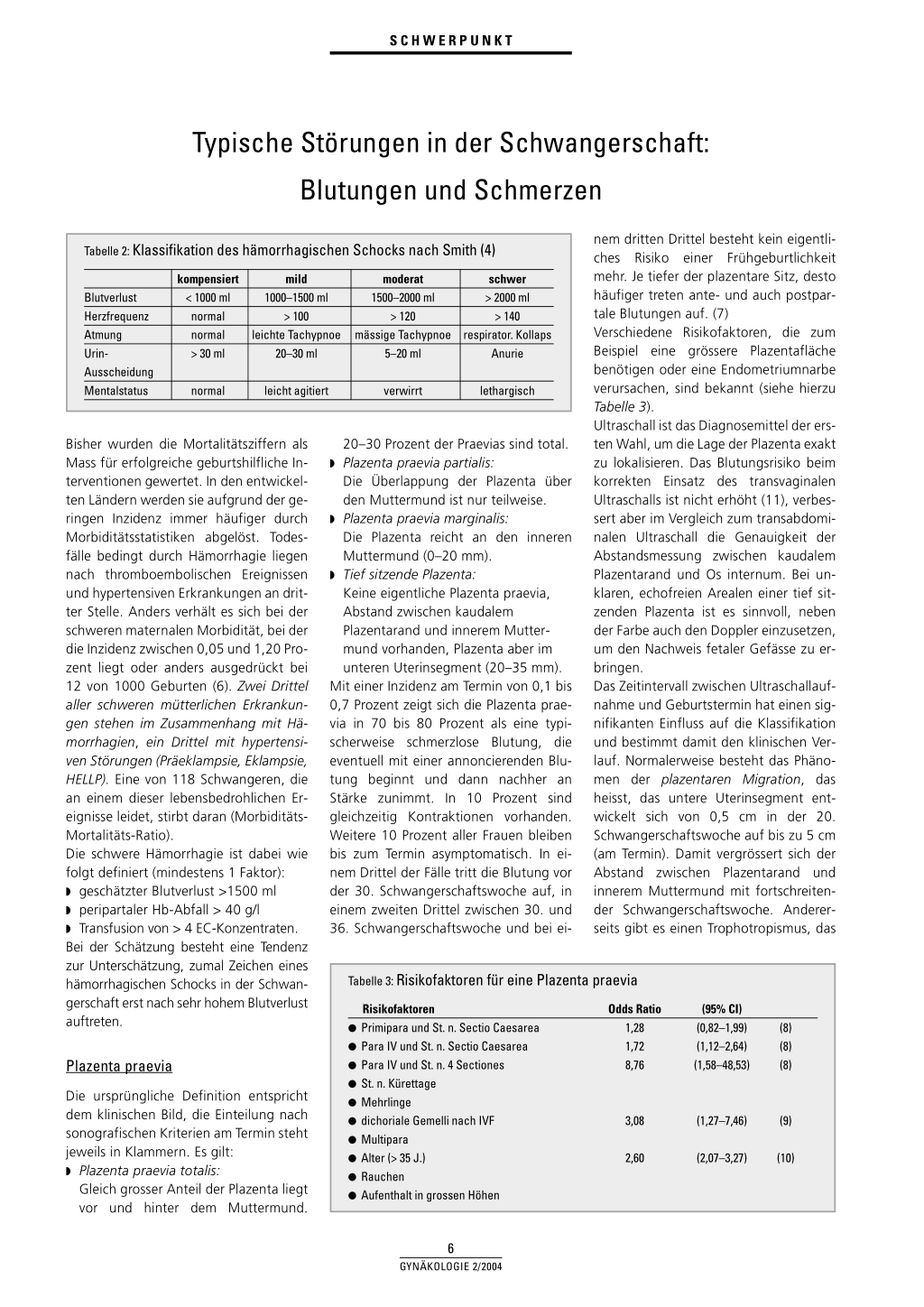
Schwere Hämorrhagie
Da plazentare Blutungen sehr schnell zu einem hohen Blutverlust führen können, sollten in jeder geburtshilflichen Abteilung die Klassifikation des hämorrhagischen Schocks und entsprechend der Ursache die Managementempfehlungen in schriftlicher Form vorhanden sein. ([3] siehe Tabellen 1 und 2). Erfreulicherweise sind die durch Hämorrhagie bedingten Todesfälle in den letzten 20 Jahren deutlich zurückgegangen; sie liegen heute bei zirka 3 auf 1 Million Schwangerschaften. Dabei sind Blutungen bei Plazenta praevia und vorzeitiger Plazentalösung in der englischen Dreijahresstatistik (1997–1999) (5) in 6 von 7 Fällen für die maternale Mortalität verantwortlich und haben sich zahlenmässig im Vergleich zu den postpartalen Blutungen, die deutlich zurückgegangen sind, nicht verändert.
5
GYNÄKOLOGIE 2/2004
SCHWERPUNKT
Typische Störungen in der Schwangerschaft: Blutungen und Schmerzen
Tabelle 2: Klassifikation des hämorrhagischen Schocks nach Smith (4)
nem dritten Drittel besteht kein eigentliches Risiko einer Frühgeburtlichkeit
Blutverlust Herzfrequenz Atmung UrinAusscheidung Mentalstatus
kompensiert < 1000 ml normal normal > 30 ml
mild 1000–1500 ml
> 100 leichte Tachypnoe
20–30 ml
moderat 1500–2000 ml
> 120 mässige Tachypnoe
5–20 ml
schwer > 2000 ml
> 140 respirator. Kollaps
Anurie
normal
leicht agitiert
verwirrt
lethargisch
mehr. Je tiefer der plazentare Sitz, desto häufiger treten ante- und auch postpartale Blutungen auf. (7) Verschiedene Risikofaktoren, die zum Beispiel eine grössere Plazentafläche benötigen oder eine Endometriumnarbe verursachen, sind bekannt (siehe hierzu Tabelle 3).
Ultraschall ist das Diagnosemittel der ers-
Bisher wurden die Mortalitätsziffern als 20–30 Prozent der Praevias sind total. ten Wahl, um die Lage der Plazenta exakt
Mass für erfolgreiche geburtshilfliche In- ◗ Plazenta praevia partialis:
zu lokalisieren. Das Blutungsrisiko beim
terventionen gewertet. In den entwickel- Die Überlappung der Plazenta über korrekten Einsatz des transvaginalen
ten Ländern werden sie aufgrund der ge- den Muttermund ist nur teilweise.
Ultraschalls ist nicht erhöht (11), verbes-
ringen Inzidenz immer häufiger durch ◗ Plazenta praevia marginalis:
sert aber im Vergleich zum transabdomi-
Morbiditätsstatistiken abgelöst. Todes- Die Plazenta reicht an den inneren nalen Ultraschall die Genauigkeit der
fälle bedingt durch Hämorrhagie liegen Muttermund (0–20 mm).
Abstandsmessung zwischen kaudalem
nach thromboembolischen Ereignissen ◗ Tief sitzende Plazenta:
Plazentarand und Os internum. Bei un-
und hypertensiven Erkrankungen an drit- Keine eigentliche Plazenta praevia,
klaren, echofreien Arealen einer tief sit-
ter Stelle. Anders verhält es sich bei der Abstand zwischen kaudalem
zenden Plazenta ist es sinnvoll, neben
schweren maternalen Morbidität, bei der Plazentarand und innerem Mutter-
der Farbe auch den Doppler einzusetzen,
die Inzidenz zwischen 0,05 und 1,20 Pro- mund vorhanden, Plazenta aber im
um den Nachweis fetaler Gefässe zu er-
zent liegt oder anders ausgedrückt bei unteren Uterinsegment (20–35 mm). bringen.
12 von 1000 Geburten (6). Zwei Drittel Mit einer Inzidenz am Termin von 0,1 bis Das Zeitintervall zwischen Ultraschallauf-
aller schweren mütterlichen Erkrankun- 0,7 Prozent zeigt sich die Plazenta prae- nahme und Geburtstermin hat einen sig-
gen stehen im Zusammenhang mit Hä- via in 70 bis 80 Prozent als eine typi- nifikanten Einfluss auf die Klassifikation
morrhagien, ein Drittel mit hypertensi- scherweise schmerzlose Blutung, die und bestimmt damit den klinischen Ver-
ven Störungen (Präeklampsie, Eklampsie, eventuell mit einer annoncierenden Blu- lauf. Normalerweise besteht das Phäno-
HELLP). Eine von 118 Schwangeren, die tung beginnt und dann nachher an men der plazentaren Migration, das
an einem dieser lebensbedrohlichen Er- Stärke zunimmt. In 10 Prozent sind heisst, das untere Uterinsegment ent-
eignisse leidet, stirbt daran (Morbiditäts- gleichzeitig Kontraktionen vorhanden. wickelt sich von 0,5 cm in der 20.
Mortalitäts-Ratio).
Weitere 10 Prozent aller Frauen bleiben Schwangerschaftswoche auf bis zu 5 cm
Die schwere Hämorrhagie ist dabei wie bis zum Termin asymptomatisch. In ei- (am Termin). Damit vergrössert sich der
folgt definiert (mindestens 1 Faktor):
nem Drittel der Fälle tritt die Blutung vor Abstand zwischen Plazentarand und
◗ geschätzter Blutverlust >1500 ml
der 30. Schwangerschaftswoche auf, in innerem Muttermund mit fortschreiten-
◗ peripartaler Hb-Abfall > 40 g/l
einem zweiten Drittel zwischen 30. und der Schwangerschaftswoche. Anderer-
◗ Transfusion von > 4 EC-Konzentraten. 36. Schwangerschaftswoche und bei ei- seits gibt es einen Trophotropismus, das
Bei der Schätzung besteht eine Tendenz
zur Unterschätzung, zumal Zeichen eines hämorrhagischen Schocks in der Schwan-
Tabelle 3: Risikofaktoren für eine Plazenta praevia
gerschaft erst nach sehr hohem Blutverlust auftreten.
Risikofaktoren q Primipara und St. n. Sectio Caesarea
Odds Ratio 1,28
(95% CI) (0,82–1,99)
(8)
q Para IV und St. n. Sectio Caesarea
1,72
(1,12–2,64)
(8)
Plazenta praevia
q Para IV und St. n. 4 Sectiones
8,76 (1,58–48,53) (8)
Die ursprüngliche Definition entspricht dem klinischen Bild, die Einteilung nach sonografischen Kriterien am Termin steht jeweils in Klammern. Es gilt: ◗ Plazenta praevia totalis:
Gleich grosser Anteil der Plazenta liegt vor und hinter dem Muttermund.
q St. n. Kürettage q Mehrlinge q dichoriale Gemelli nach IVF q Multipara q Alter (> 35 J.) q Rauchen q Aufenthalt in grossen Höhen
3,08
(1,27–7,46)
(9)
2,60 (2,07–3,27) (10)
6
GYNÄKOLOGIE 2/2004
SCHWERPUNKT
Typische Störungen in der Schwangerschaft: Blutungen und Schmerzen
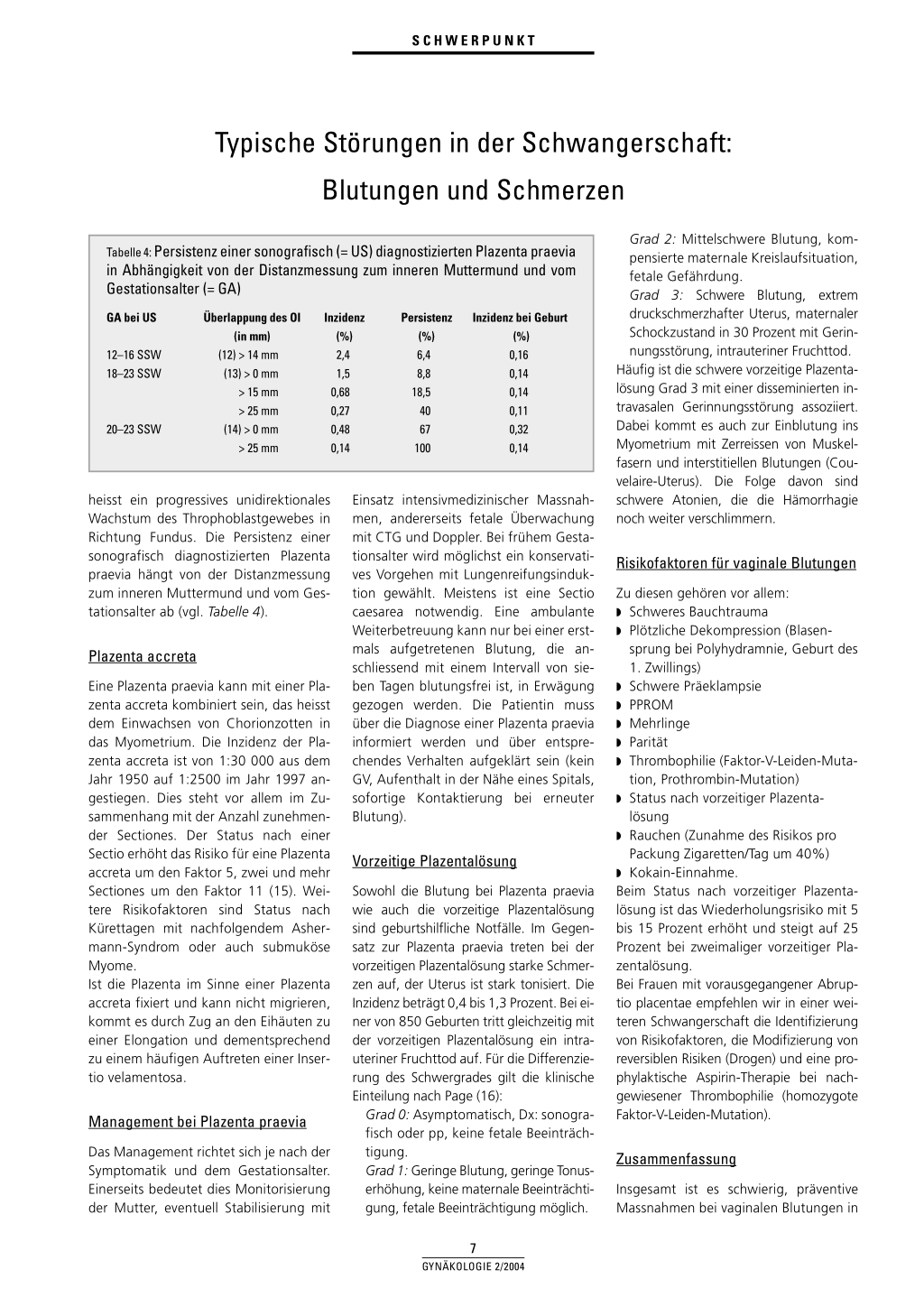
Tabelle 4: Persistenz einer sonografisch (= US) diagnostizierten Plazenta praevia in Abhängigkeit von der Distanzmessung zum inneren Muttermund und vom Gestationsalter (= GA)
GA bei US 12–16 SSW 18–23 SSW
20–23 SSW
Überlappung des OI (in mm)
(12) > 14 mm (13) > 0 mm
> 15 mm > 25 mm (14) > 0 mm > 25 mm
Inzidenz (%) 2,4 1,5 0,68 0,27 0,48 0,14
Persistenz (%) 6,4 8,8
18,5 40 67 100
Inzidenz bei Geburt (%) 0,16 0,14 0,14 0,11 0,32 0,14
heisst ein progressives unidirektionales Wachstum des Throphoblastgewebes in Richtung Fundus. Die Persistenz einer sonografisch diagnostizierten Plazenta praevia hängt von der Distanzmessung zum inneren Muttermund und vom Gestationsalter ab (vgl. Tabelle 4).
Plazenta accreta
Eine Plazenta praevia kann mit einer Plazenta accreta kombiniert sein, das heisst dem Einwachsen von Chorionzotten in das Myometrium. Die Inzidenz der Plazenta accreta ist von 1:30 000 aus dem Jahr 1950 auf 1:2500 im Jahr 1997 angestiegen. Dies steht vor allem im Zusammenhang mit der Anzahl zunehmender Sectiones. Der Status nach einer Sectio erhöht das Risiko für eine Plazenta accreta um den Faktor 5, zwei und mehr Sectiones um den Faktor 11 (15). Weitere Risikofaktoren sind Status nach Kürettagen mit nachfolgendem Ashermann-Syndrom oder auch submuköse Myome. Ist die Plazenta im Sinne einer Plazenta accreta fixiert und kann nicht migrieren, kommt es durch Zug an den Eihäuten zu einer Elongation und dementsprechend zu einem häufigen Auftreten einer Insertio velamentosa.
Management bei Plazenta praevia
Das Management richtet sich je nach der Symptomatik und dem Gestationsalter. Einerseits bedeutet dies Monitorisierung der Mutter, eventuell Stabilisierung mit
Einsatz intensivmedizinischer Massnahmen, andererseits fetale Überwachung mit CTG und Doppler. Bei frühem Gestationsalter wird möglichst ein konservatives Vorgehen mit Lungenreifungsinduktion gewählt. Meistens ist eine Sectio caesarea notwendig. Eine ambulante Weiterbetreuung kann nur bei einer erstmals aufgetretenen Blutung, die anschliessend mit einem Intervall von sieben Tagen blutungsfrei ist, in Erwägung gezogen werden. Die Patientin muss über die Diagnose einer Plazenta praevia informiert werden und über entsprechendes Verhalten aufgeklärt sein (kein GV, Aufenthalt in der Nähe eines Spitals, sofortige Kontaktierung bei erneuter Blutung).
Vorzeitige Plazentalösung
Sowohl die Blutung bei Plazenta praevia wie auch die vorzeitige Plazentalösung sind geburtshilfliche Notfälle. Im Gegensatz zur Plazenta praevia treten bei der vorzeitigen Plazentalösung starke Schmerzen auf, der Uterus ist stark tonisiert. Die Inzidenz beträgt 0,4 bis 1,3 Prozent. Bei einer von 850 Geburten tritt gleichzeitig mit der vorzeitigen Plazentalösung ein intrauteriner Fruchttod auf. Für die Differenzierung des Schwergrades gilt die klinische Einteilung nach Page (16):
Grad 0: Asymptomatisch, Dx: sonografisch oder pp, keine fetale Beeinträchtigung. Grad 1: Geringe Blutung, geringe Tonuserhöhung, keine maternale Beeinträchtigung, fetale Beeinträchtigung möglich.
Grad 2: Mittelschwere Blutung, kompensierte maternale Kreislaufsituation, fetale Gefährdung. Grad 3: Schwere Blutung, extrem druckschmerzhafter Uterus, maternaler Schockzustand in 30 Prozent mit Gerinnungsstörung, intrauteriner Fruchttod. Häufig ist die schwere vorzeitige Plazentalösung Grad 3 mit einer disseminierten intravasalen Gerinnungsstörung assoziiert. Dabei kommt es auch zur Einblutung ins Myometrium mit Zerreissen von Muskelfasern und interstitiellen Blutungen (Couvelaire-Uterus). Die Folge davon sind schwere Atonien, die die Hämorrhagie noch weiter verschlimmern.
Risikofaktoren für vaginale Blutungen
Zu diesen gehören vor allem: ◗ Schweres Bauchtrauma ◗ Plötzliche Dekompression (Blasen-
sprung bei Polyhydramnie, Geburt des 1. Zwillings) ◗ Schwere Präeklampsie ◗ PPROM ◗ Mehrlinge ◗ Parität ◗ Thrombophilie (Faktor-V-Leiden-Mutation, Prothrombin-Mutation) ◗ Status nach vorzeitiger Plazentalösung ◗ Rauchen (Zunahme des Risikos pro Packung Zigaretten/Tag um 40%) ◗ Kokain-Einnahme. Beim Status nach vorzeitiger Plazentalösung ist das Wiederholungsrisiko mit 5 bis 15 Prozent erhöht und steigt auf 25 Prozent bei zweimaliger vorzeitiger Plazentalösung. Bei Frauen mit vorausgegangener Abruptio placentae empfehlen wir in einer weiteren Schwangerschaft die Identifizierung von Risikofaktoren, die Modifizierung von reversiblen Risiken (Drogen) und eine prophylaktische Aspirin-Therapie bei nachgewiesener Thrombophilie (homozygote Faktor-V-Leiden-Mutation).
Zusammenfassung
Insgesamt ist es schwierig, präventive Massnahmen bei vaginalen Blutungen in
7
GYNÄKOLOGIE 2/2004
SCHWERPUNKT
Typische Störungen in der Schwangerschaft:
Blutungen und Schmerzen
der Schwangerschaft abzugeben. Im ers-
ten Trimenon haben sich weder Bettruhe
noch die Gabe von Gestagenen bisher in
grossen randomisierten Studien als vor-
teilhaft erwiesen. Bei Blutungen im zwei-
ten Trimenon sind sicher das Erkennen
von anamnestischen Faktoren und das
Aufheben von reversiblen Risikofaktoren
notwendig.
Die rechtzeitige Diagnosestellung der
Plazenta praevia und der vorzeitigen Pla-
zentalösung ermöglicht das Einleiten sta-
bilisierender Massnahmen und reduziert
die maternale und fetale Mortalität und
Morbidität.
◗
Dr. med. Etienne Horner und PD Dr. med. Irène Hösli (Korrespondenzadresse)
Universitäts-Frauenklinik Basel Spitalstrasse 21 4031 Basel
E-Mail: ihoesli@uhbs.ch Quellen: 1. Hoesli, I.M., Walter-Gobel, I., Tercanli, S., Holzgreve, W.: Spontaneous fetal loss rates in non-selected population. Am. J. Med. Genet. 2001; 100 (2): 106–109. 2. Crenshaw, C., Jones, D.E., Parker, R. T.: Pla-
centa previa: a survey of twenty years experience with improved perinatal survival by expectant therapy and cesarian delivery. Obstet. Gynecol. Surv. 1973; 28 (7): 461–470. 3. Ludwig, H., Hösli, I.: Notfälle in der Geburtshilfe. Teil I: Blutungen vor der Geburt – Eklampsie – HELLP-Syndrom. Gynäkologe 2000; 33: 517–536. 4. Smith, H.O., in: Te Linde´s operative gynecology 1997. 5. Why mothers die? Reports on confidental enquieries into maternal death in the United Kingdom, 2001. 6. Waterstone, M., Bewley, S., Wolfe, C.: Incidence and predictors of severe maternal morbidity: case-control study. BMJ 2001; 322: 1089–1094. 7. Bhide, A. Prefumo, F. Moore J. Hollis B. Thilaganathan: Placental edge to internal os distance in the late trimester and mode of delivery in placenta praevia. Br. J. Obstet. Gynaecol. 2003; 110: 860–864. 8. Gilliam, M., Rosenberg, D., Davis, F.: The likelihood of placenta praevia with greater number of caesarean deliveries and higher parity. Obstet. Gynecol. 2002; 99: 976–980. 9. Smithers, P.R., Halliday, J., Talbot, J.M., Breheny, S., Healy, D.: High frequency of cesarean section, antepartum hemorrhage, placenta previa and preterm delivery in in-vitro fertilization pregnancies. Fertil. Steril. 2003; 80 (3): 666–668.
10. Rasmussen, S., Albrechtsen, S., Dalaker, K.: Obstetric history and the risk of placenta praevia. Acta Obstet. Gynecol. Scand. 2000; 79: 502–507. 11. Timor-Tritsch, I.E., Yunis, R.A.: Confirming the safety of transvaginal sonography in patients suspected of placenta previa. Obstet. Gynecol. 1993; 83: 742–744. 12. Taipale, P., Hiilesmaa, V., Ylöstalo, P.: Diagnosis of placenta praevia by transvaginal sonographic screening at 12–16 weeks in a non selected population. Obstet. Gynecol. 1997; 89: 364–367. 13.Taipale, P., Hiilesmaa, V., Ylöstalo, P.: Transvaginal ultrasonography at 18–23 weeks in predicting placenta previa at delivery. Ultrasound Obstet. Gynecol. 1998; 12 (6): 422–425. 14. Becker, R.H., Vonk, R., Mende, B.C., Ragosch, V., Entezami, M.: The relevance of placental location at 20–23 gestational weeks for prediciton of placenta praevia at delivery: evaluation of 8650 cases. Ultrasound Obstet. Gynecol. 2001: 17 (6): 496–501. 15, Miller, D.A., Chollet, J.A., Goodwin, T.M.: Clinical risk factors for placenta praevia-placenta accreta. Am. J. Obstet. Gynecol. 1997; 177: 210–214. 16, Page, E.W., King, E.B., Merrill, J.A.: Abruptio placentae; dangers of delay in delivery. Obstet. Gynecol. 1954; 3: 385.
Demnächst ...
Gynäkologie 3/2004
Schwerpunkt: Schwangerschaft und Krankheit
◗ Die «Niedrigrisiko»-Schwangerschaft Aktuelle evidenzbasierte Daten zum Routinescreening in der Praxis
◗ Herzkrank – ist eine Schwangerschaft zu verantworten? Diagnosen, Prognosen und therapeutisches Vorgehen
◗ Schwangerschaft bei Asthmapatientinnen Behandlung und Vorsichtsmassnahmen
◗ Management von Migräne und Epilepsie in der Gravidität Die heutigen Therapieoptionen
ausserdem: Versorgungsysteme in der Schweiz bei postpartalen psychische Erkrankungen, Androgenisierungserscheinungen – Diagnose und Therapie, Patienteninformationen zu Brustkrebs sowie weitere Themen und Servicemeldungen.
8
GYNÄKOLOGIE 2/2004