Transkript
IM FOKUS
Spezielle Wundbilder
Der Hautbefund als Schlüssel zur ursächlichen Wunddiagnose
Alle äusserlichen Wunden sind letztlich Hauterkrankungen – Dermatologen haben ein gewichtiges Wort mitzureden, wenn es darum geht, herauszufinden, was hinter Wunden steckt. Wer die typischen klinischen Wundbefunde an der Haut kennt, wird meist in der richtigen Richtung nach der Wundursache suchen. Häufig entstehen Wunden nicht von aussen, sondern von innen, wobei in der Regel chronische Erkrankungen für die Wunden verantwortlich sind. Darüber sprach Dr. Markus Streit, Chefarzt der Abteilung für Dermatologie, Kantonsspital Aarau, am 3. St.Galler Wound-Care-Symposium.
Oft liefert bereits der sichtbare Hautbefund den Schlüssel zur richtigen ursächlichen Diagnose. Hinter einem Ulcus cruris steckt in über 85 Prozent der Fälle eine chronische venöse Insuffizienz. Klinisch-dermatologi-
Kasten:
Klinische Kriterien von Ulcera cruris bei chronischer venöser Insuffizienz
• Typische Lokalisation: malleolär an der Medialseite (vor allem retro- und supramalleolär)
• Kutane Zeichen der chronischen venösen Insuffizienz: Charakteristische Zeichen für das Stadium I nach Widmer: Prätibiales Ödem oder Knöchelödem, Corona phlebectatica paraplantaris Charakteristische Zeichen für das Stadium II nach Widmer: Hypodermitis (unter der Dermis entstandene Rötung der Haut), Stauungsekzem mit Schuppung, Atrophie blanche, Purpura jaune d’ocre (bräunliche Verfärbungen nach punktförmigen Blutungen), Dermatoliposklerose Stadium III: Ulkus
a
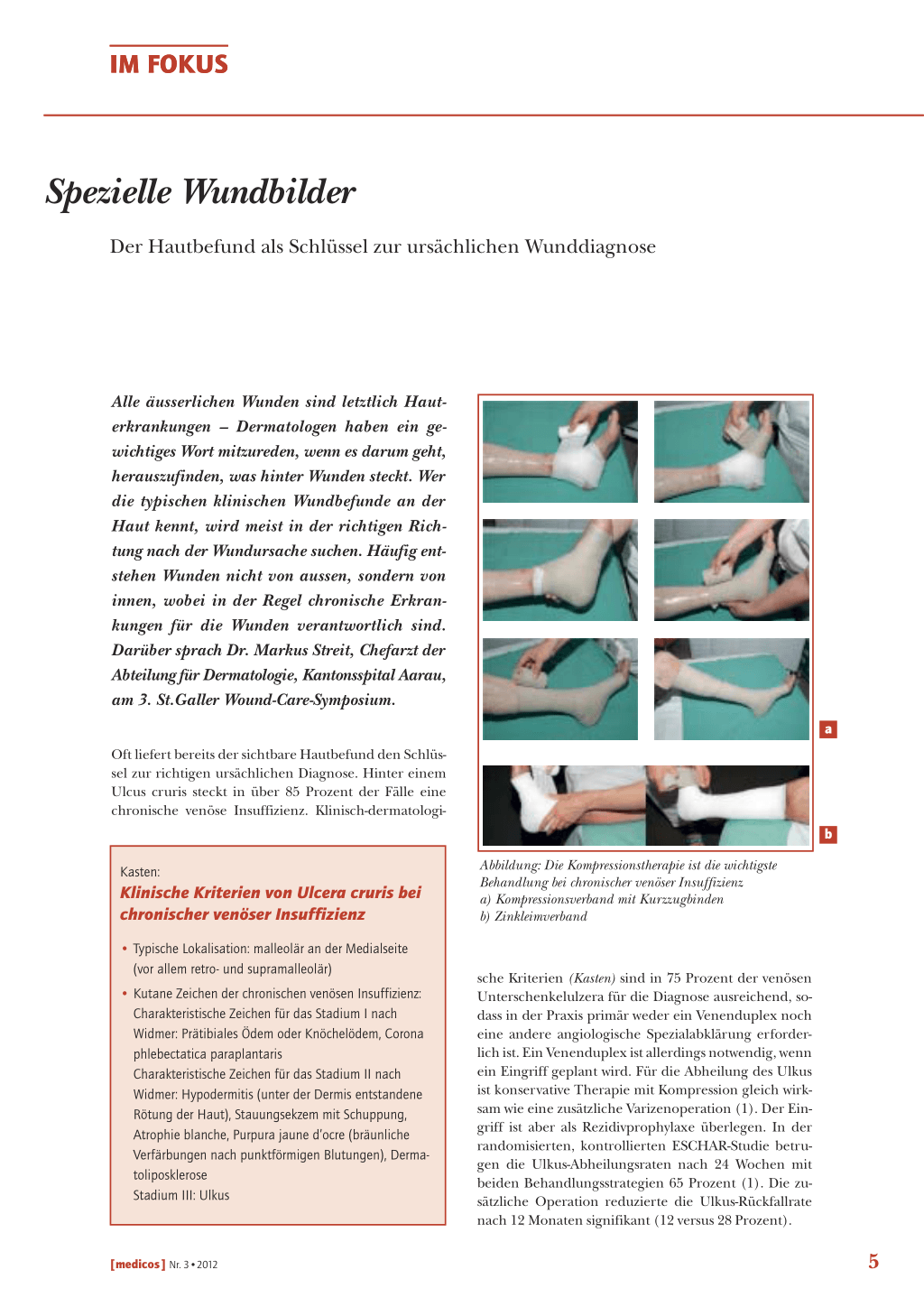
Abbildung: Die Kompressionstherapie ist die wichtigste Behandlung bei chronischer venöser Insuffizienz a) Kompressionsverband mit Kurzzugbinden b) Zinkleimverband
b
sche Kriterien (Kasten) sind in 75 Prozent der venösen Unterschenkelulzera für die Diagnose ausreichend, sodass in der Praxis primär weder ein Venenduplex noch eine andere angiologische Spezialabklärung erforderlich ist. Ein Venenduplex ist allerdings notwendig, wenn ein Eingriff geplant wird. Für die Abheilung des Ulkus ist konservative Therapie mit Kompression gleich wirksam wie eine zusätzliche Varizenoperation (1). Der Eingriff ist aber als Rezidivprophylaxe überlegen. In der randomisierten, kontrollierten ESCHAR-Studie betrugen die Ulkus-Abheilungsraten nach 24 Wochen mit beiden Behandlungsstrategien 65 Prozent (1). Die zusätzliche Operation reduzierte die Ulkus-Rückfallrate nach 12 Monaten signifikant (12 versus 28 Prozent).
[medicos ] Nr. 3•2012
5
Spezielle Wundbilder
Tabelle:
Vielfältige Ursachen von Hautwunden
Vaskuläre Ursachen
• Chronische venöse Insuffizienz
• Periphere arterielle Verschlusskrankheit (isoliert oder in Kombination mit chronischer venöser Insuffizienz) – Lymphabflussstörung – Mikrozirkulationsstörung Diabetische Mikroangiopathie Ulcus hypertonicum Martorell Embolien (z.B. Cholesterinemboli) Livedovaskulitis/-vaskulopathie – Vaskulitis Primäre Vaskulitiden (z.B. Panarteriitis nodosa) Sekundäre Vaskulitiden (z.B. bei Kollagenosen, kutane leukozytoklastische Vaskulitis) – Angiodysplasie
Hämatologische Ursachen
– Gerinnungsstörung – Antiphospholipid-Antikörper-Syndrom – Kryoglobulinämie – Anämie (z.B. Sichelzellanämie, Sphärozytose,
Thalassämie, Sideroachrestische Anämie) – Malignes Lymphom, Leukämie – Polycythaemia vera – Thrombozythämie
Neuropathische Ursachen – Polyneuropathie – ZNS-Erkrankung
Infektionen – Bakterielle Infektion (z. B. Ekthymata, Mykobakteriosen) – Virale Infektion (z.B. Herpesvirusinfektion) – Protozoen-Infektion (z.B. Leishmaniose) – Mykose (z.B. Sporotrichose, Histoplasmose)
Metabolische Ursachen – Arzneimittel (z.B. Hydroxyurea, Methotrexat) – Diabetes mellitus – Kalziphylaxie – Amyloidose – Gicht
Maligne Neoplasien mit Ulzeration – Basalzellkarzinom – Plattenepithelkarzinom – Andere primäre Hautmalignome – Metastase
Primär dermatologische Erkrankungen mit Ulzeration
– Pyoderma gangraenosum – Necrobiosis lipoidica – Sarkoidose – Bullöses Pemphigoid, Pemphigus, andere auto-
immunbullöse Erkrankung – Epidermolysis bullosa congenita – Papillomatosis cutis carcinoides
Chemische oder physikalische Ursachen
Artefakte
(nach Dr. Markus Streit)
Arterielle Mitbeteiligung kommt nicht selten vor
Wenn das Ulkus lateral am Unterschenkel lokalisiert ist, muss an eine periphere arterielle Verschlusskrankheit (PAVK) gedacht werden. Als zweithäufigste Grunderkrankung bei Beingeschwüren ist die PAVK in mehr als 5 Prozent allein für das Ulkus verantwortlich und in über 15 Prozent in Kombination mit einer venösen Insuffizienz. Um bei einem venösen Ulkus eine arterielle Mitbeteiligung zu erfassen, ist die Palpation der Fusspulse unabdingbar. Wenn die Fusspulse tastbar sind, kann direkt mit Kompression behandelt werden. Wenn dagegen die Fusspulse nicht sicher palpabel sind oder fehlen, ist eine arterielle Ausmessung (KnöchelArm-Index = ABI) erforderlich.
Vaskulitisches Ulkus
Bei einer 85-jährigen Frau bestehen seit 4 Monaten am Fussrücken und lateral am Unterschenkel Ulzera mit Düsterverfärbung, verbunden mit ausgeprägten Schmerzen. Neben einer chronischen venösen Insuffizienz besteht auch eine PAVK. Es sind Nekrosen und rote, punkt-
förmige Blutungen feststellbar. Ein Blick auf das andere Bein ergibt disseminierte Petechien. Die Biopsie zeigt das Bild einer leukozytoklastischen Vaskulitis mit zerfallenden Leukozyten in den entzündeten Gefässwänden, in denen sich Immunkomplexe abgelagert haben. Zum typischen Bild vaskulitischer Ulzera gehören: ● Nekrotische, bizarre, schmerzhafte Ulzera ● Palpable Purpura (papulös infolge Entzündungsinfiltrat) ● Livide verfärbte, zipfelförmige Ausläufer in der Wund-
umgebung
In 30 Prozent der Fälle von leukozytoklastischer Kleingefässvaskulitis ist kein Auslöser fassbar. In 30 Prozent sind Autoimmunkrankheiten für die Vaskulitis verantwortlich, in 20 Prozent exogene Faktoren (z.B. Medikamente), in 10 Prozent Malignome und in 5 Prozent Systemvaskulitiden (z.B. Kollagenosen). Livide zipfelförmige Ausläufer in der Wundumgebung kommen bei unterschiedlichen pathologischen Prozessen in kleinen Hautgefässen vor, z.B. auch bei Embolien, Gerinnungsstörungen oder Kalziphylaxie (akute Kalk-
6 [medicos ] Nr. 3•2012
Spezielle Wundbilder
ausfällung in den Gefässwänden mit schmerzhaften Nekrosen und Ulzera, vor allem bei Dialysepatienten).
Von der Pustel zum schmerzhaften, rasch wachsenden Ulkus
Eine 43-jährige Frau bemerkte vor 6 Wochen einen «Eiterpickel» am rechten Oberschenkel, den sie für eine Warze hielt und mit einem Warzenmittel behandelte. In der Folge brach der Pickel auf, es entstand eine sehr schmerzhafte Exulzeration mit perifokaler Rötung. Der Hausarzt behandelte erfolglos mit Antibiotika. Die persönliche Anamnese ergab, dass die Patientin bislang keine Medikamente eingenommen hatte und abgesehen von Analfissuren und Ulzerationen im Mund gesund war. Die Stanzbiopsie, die bei einer frischen Läsion (Pustel) entnommen wurde, löste eine massive Entzündungsreaktion aus, wobei sich ein Ulkus bildete. Schmerzhafte Ulzera, die als sterile Pusteln begonnen haben, rasch grösser werden (besonders nach Manipulationen) und zerfressen wirkende, unterminierte, bläulich-violette Ränder aufweisen, lassen an ein Pyoderma gangraenosum denken. Es handelt sich dabei weder um eine Infektion noch um eine Vaskulitis, sondern um eine sterile, akute, neutrophile Hautentzündung im Rahmen einer hyperergischen Hautreaktion. Die Pathogenese dieser nicht infektiösen, reaktiven, neutrophilen Dermatose, die im Jahr 1930 erstmals beschrieben wurde, konnte bisher noch nicht aufgeklärt werden (2). Sehr oft beginnt das Pyoderma gangraenosum an Haarfollikeln. Die Erkrankung ist selten (im Raum Aarau etwa 10 Fälle pro Jahr auf 500 000 Einwohner). Nach assoziierten Erkrankungen sollte aktiv gesucht werden. Dazu gehören: Morbus Crohn, Colitis ulcerosa, rheumatoide Arthritis, Leukämie, Plasmozytom, Hepatitis B oder C, Diabetes mellitus. Differenzialdiagnostisch sind echte Pyodermien zu bedenken, bei denen die kutane Infektion durch Bakterien entsteht, die von aussen in die Haut gelangt sind. Bei einem Streptokokken-Infekt können von Krusten bedeckte Ulzera entstehen, die wie ausgestanzt erscheinen. Diese ulzerierende Pyodermie (Ekthyma) beginnt typischerweise mit einer grossen Pustel, die in eine Nekrose und ein Ulkus übergeht. Zur Behandlung eignen sich systemische Antibiotika. Bei einer entsprechenden Reiseanamnese sollte eine Leishmanien-Infektion, die
durch Sandmückenstiche übertragen wird, in Betracht gezogen werden. Bei mildem Verlauf kann bei einem Pyoderma gangraenosum eine Lokaltherapie ausreichend wirksam sein (2). In schwereren Fällen ist jedoch eine systemische immunsuppressive Therapie erforderlich. Zur etablierten Behandlung gehören Kortikosteroide (peroral oder als intravenöse Pulstherapie) und Ciclosporin (2). Bei Patienten mit M. Crohn gilt der TNF-alpha-Blocker Infliximab (Remicade®) als First-line-Therapie. Infliximab beschleunigt die Abheilung des Pyoderma gangraenosum stark. Im Fall der 43-jährigen Patientin wurde ein M. Crohn diagnostiziert. Mit Infliximab heilte das Pyoderma gangraenosum innerhalb von 10 Wochen ab. «Leider sind die Krankenkassen nicht immer kulant», bedauerte Dr. Streit. Dann müssen Patienten manchmal langfristig (z.B. während 12 Monaten) mit Steroiden behandelt werden.
Von der Blase zum kreisrunden Ulkus
Bei kreisrunden Wunden berichten die Patienten oft,
dass sie zuvor eine Blase bemerkt haben. Als Ursachen
der Blasenbildung kommen in Betracht:
● Physikalische, thermische oder aktinische Hautschä-
digung (Spannungsblasen, z.B. bei Verbänden)
● Diabetes (Bullosis diabeticorum)
● Gendefekte mit fehlerhafter Ausbildung eines zur
Verankerung der Epidermis notwendigen Proteins wie
Keratin 5/14, Laminin 5, Kollagen XVII, Kollagen VII
(Epidermolysis bullosa)
● Autoantikörper gegen Interzellularbrücken in der Epi-
dermis oder gegen hemidesmosomale Antigene an der
Basalmembran (autoimmunbullöse Dermatosen wie
bullöses Pemphigoid und Pemphigus).
●
Alfred Lienhard
Redaktioneller Bericht ohne Sponsoring
Referenzen:
1. Barwell JR et al. Comparison of surgery and compression with compression alone in chronic venous ulceration (ESCHAR study): randomised controlled trial. Lancet 2004; 363: 1854–1859.
2. Conrad C and Trüeb RM. Pyoderma gangraenosum. Journal der Deutschen Dermatologischen Gesellschaft 2005; 3: 334–342.
[medicos ] Nr. 3•2012
7