Transkript
BERICHT
Asthma, COPD, obstruktive Schlafapnoe
Tipps zu häufigen Atemwegserkrankungen
Asthma und COPD sind zwei häufige Erkrankungen. Etwa 4 bis 7 Prozent der Schweizer Bevölkerung litten an Asthma und etwa gleich viele an COPD, etwa 10 Prozent hätten beides, berichtete Prof. Jörg Leuppi am FOMF AIM in Basel. Die Differenzialdiagnose ist wichtig, denn die therapeutischen Konsequenzen sind unterschiedlich.
Foto: vh
Asthma ist eine häufige und potenziell gefährli-
che, schwerwiegende chronische Erkrankung,
die oft gut kontrolliert, aber nicht geheilt wer-
den kann. Sie verursacht Symptome wie Keu-
chen, Kurzatmigkeit, Engegefühl in der Brust
und Husten, die im Lauf der Zeit in ihrem Auf-
treten, ihrer Häufigkeit und ihrer Intensität
variieren können. Die Symptome sind mit va-
riablem exspiratorischem Luftfluss verbunden,
dies infolge Schwierigkeit bei der Ausatmung
Prof. Jörg Leuppi
aufgrund von Bronchokonstriktion, Atemwegs-
wandverdickung oder vermehrten Schleims.
Die Symptome können durch virale Infekte, Allergene, Tabak-
rauch, Bewegung und Stress ausgelöst oder verschlimmert
werden.
Patienten beschrieben oft ein Druck- und Engegefühl in der
Brust, häufig in Begleitung von Husten und zähem Schleim,
so Leuppi. Die Symptomatik ist bedingt durch die Broncho-
konstriktion, variiert aber je nach Jahreszeit. Beim saisonalen
Asthma verursachen Pollen und Sport die Symptome, beim
ganzjährigen meist Hausstaubmilben.
Die Krankheit solle objektiv bewiesen und dokumentiert
werden, so Leuppis Rat. «Beginnen Sie mit einer Spirometrie.»
Diese ist einfach durchzuführen, doch muss sie dem Patienten
gut erklärt werden. Nur wenn ein Patient die Anweisungen
verstanden hat und gut mitmacht, besitzt die Spirometrie
Aussagekraft. Zeigt sich dabei eine Obstruktion, folgen 4 Hübe
Salbutamol und 20 Minuten später eine erneute Messung.
Verbessert sich die Lungenfunktion durch einen Anstieg des
FEV1 um > 12 Prozent und die forcierte Vitalkapazität um
> 200 ml, ist die Reversibilität dokumentiert und damit ein
Asthma bewiesen. Bleibt die Diagnose unklar, empfiehlt es
sich gemäss Leuppi, über mehrere Wochen die Peak-Flow-
Variabilität zu messen. Ohne Asthma sind die Werte bei
mehrmaligem Testen immer etwa gleich, mit einer Asthma-
erkrankung variieren sie dagegen erheblich. Bei einer Gabe
von inhalativen Steroiden nimmt die Variabilität mit der Zeit
ab, und der beste Wert steigt an. Bei Verdacht auf ein berufs-
bedingtes Asthma werden die Patienten angehalten, eine Zeit
lang regelmässig den Peak-Flow zu messen. Eine variabili-
tätsfreie Zeit am Wochenende könnte den entscheidenden
Hinweis liefern. Eine weitere Möglichkeit besteht in der
Messung der bronchialen Hyperreagibilität mit Metacholin.
Bleibe der Provokationstest negativ, schliesse dies eine Asthmadiagnose mit grösster Wahrscheinlichkeit aus, so Leuppi. Klar positive Werte zeigen eine ausgeprägte Hyperreagibilität. Zusammen mit dazu passenden Symptomen steht die Diagnose Asthma ebenfalls fest.
Mögliche Therapiemassnahmen
Die Asthmatherapie besteht aus einem inhalativen Steroid, oft kombiniert mit einem Beta-2-Mimetikum. Vier Wochen nach Therapiebeginn sollte die Symptomkontrolle überprüft werden. Es empfehle sich, die Inhalationstechnik zur Sicherheit erneut zu demonstrieren, zu erklären und üben zu lassen, denn hier passierten viele Fehler, die mitunter zu Therapieversagen führten, so Leuppis Rat. Nach Nebenwirkungen sollte ebenfalls gefragt werden. Komorbiditäten wie beispielsweise Rhinosinusitis, Refluxerkrankung, COPD, Depression und Angststörungen können ihrerseits die Asthmasymptomatik unterhalten und die Lebensqualität reduzieren. Sie sollten mitbehandelt werden. Rauchende Asthmapatienten müssen zum Rauchstopp angehalten werden. Weil sich die Asthmaerkrankung verändern kann, rät Leuppi zu einer periodischen Überprüfung der Lungenfunktion und zur Anpassung der Therapie anfänglich alle zwei bis drei Monate, später jährlich. Das sei auch die Gelegenheit, die Inhalationstechnik zu repetieren und den Patienten für das Selbstmanagement zu schulen. Alternativ bieten Patientenorganisationen wie die Lungenliga oder das Allergiezentrum Schweiz aha! (siehe Links) solche Schulungen an, wie Leuppi berichtete. Asthmaerkrankungen können sich mit steigendem Alter verändern, sie können stärker oder schwächer werden, sich je-
Lungenliga
www.rosenfluh/qr/lungenliga
aha! Allergiezentrum
www.rosenfluh/qr/aha
402
ARS MEDICI 11 | 2019
BERICHT
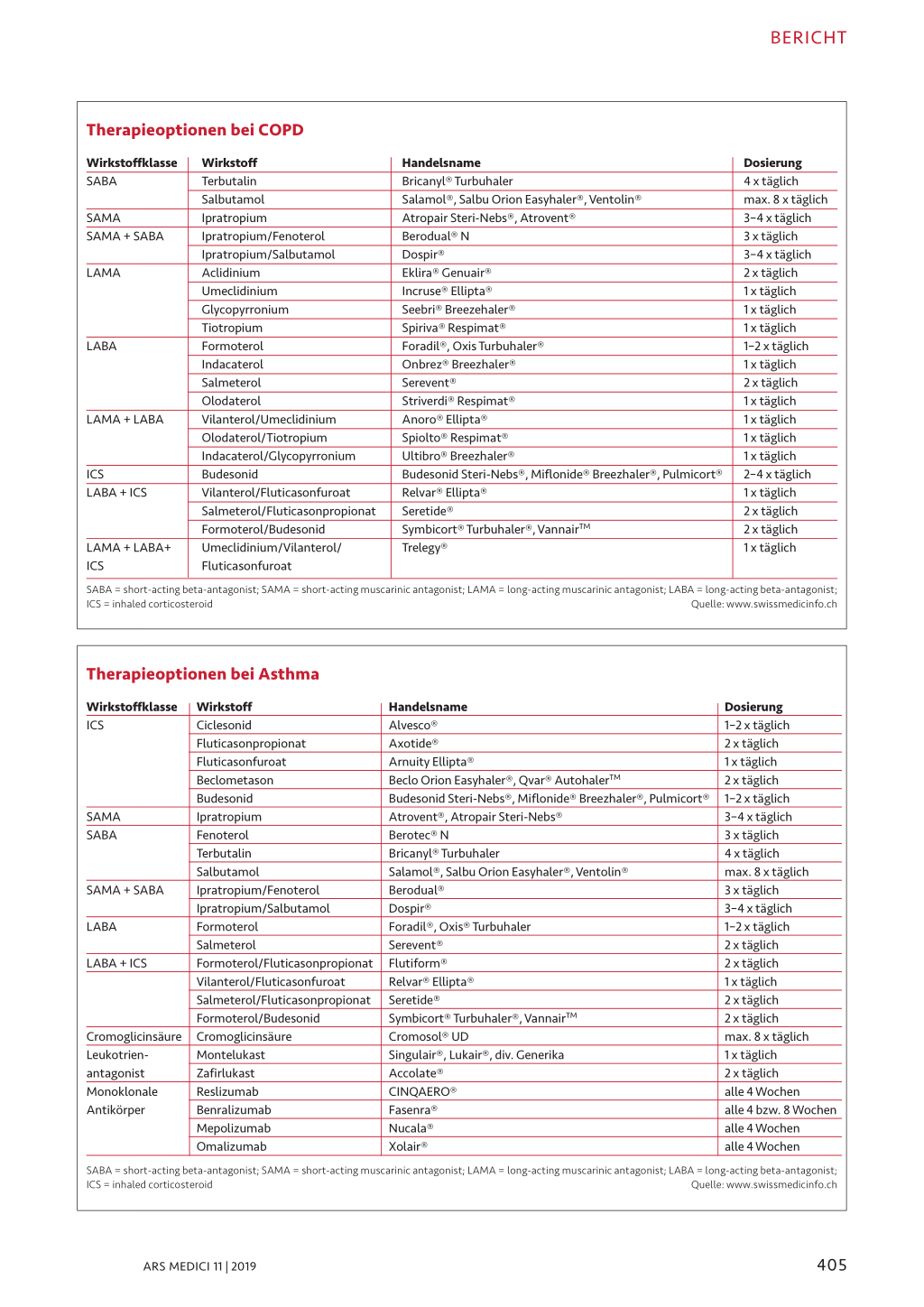
doch nicht «auswachsen». Die Variation ist abhängig vom Alter, von den Lebensumständen (z.B. Schwangerschaft) wie auch vom Aufenthaltsort. Bei der Wahl der Therapie empfiehlt es sich, einige davon und auch deren Inhalationssysteme gut zu kennen. Eine mögliche Vorgehensweise ist, die Patienten das Inhalationssystem auswählen zu lassen, denn nicht alle Patienten kommen mit jedem System zurecht. Bei mildem Asthma mit Symptomen einmal pro Woche reicht ein kurz wirksames Beta-2-Mimetikum als Notfallmedikament, bei höherer Symptomfrequenz braucht es eine Basistherapie mit einem inhalativen Kortikosteroid (ICS) in Fixkombination mit einem Beta-2-Mimetikum und ein zusätzliches kurz wirksames Notfallmedikament, das der Patient immer auf sich tragen sollte. Bei starker Obstruktion ist eine Dosiserhöhung der ICS/Beta-2-Mimetikum-Kombination angezeigt und bei ungenügender Symtomkontrolle nach 4 bis 8 Wochen ein Zusatz eines lang wirksamen Anticholinergikums oder eines Leukotrien-Rezeptor-Antagonisten. Bei schwerem, nicht kontrollierbarem Asthma ist es empfehlenswert, den Patienten zur weiteren Abklärung einem Pneumologen zuzuweisen. Je nach Befund profitieren die Patienten vielleicht von weitergehenden Therapien mit monoklonalen Antikörpern, die sich gegen IgE (Omalizumab) oder Interleukin-5 (Mepolizumab, Reslizumab) beziehungsweise den Interleukin-5-Rezeptor (Benralizumab) richten.
COPD: progressiven Lungenfunktionsabfall aufhalten
Ebenfalls eine häufige, vermeid- und behandelbare Lungenerkrankung ist die chronisch obstruktive Lungenerkrankung (COPD). COPD ist eine nicht reversible obstruktive Ventilationsstörung. Infolge schädlicher Partikel oder Gase geht sie mit einer gesteigerten chronischen Entzündungsreaktion in den Atemwegen und der Lunge einher. Exazerbationen und Komorbiditäten tragen zur Krankheitsschwere bei. Zu den Ursachen gehören Rauchen oder andere langjährig inhalierte Toxine wie beispielsweise in landwirtschaftlichen Betrieben.
Differenzialdiagnose Asthma und COPD
Merkmal Alter bei Erstdiagnose
Tabakrauch
Atemnot
Allergie Reversibilität der Obstruktion Obstruktion
Bronchiale Hyperreagibilität Ansprechen auf Kortison
COPD
Asthma
meist 6. Lebensdekade
meist Kindheit, Jugend
überwiegend Raucher kein Kausalzusammenhang
bei Belastung
anfallsartig
auftretend
selten
häufig
nie voll reversibel
gut (Differenz FEV1
(Differenz FEV1 < 15%) >20%)
persistierend, progredient
variabel, episodisch
möglich gelegentlich
regelhaft vorhanden regelhaft vorhanden
Quelle: Prof. J. Leuppi, FOMF AIM 2019, Basel
Rauchstopp sei die einzig wirklich bewiesene Massnahme, die die Progression des verstärkten Lungenfunktionsabfalls bremse, so Leuppi. Wichtig ist bei der COPD, Symptomatik und Häufigkeiten der Exazerbationen zu erfassen. Beides hat therapeutische Konsequenzen. Husten, Auswurf, Bronchitis und Anstrengungsatemnot führen zur Diagnose, die mittels Spirometrie bei einem FEV1/FVC < 0,7 gestellt wird. Die Einteilung des Obstruktionsausmasses erfolgt je nach gemessener Lungenfunktion (FEV1) in die GOLD-Stadien 1–4. Eine COPD-Progression kann lange Zeit unbemerkt bleiben, obwohl die Lungenfunktion mit zunehmender Krankheitsdauer laufend abnimmt. Im GOLD-1-Stadium beträgt der Verlust 40 ml/Jahr, im GOLD-2-Stadium 47–79 ml/Jahr, im GOLD-3-Stadium 56–59 ml/Jahr und im GOLD-4-Stadium < 35 ml/ Jahr (1). Treten Symptome in Form von Dyspnoe und Exazerbationen auf, bestimmen Art und Häufigkeit die Therapiewahl. Ein Patient der Gruppe A zeigt wenig Symptome und maximal 1 nicht spitalpflichtige Exazerbation. Er hat eine milde COPD, sollte aufhören zu rauchen, gegen Grippe geimpft werden und ein Notfallmedikament erhalten. Ein Patient der Gruppe B zeigt viele Symptome und maximal 1 nicht spitalpflichtige Exazerbation. Hier braucht es neben Rauchstopp und Grippeimpfung eine Bronchodilatation zur Entblähung, was zur Linderung der Atemnot führt. Die Bronchodilataion erfolgt mittels lang wirksamer Anticholinergika (LAMA) oder lang wirksamer Beta-2-Agonisten (LABA), bei ungenügender Wirkung mit einer Kombination von beiden. Gruppe C zeigt wenig Symptome und mehr als 2 nicht spitalpflichtige oder mehr als 1 spitalpflichtige Exazerbation. Diese Patienten sind selten, so Leuppi. Bei ihnen kann man sich überlegen, zusätzlich zur Bronchodilatation mit LAMA eine inhalatives ICS (Kombination mit LABA/ICS) auszuprobieren. Patienten mit vielen Exazerbationen sind in der Regel symptomatisch und gehören zur Gruppe D (viele Symptome und mehr als 2 nicht spitalpflichtige oder mehr als 1 spitalpflichtige Exazerbation). Diese Patienten benötigen eine LAMA/ LABA-Therapie und bei vielen und schweren Exazerbationen zusätzlich ein ICS. Patienten mit vielen Exazerbationen und erhöhten Eosinophilen profitieren von einer ICS-Therapie, so Leuppi. Der progressive Charakter der COPD erfordert eine halbjährliche bis jährliche Überprüfung der Lungenfunktion und der Anpassung der Therapie. Ziel sei es dabei, die Lungenfunktion möglichst lange auf einem hohen Niveau zu halten und die «fast decliners» zu erkennen und entsprechend aggressiv zu behandeln, so Leuppi. Asthma/COPD-Overlap Etwa 10 Prozent der Patienten leiden an beiden Erkrankungen. Dazu gehören COPD-Patienten mit erhöhten Eosinophilen, die auf Steroide oder eine spezifische antieosinophile Therapie ansprechen. Asthmatiker mit einer schweren Erkrankung oder Asthmatiker, die rauchen und eine vorwiegend neutrophile Erkrankung aufweisen, sind ebenfalls von beiden Erkrankungen betroffen, ebenso Asthmatiker mit einer weitgehend irreversiblen Atemwegsobstruktion. 404 ARS MEDICI 11 | 2019 BERICHT Therapieoptionen bei COPD Wirkstoffklasse SABA SAMA SAMA + SABA LAMA LABA LAMA + LABA ICS LABA + ICS LAMA + LABA+ ICS Wirkstoff Terbutalin Salbutamol Ipratropium Ipratropium/Fenoterol Ipratropium/Salbutamol Aclidinium Umeclidinium Glycopyrronium Tiotropium Formoterol Indacaterol Salmeterol Olodaterol Vilanterol/Umeclidinium Olodaterol/Tiotropium Indacaterol/Glycopyrronium Budesonid Vilanterol/Fluticasonfuroat Salmeterol/Fluticasonpropionat Formoterol/Budesonid Umeclidinium/Vilanterol/ Fluticasonfuroat Handelsname Bricanyl® Turbuhaler Salamol®, Salbu Orion Easyhaler®, Ventolin® Atropair Steri-Nebs®, Atrovent® Berodual® N Dospir® Eklira® Genuair® Incruse® Ellipta® Seebri® Breezehaler® Spiriva® Respimat® Foradil®, Oxis Turbuhaler® Onbrez® Breezhaler® Serevent® Striverdi® Respimat® Anoro® Ellipta® Spiolto® Respimat® Ultibro® Breezhaler® Budesonid Steri-Nebs®, Miflonide® Breezhaler®, Pulmicort® Relvar® Ellipta® Seretide® Symbicort® Turbuhaler®, VannairTM Trelegy® Dosierung 4 x täglich max. 8 x täglich 3–4 x täglich 3 x täglich 3–4 x täglich 2 x täglich 1 x täglich 1 x täglich 1 x täglich 1–2 x täglich 1 x täglich 2 x täglich 1 x täglich 1 x täglich 1 x täglich 1 x täglich 2–4 x täglich 1 x täglich 2 x täglich 2 x täglich 1 x täglich SABA = short-acting beta-antagonist; SAMA = short-acting muscarinic antagonist; LAMA = long-acting muscarinic antagonist; LABA = long-acting beta-antagonist; ICS = inhaled corticosteroid Quelle: www.swissmedicinfo.ch Therapieoptionen bei Asthma Wirkstoffklasse ICS SAMA SABA SAMA + SABA LABA LABA + ICS Cromoglicinsäure Leukotrienantagonist Monoklonale Antikörper Wirkstoff Ciclesonid Fluticasonpropionat Fluticasonfuroat Beclometason Budesonid Ipratropium Fenoterol Terbutalin Salbutamol Ipratropium/Fenoterol Ipratropium/Salbutamol Formoterol Salmeterol Formoterol/Fluticasonpropionat Vilanterol/Fluticasonfuroat Salmeterol/Fluticasonpropionat Formoterol/Budesonid Cromoglicinsäure Montelukast Zafirlukast Reslizumab Benralizumab Mepolizumab Omalizumab Handelsname Alvesco® Axotide® Arnuity Ellipta® Beclo Orion Easyhaler®, Qvar® AutohalerTM Budesonid Steri-Nebs®, Miflonide® Breezhaler®, Pulmicort® Atrovent®, Atropair Steri-Nebs® Berotec® N Bricanyl® Turbuhaler Salamol®, Salbu Orion Easyhaler®, Ventolin® Berodual® Dospir® Foradil®, Oxis® Turbuhaler Serevent® Flutiform® Relvar® Ellipta® Seretide® Symbicort® Turbuhaler®, VannairTM Cromosol® UD Singulair®, Lukair®, div. Generika Accolate® CINQAERO® Fasenra® Nucala® Xolair® Dosierung 1–2 x täglich 2 x täglich 1 x täglich 2 x täglich 1–2 x täglich 3–4 x täglich 3 x täglich 4 x täglich max. 8 x täglich 3 x täglich 3–4 x täglich 1–2 x täglich 2 x täglich 2 x täglich 1 x täglich 2 x täglich 2 x täglich max. 8 x täglich 1 x täglich 2 x täglich alle 4 Wochen alle 4 bzw. 8 Wochen alle 4 Wochen alle 4 Wochen SABA = short-acting beta-antagonist; SAMA = short-acting muscarinic antagonist; LAMA = long-acting muscarinic antagonist; LABA = long-acting beta-antagonist; ICS = inhaled corticosteroid Quelle: www.swissmedicinfo.ch ARS MEDICI 11 | 2019 405 BERICHT Wenn Schnarchen krank macht Schnarchen kann lediglich Lärm erzeugen, in ausgeprägter obstruktiver Form kann es aber auch durch längere Atempausen zur Sauerstoffunterversorgung führen. Eine amerikanische Schätzung geht davon aus, dass 15 Prozent der erwachsenen Männer, 5 Prozent der Frauen und 10 Prozent der Kinder infolge vergrösserter Tonsillen und Adenoide vom obstruktiven Schlafapnoesyndrom (OSAS) betroffen sind. Risikofaktoren sind unter anderem steigendes Alter, männliches Geschlecht, Übergewicht, Alkohol, Sedativa und Opiate. Nicht erholsamer Schlaf, Tagesmüdigkeit und Schläfrigkeit sind die sichtbaren Konsequenzen. Weitere ebenso störende Folgen können Konzentrations- und Gedächtnisstörungen, Stimmungsschwankungen sowie Depression sein. Im Fragebogen des Epworth Sleepiness Score erreicht die Durchschnittsbevölkerung 6 von 24 Punkten, Punktzahlen von > 10 weisen auf eine pathologische Schläfrigkeit hin (2). Die Müdigkeit kann zu sozialem Rückzug, zu Lustlosigkeit und zum Libidoverlust führen. Ein OSAS kann auch zu Schwierigkeiten bei der Blutdrucksenkung mit fehlender Nachtabsenkung führen, aber auch eine koronare Herzerkrankung, ein Vorhofflimmern, eine Herzinsuffizienz oder einen Hirnschlag fördern. Bei diesen Krankheitsbildern sollte auch an eine OSAS gedacht werden. 5 bis 15 Atempausen pro Stunde Schlaf beziehungsweise ein AHI (Apnoe-Hyperpnoe-Index, AHI) von 5–15/h Schlaf bezeichnen ein leichtes OSAS, ein AHI 15–30/h Schlaf ein mittelschweres und ein AHI ≥ 30/h Schlaf oder längere Desaturationen (O2-Sättigung < 90% während mehr als 20% der Schlafzeit) ein schweres OSAS (3). Bei einem AHI 5–15 steigt das kardiovaskuläre Mortalitätsrisiko infolge Blutdruckanstiegs. Bei Patienten mit schwerem OSAS mit über 30 steigt dieses unbehandelt nach 12 Jahren auf über 15 Prozent. Mit der CPAP-Therapie erreicht es fast Kontrollgruppenniveau (4). Voraussetzung für einen Therapieerfolg sei jedoch eine Tragedauer von mindestens 4 Stunden pro Nacht, erinnerte Leuppi. Hinweise auf ein OSAS liefern beispielsweise ambulante Abklärungen wie die Screening-Pulsoximetrie, die während der Nacht die Sauerstoffsättigung aufzeichnet. Ein ausge- prägtes OSAS zeigt sich durch Hypoxämien, die phasenweise in der Nacht auftreten. Mit einer zusätzlichen gleichzeitigen Messung des Atemflusses lässt sich in der Zusammenschau ein OSAS nachweisen. Weitere ambulante Abklärungsmöglichkeiten bieten die respiratorische und die Heimpolysomnografie. Unklare Fälle werden bei Verdacht auf andere schlafmedizinische Erkrankungen wie beispielsweise ein Restlesslegs-Syndrom, Narkolepsie oder Schlaf-Wach-RhythmusStörung weiter im Schlaflabor abgeklärt. Sinkendes Unfallrisiko mit CPAP-Therapie Auch Patienten mit einem AHI 7/h Schlaf sollen eine CPAP- Therapie ausprobieren. Die Überdruckmasken müssen ange- passt und die Patienten im Umgang damit geschult werden. Lungenligen bieten solche Schulungen an. Mit einer solchen Sauerstoffüberdrucktherapie entfallen die Atempausen, und das Risiko, infolge Tagesschläfrigkeit einen Verkehrsunfall zu verursachen, nimmt um etwa 70 Prozent ab und sinkt auf das Niveau der Gesamtbevölkerung (5). Sollte das nicht aus- reichen, kann mit einer nicht invasiven Beatmung der Atem- druck zusätzlich erhöht werden. s Valérie Herzog Quelle: «Asthma vs. COPD – Differenzialdiagnostik und Therapie», FOMF Allgemeine Innere Medizin, 30. Januar bis 2. Februar 2019 in Basel. Referenzen: 1. Tantucci C et al.: Lung function decline in COPD. Int J Chron Obstruct Pul- mon Dis 2012; 7: 95–99. 2. Bloch K et al.: German version of the Epworth Sleepiness Scale. Respira- tion 1999; 66: 440–447. 3. American Academy of Sleep Medicine: International Classification of Sleep Disorders, Diagnostic & Coding Manual 2005. 4. Marin JM et al.: Long-term cardiovascular outcomes in men with ob- structive sleep apnoea-hypopnoea with or without treatment with continuous positive airway pressure: an observational study. Lancet 2005; 365: 1046–1053. 5. Tregear S et al.: Continuous positive airway pressure reduces risk of motor vehicle crash among drivers with obstructive sleep apnea: systematic review and meta-analysis. Sleep 2010; 33: 1373–1380. SPINAS CIVIL VOICES Ich trank Flusswasser. Grossmutter Inés Ich trank Quellwasser. Vater Teófilo Ich trinke Leitungswasser. Sohn Rilberth, 6, Bolivien 406 ARS MEDICI 11 | 2019 Verantwortung übernehmen, Wasserversorgung sichern, Perspektiven schaffen. So verändern Menschen mit der Unterstützung von Helvetas ihr Leben. Helfen Sie mit: helvetas.org Partner für echte Veränderung