Transkript
FORTBILDUNG
So erkennen und behandeln Sie die diabetische Neuropathie
Aktuelles Positionspapier der American Diabetes Association
Diabetische Neuropathien können verschiedene Bereiche des zentralen und peripheren Nervensystems betreffen und sind mit heterogenen klinischen Manifestationen verbunden. In einem Positionspapier haben Experten der American Diabetes Association (ADA) den aktuellen Wissensstand zur Prävention, zur Diagnose und zur Behandlung diabetischer Neuropathien zusammengefasst.
Diabetes Care
Diabetische Neuropathien sind die häufigsten Komplikationen einer Diabeteserkrankung. Meist handelt es sich dabei um die distale symmetrische Polyneuropathie (DSPN) oder um autonome Neuropathien wie die kardiovaskuläre autonome Neuropathie (CAN), die gastrointestinale autonome Neuropathie und die urogenitale autonome Neuropathie. Zu den selteneren atypischen Formen gehören Mononeuropathien und Radikulopathien (Tabelle 1).
Prävention Da bis anhin keine Optionen zur ursächlichen Behandlung diabetisch bedingter Nervenschädigungen verfügbar sind, gilt die Prävention als eine Schlüsselkomponente der Diabetikerversorgung. Als wirksamste Präventionsmassnahmen haben sich die Intensivierung der glykämischen Kontrolle und Modifikationen des Lebensstils erwiesen.
MERKSÄTZE
O Eine intensive glykämische Kontrolle und Modifikationen des Lebensstils sind die wichtigsten Massnahmen zur Prävention diabetischer Neuropathien.
O Die DSPN ist die häufigste diabetische Neuropathie.
O Bei allen Diabetespatienten sollte ein Screening bezüglich der DSPN durchgeführt werden.
O Zur Behandlung diabetischer neuropathischer Schmerzen stehen Pregabalin oder Duloxetin als Medikamente der ersten Wahl zur Verfügung.
O Opioide werden aufgrund des Missbrauchspotenzials nicht als Analgetika der ersten oder zweiten Wahl empfohlen.
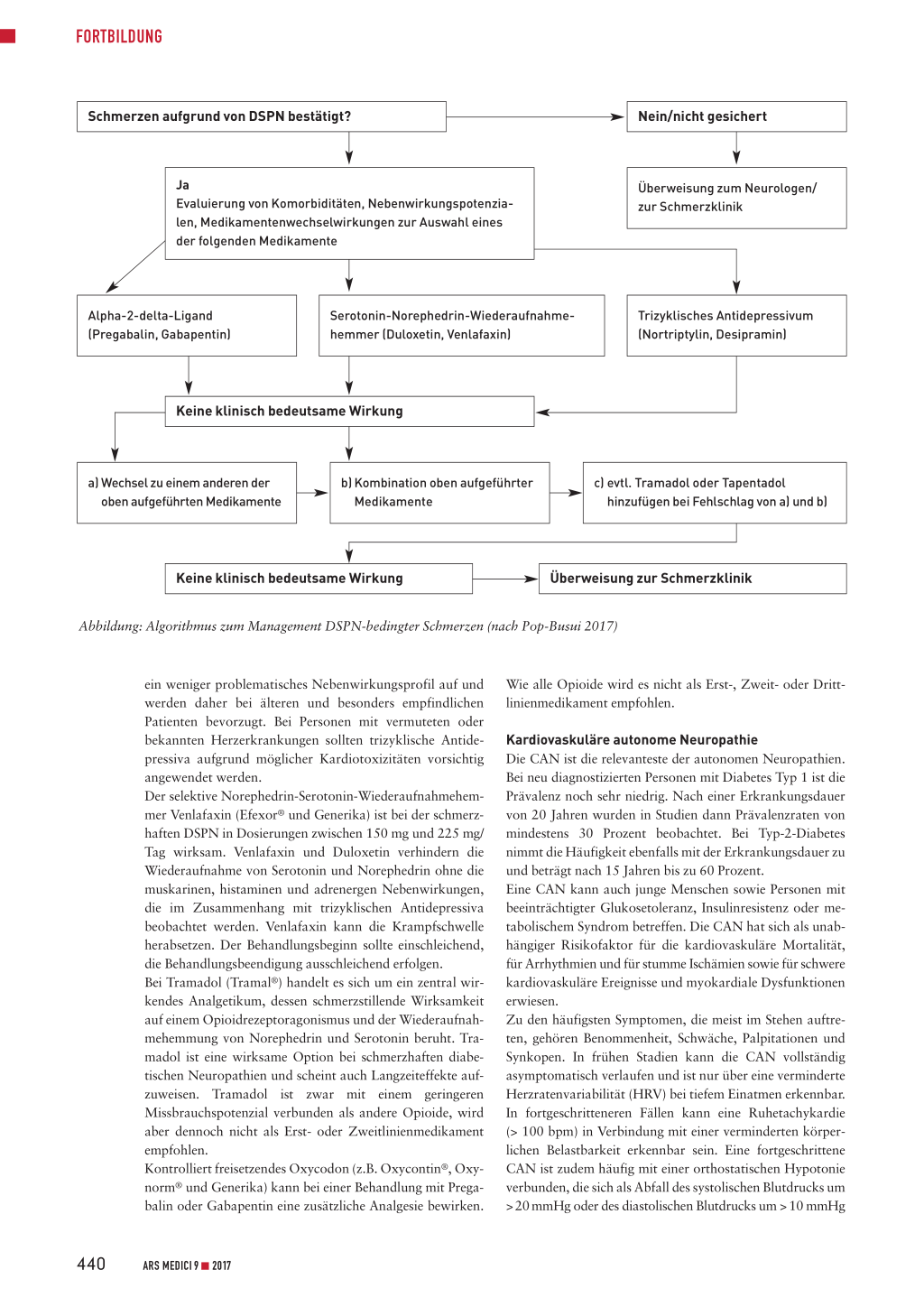
Bei Diabetes Typ 1 konnte das DSPN-Risiko in Studien mit einer Intensivierung der glykämischen Kontrolle um bis zu 78 Prozent gesenkt werden. Bei Diabetes Typ 2 wurde das DPSN-Risiko mit einer intensiveren glykämischen Kontrolle dagegen nur um 5 bis 9 Prozent reduziert. Der geringere Nutzen der intensivierten glykämischen Kontrolle könnte bei diesen Patienten mit Komorbiditäten, Polypharmazie und Gewichtszunahme zusammenhängen. Des Weiteren könnte der geringere Nutzen darauf zurückzuführen sein, dass viele Patienten bereits vor der Diagnose des Diabetes Typ 2 über Jahre eine asymptomatische Hyperglykämie aufweisen. Zu den präventiv wirksamen Lebensstilmodifikationen gehören ausreichend Bewegung und eine Ernährungsumstellung. Bezüglich der günstigsten Ernährung gibt es bis anhin allerdings keinen Konsens. Im Diabetes Prevention Program (DPP) wird eine kalorien- und fettreduzierte Diät empfohlen, andere Experten favorisieren eine Mittelmeerdiät mit weniger Kohlenhydraten (45%) und mehr Fett (35–40%, < 10% gesättigte Fettsäuren). Distale symmetrische Polyneuropathie Bei 75 Prozent aller diabetischen Neuropathien handelt es sich um eine DSPN. Definitionsgemäss kann von einer DSPN ausgegangen werden, wenn Symptome von Dysfunktionen peripherer Nerven vorliegen und andere Ursachen als die Diabeteserkrankung ausgeschlossen werden können. Von den Patienten mit Diabetes Typ 1 leiden nach 20 Jahren mindestens 20 Prozent an einer DSPN. Unter den DiabetesTyp-2-Patienten sind mindestens 10 bis 20 Prozent bereits zum Zeitpunkt der Diagnose davon betroffen. Nach 10-jähriger Erkrankungsdauer weisen bis zu 50 Prozent der Typ-2Diabetiker eine DSPN auf. Zudem verdichten sich die Hinweise, dass bereits bei 10 bis 30 Prozent der Personen mit beeinträchtigter Glukosetoleranz (Prädiabetes) oder einem metabolischen Syndrom eine DSPN vorhanden sein könnte. In Studien wurden Zusammenhänge der DSPN mit der Glykämie, der Körpergrösse (Nervenlänge), dem Raucherstatus, dem Blutdruck, dem Körpergewicht und den Lipidserumwerten beobachtet. Die Symptome der DSPN variieren entsprechend den betroffenen Nerven. Zu den häufigsten frühen Symptomen gehören Parästhesien. Bis zu 25 Prozent der DSNP-Patienten leiden auch unter neuropathischen Schmerzen. Dabei handelt es sich meist um brennende, stechende oder einschiessende Schmerzen, die sich typischerweise über Nacht verschlimmern und mit Hyperalgesie oder Allodynie einhergehen können. 438 ARS MEDICI 9 I 2017 FORTBILDUNG Tabelle 1: Klassifizierung diabetischer Neuropathien A. Diffuse Neuropathie DSPN • primäre «Small-fiber»-Neuropathie • primäre «Large-fiber»-Neuropathie • gemischte «Small-» und «Large-fiber»-Neuropathie (häufigste Form) Autonome kardiovaskuläre Neuropathie • reduzierte HRV • Ruhetachykardie • orthostatische Hypotonie • plötzlicher Tod (maligne Arrhythmie) Autonome gastrointestinale Neuropathie • diabetische Gastroparese • diabetische Enteropathie (Diarrhö) • Hypomotilität des Kolons (Obstipation) Autonome urogenitale Neuropathie • diabetische Zystopathie • erektile Dysfunktion • sexuelle Funktionsstörungen bei Frauen Sudomotorische Dysfunktion • distale Hypohidrose/Anhidrose • gustatorisches Schwitzen B. Mononeuropathie (Mononeuritis multiplex) Isolierte kraniale oder periphere Nerven Mononeuritis multiplex C. Radikulopathie, Polyradikulopathie Radikuloplexus-Neuropathie Thorakale Radikulopathie (nach Pop-Busui 2017) Bei Patienten mit Diabetes Typ 2 sollten zum Zeitpunkt der Diagnose und bei Patienten mit Diabetes Typ 1 nach fünfjähriger Erkrankungsdauer Untersuchungen im Hinblick auf eine DSPN vorgenommen werden (Tabelle 2). Im weiteren Krankheitsverlauf erfolgt die Evaluierung dann in jährlichem Abstand. Schmerzmanagement Im Rahmen ihres Positionspapiers stellen die Autoren die wichtigsten Medikamente zur Behandlung diabetesbedingter neuropathischer Schmerzen in der Reihenfolge ihrer Bedeutung vor. Ergänzend erarbeiteten sie einen Algorithmus zum Management DSPN-bedingter neuropathischer Schmerzen (Abbildung). Das Antikonvulsivum Pregabalin (Lyrica® und Generika) ist in den USA und in Europa zur Behandlung diabetesbedingter neuropathischer Schmerzen zugelassen. Bei DSPN-Patienten wurde mit diesem Medikament in den meisten Studien eine Schmerzlinderung von mindestens 30 bis 50 Prozent erreicht. Pregabalin ist im Gegensatz zu Gabapentin (Neurontin® und Generika) im therapeutischen Dosierungsbereich (150–600 mg/ Tag) mit einer dosisproportionalen Absorption verbunden. Zudem tritt die Wirkung rascher ein als bei Gabapentin. Das Risiko für Nebenwirkungen kann durch niedrige Anfangsdosen und eine schrittweise Titration reduziert werden. Mit Gabapentin wurde in Studien nicht bei allen DSPN-Patienten eine wirksame Schmerzlinderung erreicht. Zudem ist bei Gabapentin meist eine Steigerung der Dosis auf bis zu 1800–3600 mg erforderlich, um eine klinische Wirksamkeit zu erzielen. Auch der selektive Norephedrin-Serotonin-Wiederaufnahmehemmer Duloxetin (Cymbalta® und Generika) ist in den USA und in Europa zur Behandlung neuropathischer Schmerzen bei Diabetespatienten zugelassen. Das Risiko für Nebenwirkungen von Duloxetin kann – wie bei Pregabalin – durch niedrige Anfangsdosen und eine schrittweise Titration gesenkt werden. Bei retardiertem Tapentadol (Palexia®) handelt es sich um ein zentral wirksames Opioidanalgetikum, dessen schmerzlindernde Wirkung auf einem Opioidrezeptoragonismus und einer Hemmung der Noradrenalinwiederaufnahme beruht. Tapentadol wurde von der amerikanischen Food and Drug Administration (FDA) zwar zur Behandlung diabetischer neuropathischer Schmerzen zugelassen, aufgrund des hohen Missbrauchspotenzials wird das Opioid jedoch nicht als Erst- oder Zweitlinienmedikament empfohlen. Das trizyklische Antidepressivum Amitriptylin (Saroten®, Limbitrol®) wird häufig off label zur Behandlung neuropathischer Schmerzen angewendet. Die analgetische Wirksamkeit dieser Substanz scheint nicht mit der antidepressiven Effektivität zusammenzuhängen. Nortriptylin und Desipramin (beide in der Schweiz nicht mehr im Handel) weisen Tabelle 2: Symptome und Zeichen der DSPN Symptome Untersuchung Grosse myelinisierte Nervenfasern Taubheit, Kribbeln, Gleichgewichtsstörungen Knöchelreflexe: vorhanden/nicht vorhanden Vibrationswahrnehmung: vorhanden/nicht vorhanden 10-g-Monofilament: reduziert/nicht vorhanden Propriozeption: reduziert/nicht vorhanden Kleine myelinisierte Nervenfasern Schmerzen: brennend stechend, einschiessend Unterscheidung von heiss und kalt: vorhanden/nicht vorhanden «Pinprick»-Wahrnehmung: vorhanden/nicht vorhanden (nach Pop-Busui 2017) ARS MEDICI 9 I 2017 439 FORTBILDUNG Schmerzen aufgrund von DSPN bestätigt? Ja Evaluierung von Komorbiditäten, Nebenwirkungspotenzialen, Medikamentenwechselwirkungen zur Auswahl eines der folgenden Medikamente Nein/nicht gesichert Überweisung zum Neurologen/ zur Schmerzklinik Alpha-2-delta-Ligand (Pregabalin, Gabapentin) Serotonin-Norephedrin-Wiederaufnahmehemmer (Duloxetin, Venlafaxin) Trizyklisches Antidepressivum (Nortriptylin, Desipramin) Keine klinisch bedeutsame Wirkung a) Wechsel zu einem anderen der oben aufgeführten Medikamente b) Kombination oben aufgeführter Medikamente c) evtl. Tramadol oder Tapentadol hinzufügen bei Fehlschlag von a) und b) Keine klinisch bedeutsame Wirkung Überweisung zur Schmerzklinik Abbildung: Algorithmus zum Management DSPN-bedingter Schmerzen (nach Pop-Busui 2017) ein weniger problematisches Nebenwirkungsprofil auf und werden daher bei älteren und besonders empfindlichen Patienten bevorzugt. Bei Personen mit vermuteten oder bekannten Herzerkrankungen sollten trizyklische Antidepressiva aufgrund möglicher Kardiotoxizitäten vorsichtig angewendet werden. Der selektive Norephedrin-Serotonin-Wiederaufnahmehemmer Venlafaxin (Efexor® und Generika) ist bei der schmerzhaften DSPN in Dosierungen zwischen 150 mg und 225 mg/ Tag wirksam. Venlafaxin und Duloxetin verhindern die Wiederaufnahme von Serotonin und Norephedrin ohne die muskarinen, histaminen und adrenergen Nebenwirkungen, die im Zusammenhang mit trizyklischen Antidepressiva beobachtet werden. Venlafaxin kann die Krampfschwelle herabsetzen. Der Behandlungsbeginn sollte einschleichend, die Behandlungsbeendigung ausschleichend erfolgen. Bei Tramadol (Tramal®) handelt es sich um ein zentral wirkendes Analgetikum, dessen schmerzstillende Wirksamkeit auf einem Opioidrezeptoragonismus und der Wiederaufnahmehemmung von Norephedrin und Serotonin beruht. Tramadol ist eine wirksame Option bei schmerzhaften diabetischen Neuropathien und scheint auch Langzeiteffekte aufzuweisen. Tramadol ist zwar mit einem geringeren Missbrauchspotenzial verbunden als andere Opioide, wird aber dennoch nicht als Erst- oder Zweitlinienmedikament empfohlen. Kontrolliert freisetzendes Oxycodon (z.B. Oxycontin®, Oxynorm® und Generika) kann bei einer Behandlung mit Pregabalin oder Gabapentin eine zusätzliche Analgesie bewirken. Wie alle Opioide wird es nicht als Erst-, Zweit- oder Drittlinienmedikament empfohlen. Kardiovaskuläre autonome Neuropathie Die CAN ist die relevanteste der autonomen Neuropathien. Bei neu diagnostizierten Personen mit Diabetes Typ 1 ist die Prävalenz noch sehr niedrig. Nach einer Erkrankungsdauer von 20 Jahren wurden in Studien dann Prävalenzraten von mindestens 30 Prozent beobachtet. Bei Typ-2-Diabetes nimmt die Häufigkeit ebenfalls mit der Erkrankungsdauer zu und beträgt nach 15 Jahren bis zu 60 Prozent. Eine CAN kann auch junge Menschen sowie Personen mit beeinträchtigter Glukosetoleranz, Insulinresistenz oder metabolischem Syndrom betreffen. Die CAN hat sich als unabhängiger Risikofaktor für die kardiovaskuläre Mortalität, für Arrhythmien und für stumme Ischämien sowie für schwere kardiovaskuläre Ereignisse und myokardiale Dysfunktionen erwiesen. Zu den häufigsten Symptomen, die meist im Stehen auftreten, gehören Benommenheit, Schwäche, Palpitationen und Synkopen. In frühen Stadien kann die CAN vollständig asymptomatisch verlaufen und ist nur über eine verminderte Herzratenvariabilität (HRV) bei tiefem Einatmen erkennbar. In fortgeschritteneren Fällen kann eine Ruhetachykardie (> 100 bpm) in Verbindung mit einer verminderten körperlichen Belastbarkeit erkennbar sein. Eine fortgeschrittene CAN ist zudem häufig mit einer orthostatischen Hypotonie verbunden, die sich als Abfall des systolischen Blutdrucks um > 20 mmHg oder des diastolischen Blutdrucks um > 10 mmHg
440
ARS MEDICI 9 I 2017
FORTBILDUNG
beim Aufstehen ohne angemessene Steigerung der Herzrate manifestiert. Auch bei der CAN ist lediglich eine symptomatische Behandlung möglich. Zum Management der orthostatischen Hypotonie gehören pharmakologische und nicht pharmakologische Massnahmen. Mit körperlicher Aktivität und Sport kann ein Verlust der körperlichen Kondition verhindert werden, die zu einer Exazerbation der orthostatischen Intoleranz führt. Eine ausreichende Versorgung mit Flüssigkeit und Salz ist ebenfalls eine zentrale Massnahme im Management der orthostatischen Hypotonie. Zur medikamentösen Behandlung der orthostatischen Hypotonie ist der Alpha-1-Adrenorezeptor-Agonist Midodrin (Gutron®) zugelassen.
Gastrointestinale Neuropathie
Gastrointestinale Neuropathien können jeden Bereich des Gastrointestinaltrakts betreffen. Zu den symptomatischen Manifestationen gehören Schluckstörungen, Gastroparese, Obstipation, Diarrhö und fäkale Inkontinenz. In einer retrospektiven Kohortenstudie in der Allgemeinbevölkerung war die kumulative Inzidenz der Gastroparese bei Patienten mit Diabetes Typ 1 mit 5 Prozent höher als bei Patienten mit Diabetes Typ 2 (1%) und bei Kontrollpersonen (1%). Die Gastroparese kann das glykämische Management beeinflussen. Dies gilt beispielsweise für die Dosierung von Insulin oder anderen Antidiabetika. Des Weiteren ist die Gastroparese eine Ursache für Blutzuckerschwankungen und unerwartete Hypoglykämien, die aufgrund der Dissoziation zwischen Nahrungsabsorption und den pharmakologischen Profilen von Insulin und anderen Antidiabetika auftreten können. Eine Gastroparese wird hauptsächlich bei Patienten mit langjährigem Diabetes diagnostiziert.
Bei einer gastrointestinalen Neuropathie kann eine Anpassung der Ernährung, wie die Einnahme mehrerer kleiner Mahlzeiten und eine Reduzierung der Fett- und Faseraufnahme, sinnvoll sein. Mit dem Absetzten von Medikamenten, welche die gastrointestinale Motilität beeinflussen, wie Opioiden, Anticholinergika, trizyklische Antidepressiva, GLP-(glucagon-like peptide-)1-Rezeptor-Agonisten, Pramlintid und Dipeptidylpeptidase-(DPP-)4-Hemmern kann die intestinale Motilität verbessert werden. Zur medikamentösen Behandlung der Gastroparese hat die FDA die prokinetische Substanz Metoclopramid (Primperan®, Paspertin®) zugelassen. Aufgrund des Risikos für schwere Nebenwirkungen raten die FDA und die European Medicines Agency (EMA), die Substanz nicht länger als fünf Tage anzuwenden.
Urogenitale autonome Neuropathie
und sudomotorische Dysfunktion
Eine diabetische autonome Neuropathie kann auch mit uro-
genitalen Störungen, sexuellen Dysfunktionen oder mit Be-
schwerden des unteren Harntrakts wie Harninkontinenz,
Nokturie oder vermehrtem Harndrang verbunden sein.
Eine sudomotorische Dysfunktion kann sich über Hauttro-
ckenheit, Anhidrose oder Wärmeintoleranz manifestieren.
Eine seltene Form der sudomotorischen Dysfunktion ist
gustatorisches Schwitzen, das mit dem topischen Antimuska-
rinikum Glycopyrrolat (als Bestandteil von Cremes nicht im
AK der Schweiz) behandelt werden kann.
O
Petra Stölting
Quelle: Pop-Busui R et al.: Diabetic neuropathy: a position statement by the American Diabetes Association. Diabetes Care 2017; 40: 136–154.
Interessenlage: Alle Autoren des referierten Positionspapiers erklären, dass keine Interessenkonflikte vorliegen.
ARS MEDICI 9 I 2017
441