Transkript
BERICHT
Praxistipps zur Desensibilisierung
Wissenswertes zu Allergiediagnostik und Allergenpräparaten
Allergenvermeidung, symptomatische Pharmakotherapie und – falls nötig und möglich – die Desensibilisierung sind die drei Säulen der antiallergischen Therapie. An einem Workshop anlässlich der PaedArt Basel informierte PD Dr. med. Kathrin Scherer-Hofmeier über die Indikationen zur Immuntherapie und gab Tipps für die Praxis.
Renate Bonifer
Am Beginn jeder allergologischen Abklärung steht eine gründliche Anamnese. Dazu gehören Fragen nach der atopischen Veranlagung (Allergien oder Neurodermitis in der Familie?) und eine möglichst exakte Charakterisierung der Beschwerden: Treten sie saisonal auf (Pollen), im Zusammenhang mit Tieren (Hund, Katze) oder bestimmten Nahrungsmitteln? Der nächste Schritt ist ein Hauttest (Pricktest) und/oder der Nachweis spezifischer IgE-Antikörper im Blut. Hat
das Kind Steroide wegen akuter Beschwerden erhalten, muss in der Regel nicht mit dem Test gewartet werden: «Die Steroide stören uns nicht wirklich, es sei denn, es handelt sich um eine langfristige Immunsuppression mit Steroiden, dann fallen auch irgendwann einmal die IgE-Spiegel», sagte PD Dr. med. Kathrin Scherer-Hofmeier, Allergologische Poliklinik, Universitätsspital Basel. Eine Einzeldosis Steroide sei überhaupt kein Problem, ebenso wenig eine phasenweise Behandlung über ein paar Wochen. Anders sieht es mit Antihistaminika aus. Diese dürfen in den 3 Tagen vor dem Hauttest nicht angewendet werden, die IgE-Spiegel im Blut werden davon jedoch nicht beeinflusst. Es gibt eine Reihe weiterer Medikamente, die den Hauttest stören können, so zum Beispiel Schlaf- und Beruhigungsmittel sowie Antidepressiva: «Es gibt Antidepressiva, die über Wochen pausiert werden müssen, bevor ein Hauttest wieder positiv wird», sagte die Referentin.
Abbildung: Das spezifische IgE ist immer in Relation zur Gesamt-IgE-Menge zu beurteilen.
Hauttest oder IgE-Bestimmung?
An der Allergologischen Poliklinik am Universitätsspital Basel bevorzugt man als nächsten Schritt den Hauttest: «Wir machen den Hauttest zuerst, weil er wahrscheinlich ein bisschen sensitiver ist als die IgE-Bestimmung für Inhalations- und Nahrungsmittelallergene», sagte Scherer-Hofmeier. Man könne zwar auch die IgE-Messung als Suchtest verwenden, müsse sich aber darüber im Klaren sein, dass man im
Blut nur die freien IgE-Antikörper nachweist, also nicht diejenigen, welche die allergische Reaktion bewirken, nämlich die zellgebundenen IgE. Ob die freien IgE im Gleichgewicht mit den zellgebundenen stehen, wisse man bis heute nicht, sagte Scherer-Hofmeier. Ein Patient kann also Mastzellen und Basophile haben, deren Oberfläche mit IgE vollgepackt ist, während sich im Blut nur niedrige Titer von freiem IgE finden – oder umgekehrt. In beiden Fällen würden die IgE-Blutwerte nicht mit der tatsächlichen klinischen Reaktion auf das Allergen korrelieren. Beim Hauttest wiederum kommt es darauf an, standardisierte Allergenextrakte zu verwenden. Nur dann könne man bei einem positiven Befund davon ausgehen, dass tatsächlich das Allergen die Reaktion ausgelöst hat. Werden hingegen native Nahrungsmittel oder «irgendwelche selbst gerührten Hausstaubmilbenextrakte» verwendet, könnten darin auch irritative Substanzen sein, die eine Hautreaktion ohne immunologische Bedeutung bewirken.
Wie sind IgE-Befunde
zu interpretieren?
CAP-Klassen* verwenden die Allergologen am Universitätsspital in Basel nicht mehr. «Die Einteilung in die CAPKlassen ist rein arbiträr», sagte die Referentin. Vielmehr müsse man die Menge allergenspezifischer IgE immer ins Verhältnis zur Gesamt-IgE-Menge setzen (s. Abbildung): «Wenn beispielsweise ein Patient ein Gesamt-IgE von 2000 kU/l hat, wie wir es bei Atopikern mit einer floriden atopischen Dermatitis relativ oft sehen, und gleichzeitig 80 kU/l Gräser, ist das im Verhältnis relativ wenig. Sind es aber insgesamt nur 200 kU/IgE und 80 kU Gräser, ist das
* CAP-Klasse: Einteilung der Befunde für allergenspezifisches IgE im IgE-Test (CAP-RAST: «carrier polymer radio allergo sorbent test») in 6 Klassen von schwach bis hoch positiv.
414
ARS MEDICI 9 I 2017
BERICHT
Tabelle 1:
Allergene zur subkutanen Desensibilisierung (SCIT)
Handelsname
Allergene
Adsorbens
ALK7 Allergovit® Alustal Alutard
Novo-Helisen® Depot Pharmalgen
Pollen (Gräser u.a.) Pollen (Gräser u.a.) Pilze, Katze, Hund, Hausstaubmilben Pollen (Gräser u.a.), Biene/Wespe, Hund, Katze, Pferd, Hausstaubmilben Hausstaubmilben Biene/Wespe
Phostal Polvac
Pollen (Gräser u.a.), Pilze, Katze, Hund, Hausstaubmilbe Pollen (Gräser u.a.)
Aluminium Aluminium Aluminium Aluminium
Aluminium wässriges Lyophilisat (kein Adsorbens) Kalziumphosphat
L-Tyrosin
Angaben gemäss «Schweizer Arzneimittel-Kompendium», Stand: 3. April 2017
Tabelle 2:
Allergene zur oralen Desensibilisierung (SLIT)
Handelsname
Allergene
Acarizax* Grazax Oralair® Staloral
Hausstaubmilben Graspollen Graspollen Pollen (Gräser u.a.)
Angaben gemäss «Schweizer ArzneimittelKompendium», Stand: 3. April 2017
*nur für Erwachsene zugelassen.
zwar immer noch dieselbe CAP-Klasse, aber das Verhältnis ist ein völlig anderes», erläuterte Scherer-Hofmeier. Es gibt nur wenige Untersuchungen, die mit dem Ziel der Definition bestimmter CAP-Grenzwerte durchgeführt wurden. So nimmt man an, dass mehr als 8 kU/l IgE gegen Milcheiweiss wahrscheinlich relevant sind, weniger aber nicht. Es handle sich jedoch nur um schwache Assoziationen, die überdies – wenn überhaupt – nur für Nahrungsmittel gezeigt wurden. Darum arbeitet man in Basel nur noch mit Absolutwerten unter Berücksichtigung des Gesamt-IgE. Eine IgE-Messung veranlassen die Allergologen in Basel gegebenenfalls nach dem Hauttest und dann gleich mit den passenden rekombinanten Allergenen, um für die Hyposensibilisierung gleich die relevanten Allergene zu ermitteln. Ausserdem sind seit 1. August 2016 nur
noch maximal zehn IgE-Tests pro Blutprobe möglich, während man früher für die bereits vorliegende Blutprobe noch weitere Tests nachbestellen konnte, wenn Suchtests mit Allergenmischungen eine bestimmte Richtung vorgaben. Das BAG hat hier eine Kostenbremse eingeführt, die allerdings relativ leicht zu umgehen ist, indem erneut eine Blutprobe entnommen und eingeschickt wird.
Provokationstest
Eine kontrollierte, dosierte Exposition wird an der Allergologischen Poliklinik in Basel bevorzugt bei inhalativen Allergenen erwogen. Sie erfolgt meist konjunktival, nur bei bestimmten Allergenen wie Hausstaubmilben nasal, weil hier vor allem die Nasenschleimhäute reagieren. Man kann Provokationstests auch in vitro mit basophilen Granulozyten des Patienten durchführen. Diese Tests «funktionieren mit Proteinantigenen sehr gut, sind aber sehr teuer und werden von den Kassen nicht bezahlt», sagte die Referentin.
Wie funktioniert
die Desensibilisierung?
Im Vergleich zu einer natürlichen Exposition werden sehr viel höhere Dosen des Allergens in ein anderes Kompartiment des Organismus verabreicht, was zu einer veränderten Reaktion des Immunsystems führt. Der Körper wird mit dem Allergen sozusagen überschwemmt. Anders als bei der primären allergischen Reaktion nach einer
natürlichen Exposition werden nun nicht die Interleukine 4 und 5 induziert, sondern es wird vermehrt Interleukin 10 gebildet. Interleukin 10 hat einen dämpfenden Effekt auf die entzündlich-allergische Kaskade, und es führt über eine Reihe von Zwischenschritten letztlich zur Synthese anderer Antikörperklassen anstelle des IgE, nämlich vorwiegend IgG4 und IgA. Diese sind ebenfalls spezifisch für das Allergen, führen aber durch die Allergenbindung – anders als IgE – nicht zu einer allergischen Reaktion. «Die Idee ist, dass wir so viel von diesen anderen Immunglobulinen produzieren, dass diese das Allergen abfangen, bevor es an IgE binden kann», erläuterte Scherer-Hofmeier. Die spezifische IgE-Produktion läuft zwar weiter, da aber nicht mehr genug freies Allergen daran binden kann, spielt das keine Rolle. Rascher als die subkutane oder orale Allergengabe könnte die intranodale Injektion wirken. Hierbei werden kleine Allergenmengen in Lymphknoten im Leistenbereich injiziert – ein vielversprechender Ansatz, bei dem man die Immunzellen sozusagen dort abholt, wo sie sind. Das Verfahren wurde vor einigen Jahren in Zürich entwickelt. Möglicherweise könnten bereits drei Injektionen genügen, aber «die Studien sind steckengeblieben, weil sich kein Sponsor findet», berichtete SchererHofmeier.
Allergenextrakte
Mit Ausnahme der Insektengifte verwendet man heutzutage für die subkutane Desensibilisierung (SCIT) keine vollständig nativen Allergene mehr, sondern diese werden chemisch modizifiert und physikalisch an Aluminiumhydroxid, Kalziumphosphat oder L-Tyrosin gekoppelt. Wässrige Extrakte nativer Allergene werden als Tropfen oder lyophilisiert und gepresst in Tablettenform für die orale Desensibilisierung (SLIT) verwendet (s. Tabelle 1 und 2). Es sind bis heute nur wenige Allergene als rekombinante Moleküle verfügbar (z.B. Bet v1, das Hauptallergen des Birkenpollens). In Studien mit Bet v1 zeigte sich, dass die Desensibilisierung von Birkenpollenallergikern damit zwar funktioniert, der Effekt jedoch nicht so gut und vor allem nicht so nachhaltig war wie mit dem nativen Pollen, wie Scherer-Hofmeier berichtete.
416
ARS MEDICI 9 I 2017
BERICHT
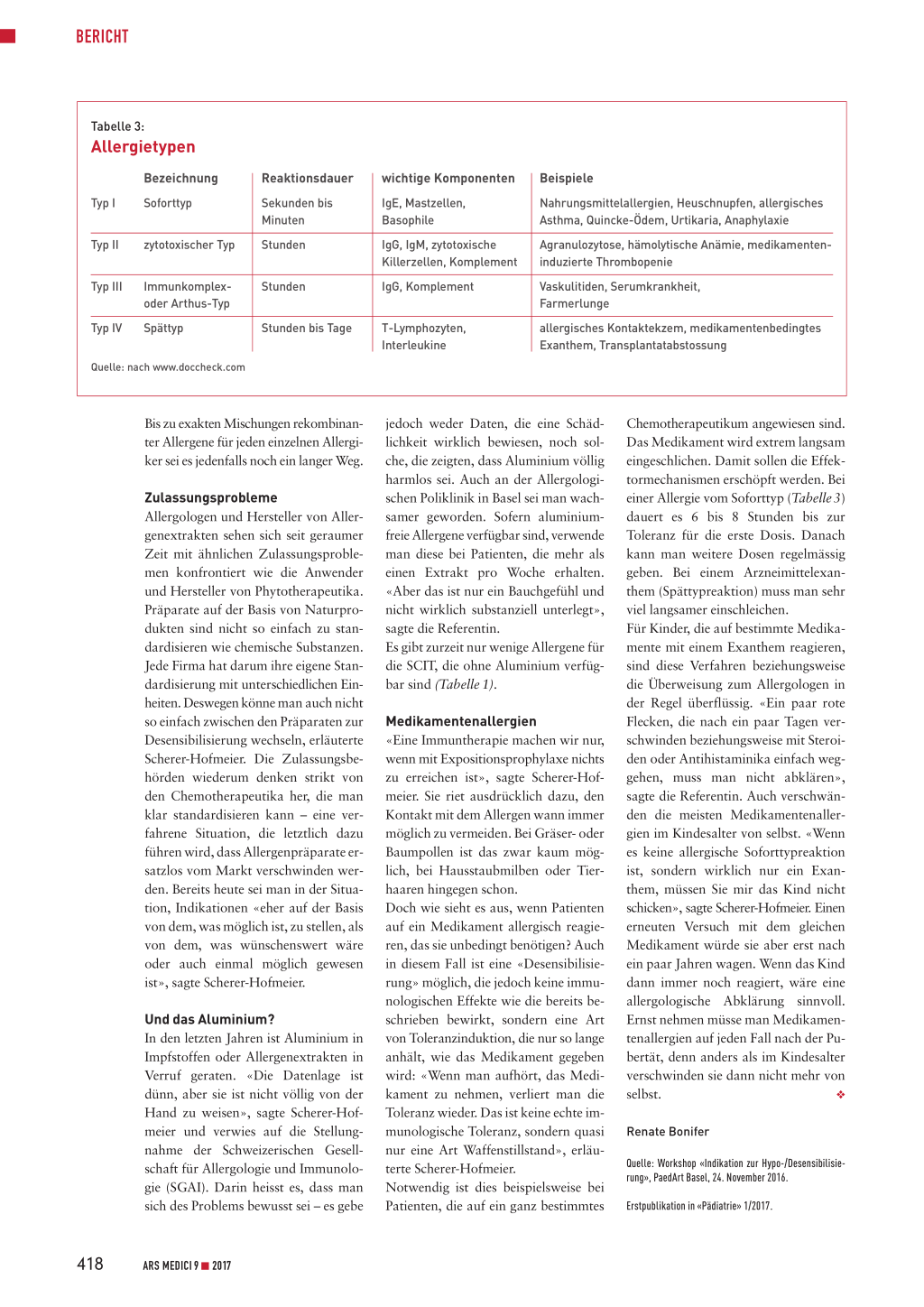
Tabelle 3:
Allergietypen
Bezeichnung Typ I Soforttyp
Typ II zytotoxischer Typ
Reaktionsdauer Sekunden bis Minuten Stunden
Typ III Typ IV
Immunkomplexoder Arthus-Typ
Spättyp
Stunden Stunden bis Tage
Quelle: nach www.doccheck.com
wichtige Komponenten IgE, Mastzellen, Basophile IgG, IgM, zytotoxische Killerzellen, Komplement IgG, Komplement
T-Lymphozyten, Interleukine
Beispiele
Nahrungsmittelallergien, Heuschnupfen, allergisches Asthma, Quincke-Ödem, Urtikaria, Anaphylaxie
Agranulozytose, hämolytische Anämie, medikamenteninduzierte Thrombopenie
Vaskulitiden, Serumkrankheit, Farmerlunge
allergisches Kontaktekzem, medikamentenbedingtes Exanthem, Transplantatabstossung
Bis zu exakten Mischungen rekombinanter Allergene für jeden einzelnen Allergiker sei es jedenfalls noch ein langer Weg.
Zulassungsprobleme
Allergologen und Hersteller von Allergenextrakten sehen sich seit geraumer Zeit mit ähnlichen Zulassungsproblemen konfrontiert wie die Anwender und Hersteller von Phytotherapeutika. Präparate auf der Basis von Naturprodukten sind nicht so einfach zu standardisieren wie chemische Substanzen. Jede Firma hat darum ihre eigene Standardisierung mit unterschiedlichen Einheiten. Deswegen könne man auch nicht so einfach zwischen den Präparaten zur Desensibilisierung wechseln, erläuterte Scherer-Hofmeier. Die Zulassungsbehörden wiederum denken strikt von den Chemotherapeutika her, die man klar standardisieren kann – eine verfahrene Situation, die letztlich dazu führen wird, dass Allergenpräparate ersatzlos vom Markt verschwinden werden. Bereits heute sei man in der Situation, Indikationen «eher auf der Basis von dem, was möglich ist, zu stellen, als von dem, was wünschenswert wäre oder auch einmal möglich gewesen ist», sagte Scherer-Hofmeier.
Und das Aluminium?
In den letzten Jahren ist Aluminium in Impfstoffen oder Allergenextrakten in Verruf geraten. «Die Datenlage ist dünn, aber sie ist nicht völlig von der Hand zu weisen», sagte Scherer-Hofmeier und verwies auf die Stellungnahme der Schweizerischen Gesellschaft für Allergologie und Immunologie (SGAI). Darin heisst es, dass man sich des Problems bewusst sei – es gebe
jedoch weder Daten, die eine Schädlichkeit wirklich bewiesen, noch solche, die zeigten, dass Aluminium völlig harmlos sei. Auch an der Allergologischen Poliklinik in Basel sei man wachsamer geworden. Sofern aluminiumfreie Allergene verfügbar sind, verwende man diese bei Patienten, die mehr als einen Extrakt pro Woche erhalten. «Aber das ist nur ein Bauchgefühl und nicht wirklich substanziell unterlegt», sagte die Referentin. Es gibt zurzeit nur wenige Allergene für die SCIT, die ohne Aluminium verfügbar sind (Tabelle 1).
Medikamentenallergien
«Eine Immuntherapie machen wir nur, wenn mit Expositionsprophylaxe nichts zu erreichen ist», sagte Scherer-Hofmeier. Sie riet ausdrücklich dazu, den Kontakt mit dem Allergen wann immer möglich zu vermeiden. Bei Gräser- oder Baumpollen ist das zwar kaum möglich, bei Hausstaubmilben oder Tierhaaren hingegen schon. Doch wie sieht es aus, wenn Patienten auf ein Medikament allergisch reagieren, das sie unbedingt benötigen? Auch in diesem Fall ist eine «Desensibilisierung» möglich, die jedoch keine immunologischen Effekte wie die bereits beschrieben bewirkt, sondern eine Art von Toleranzinduktion, die nur so lange anhält, wie das Medikament gegeben wird: «Wenn man aufhört, das Medikament zu nehmen, verliert man die Toleranz wieder. Das ist keine echte immunologische Toleranz, sondern quasi nur eine Art Waffenstillstand», erläuterte Scherer-Hofmeier. Notwendig ist dies beispielsweise bei Patienten, die auf ein ganz bestimmtes
Chemotherapeutikum angewiesen sind.
Das Medikament wird extrem langsam
eingeschlichen. Damit sollen die Effek-
tormechanismen erschöpft werden. Bei
einer Allergie vom Soforttyp (Tabelle 3)
dauert es 6 bis 8 Stunden bis zur
Toleranz für die erste Dosis. Danach
kann man weitere Dosen regelmässig
geben. Bei einem Arzneimittelexan-
them (Spättypreaktion) muss man sehr
viel langsamer einschleichen.
Für Kinder, die auf bestimmte Medika-
mente mit einem Exanthem reagieren,
sind diese Verfahren beziehungsweise
die Überweisung zum Allergologen in
der Regel überflüssig. «Ein paar rote
Flecken, die nach ein paar Tagen ver-
schwinden beziehungsweise mit Steroi-
den oder Antihistaminika einfach weg-
gehen, muss man nicht abklären»,
sagte die Referentin. Auch verschwän-
den die meisten Medikamentenaller-
gien im Kindesalter von selbst. «Wenn
es keine allergische Soforttypreaktion
ist, sondern wirklich nur ein Exan-
them, müssen Sie mir das Kind nicht
schicken», sagte Scherer-Hofmeier. Einen
erneuten Versuch mit dem gleichen
Medikament würde sie aber erst nach
ein paar Jahren wagen. Wenn das Kind
dann immer noch reagiert, wäre eine
allergologische Abklärung sinnvoll.
Ernst nehmen müsse man Medikamen-
tenallergien auf jeden Fall nach der Pu-
bertät, denn anders als im Kindesalter
verschwinden sie dann nicht mehr von
selbst.
O
Renate Bonifer
Quelle: Workshop «Indikation zur Hypo-/Desensibilisierung», PaedArt Basel, 24. November 2016. Erstpublikation in «Pädiatrie» 1/2017.
418
ARS MEDICI 9 I 2017