Transkript
FORTBILDUNG
Sprunggelenkdistorsion: Wann röntgen, wie behandeln?
Die Sprunggelenkdistorsion ist die häufigste Sportverletzung überhaupt. Sie macht über alle Sportarten gemittelt etwa 15 bis 20 Prozent aller Sportverletzungen aus. Vielleicht gerade weil diese Verletzung so häufig ist, wird sie oft als Bagatelle abgetan und viel zu verbreitet nicht adäquat behandelt. Dies hat zur Folge, dass 10 bis 40 Prozent aller Sprunggelenkdistorsionen symptomatisch bleiben. In diesem Artikel beschreiben wir unser multimodales konservatives Behandlungskonzept sowie die diagnostischen Schritte im Akutfall und bei persistierenden Schmerzen.
Heiko Durst, Marco Hartl und Jörg Speer
Über alle Sportarten gemittelt macht die Sprunggelenkdistorsion etwa 15 bis 20 Prozent aller Sportverletzungen aus. Sie ist damit die häufigste Sportverletzung überhaupt. In Deutschland verletzen sich rund 1 Million Menschen pro Jahr am Sprunggelenk (3). Am Sprunggelenk ist die primäre Arthrose selten. Ihre Prävalenz beträgt lediglich 7,2 bis 9 Prozent (1, 2). Hingegen ist die posttraumatische Arthrose die häufigste Arthroseursache am Sprunggelenk, ihre Prävalenz beträgt 70 bis 78 Prozent (1, 2). Von diesen posttraumatischen Arthrosen wird wiederum fast die Hälfte durch Bandverletzungen verursacht (1). Dies bedeutet also, dass die
MERKSÄTZE
O Eine Sprunggelenkdistorsion kann bei insuffizienter Therapie zur Arthrose des Sprunggelenks führen.
O Die konservative Therapie eines «alltäglichen» Supinationstraumas ohne Begleitverletzungen ist gerechtfertigt, muss aber konsequent durchgeführt werden.
O Die Entscheidung zum Röntgen kann mittels der Ottawa Ankle/Foot Rules sehr zuverlässig getroffen werden.
O Bei persistierenden Schmerzen > 3 Monate oder unklarem Befund unmittelbar nach Verletzung empfehlen wir die Überweisung zum Spezialisten für weitere Abklärungen.
Sprunggelenkdistorsion keinesfalls eine Bagatellverletzung ist, sondern in zahlreichen Fällen zu einer Arthrose des Sprunggelenks führt. Diese hohe Rate posttraumatischer Arthrosen ist unserer Meinung nach nicht allein durch die Schwere des Traumas bedingt, sondern vor allem durch eine nicht immer suffiziente Diagnostik und eine nicht immer suffiziente konservative Therapie dieser Verletzung. Sehr oft fragen Patienten, ob denn ein oder zwei Bänder verletzt seien und ob diese Bänder nur überdehnt oder ganz gerissen seien. Unserer Meinung nach ist diese Feststellung unerheblich, da sie keine Konsequenzen für die Therapieentscheidung hat. Es wird in aller Regel sowieso konservativ behandelt. Auch kann diese Feststellung mithilfe der üblichen diagnostischen Mittel (körperliche Untersuchung, Röntgen, MRT u.a.) nicht eindeutig getroffen werden. Nur aufgrund von Arthroskopiestudien weiss man, dass in 86 Prozent der Fälle das vordere Aussenband zu Schaden kommt (Ligamentum fibulotalare anterius; 25% Elongation, 75% Ruptur) und in 64 Prozent der Fälle das mittlere Aussenband (Ligamentum fibulocalcaneare; 39% Elongation, 61% Ruptur). Die schwerste dieser Bandverletzungen, die sogenannte Syndesmosenverletzung, kommt immerhin noch in 1 bis 11 Prozent der Fälle vor (4–6). Im vorliegenden Artikel soll vor allem auf die Behandlung der Aussenbandverletzung eingegangen werden.
Wann muss geröntgt werden?
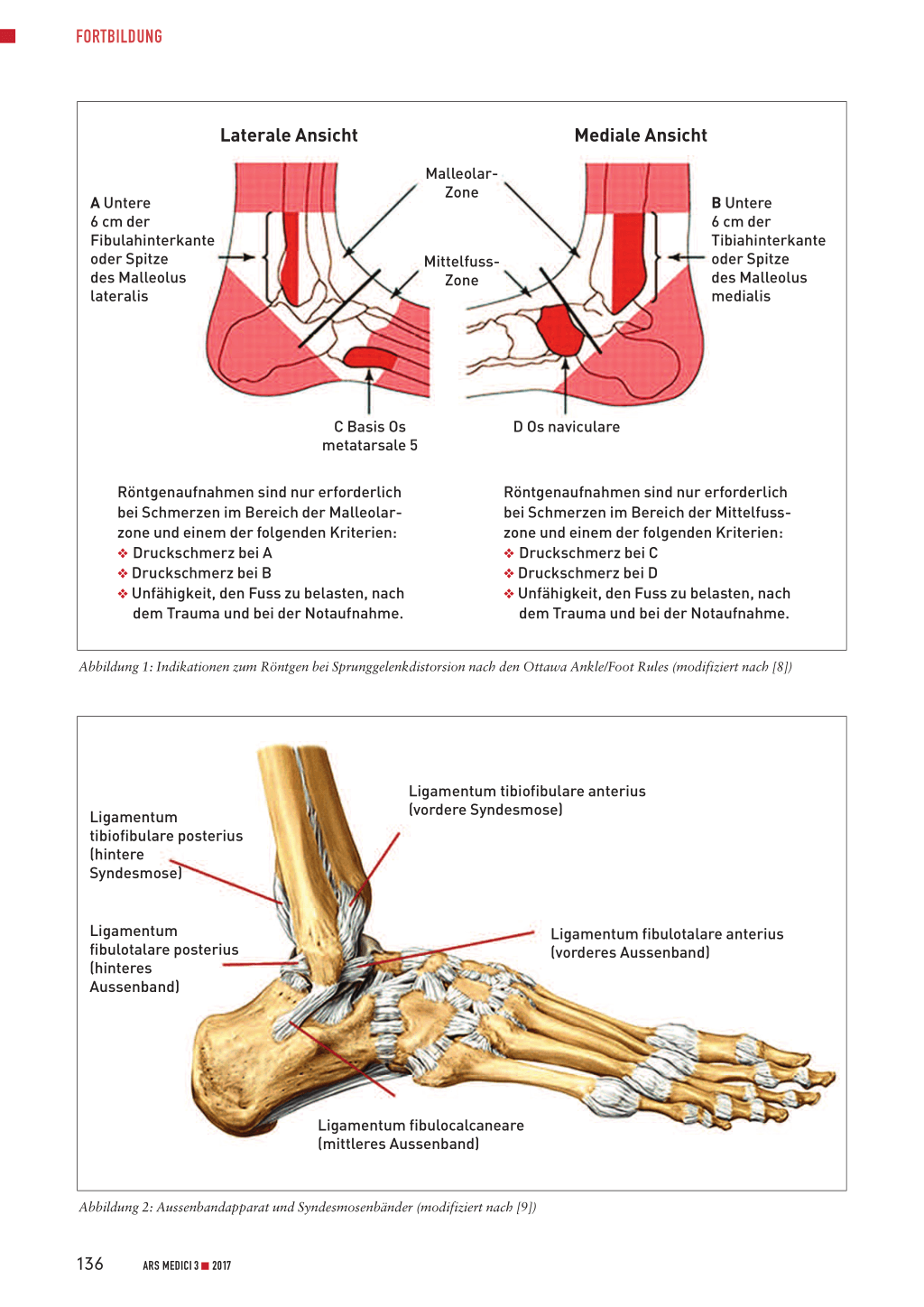
Die Ottawa Ankle/Foot Rules unterstützen den Arzt bei der Entscheidung, in welchen Fällen beim frisch Verletzten auf jeden Fall und in welchen Fällen nicht zwingend geröntgt werden muss (7, 8). Ein Bruch liegt mit hoher Wahrscheinlichkeit vor, wenn mindestens eines der folgenden Kriterien erfüllt ist (7, 8) (Abbildung 1): O Druckschmerz an den distalen 6 cm der Fibulahinterkante
oder an der Spitze des Malleolus lateralis O Druckschmerz an den distalen 6 cm der Tibiahinterkante
oder an der Spitze des Malleolus medialis O Druckschmerz Basis Os metatarsale 5 O Druckschmerz Os naviculare O 4 Schritte Gehen mit voller Belastung nicht möglich.
Vor- und Nachteile Ottawa Ankle/Foot Rules (7, 8): O Ein vorliegender Bruch an den vier oben genannten Stellen
wird durch eine körperliche Untersuchung sehr zuverlässig erkannt (hohe Sensitivität, 99,6% bei Untersuchung in den ersten 48 h nach Unfall!).
134
ARS MEDICI 3 I 2017
FORTBILDUNG
Kasuistik
Ein 25-jähriger Patient stellt sich im Juni 2015 in unserer Sprechstunde im OTC | REGENSBURG vor mit Z.n. Supinationstrauma des Sprunggelenks im Mai 2013. Damals in der Notfallaufnahme eines Krankenhauses erfolgte der Ausschluss einer Fraktur mittels Röntgen. Der Patient wurde mit einem elastischen Verband wieder nach Hause geschickt. Aufgrund der Schmerzen kaufte er sich selbstständig eine Orthese, die er für 2 Wochen nur tagsüber trug.
Nach 6 Monaten bestanden immer noch Schmerzen über dem anterolateralen Sprunggelenk. Ein Orthopäde verordnete Einlagen und Physiotherapie. Trotz regelmässiger propriozeptiver Übungen für mehr als 12 Wochen hatte der Patient anhaltende Schmerzen und Schwellungszustände auf Sprunggelenkniveau. Er erreichte nicht mehr sein sportliches Aktivitätslevel von vor dem Trauma.
Im Juni 2015, mehr als 2 Jahre nach dem Trauma, stellte sich der Patient nun bei uns vor. Weiterhin bestanden Schmerzen über dem anterolateralen Sprunggelenk und ein subjektives Empfinden, sein Sprunggelenk sei instabil. In der Magnetresonanztomografie (MRT) zeigten sich narbige Veränderungen des vorderen Aussenbands (Ligamentum fibulotalare anterius) und des mittleren Aussenbands (Ligamentum fibulocalcaneare) sowie beider Syndesmosebänder (Ligamentum tibiofibulare anterius und posterius). Eine dynamische Stabilitätskontrolle des Bandapparats des Sprunggelenks unter Bildwandlerdurchleuchtung erbrachte eine deutliche ligamentäre Instabilität des vorderen und mittleren Aussenbands bei stabiler Syndesmose.
Wir führten eine Arthroskopie des oberen Sprunggelenks (OSG) mit offener anatomischer Stabilisierung des Ligamentum fibulotalare anterius und des Ligamentum fibulocalcaneare durch. Bei der letzten Abschlussuntersuchung 12 Wochen nach der Operation war der Patient schmerz- und schwellungsfrei bei subjektiv und objektiv stabilem Sprunggelenk.
OOO
Was lernen wir daraus? O Initialbehandlung mit elastischem Verband ungenügend. O Orthese zu kurz und nur tagsüber getragen. O Rezeptierung von Einlagen in diesem Fall sinnlos, häufig «Ver-
zweiflungstat» bei unklarer Diagnose. O Die dynamische Stabilitätskontrolle unter Bildwandlerdurch-
leuchtung hat bei chronischer Instabilität – nicht beim Frischverletzten, hier viel zu schmerzhaft – immer noch einen sehr hohen Stellenwert! O Die subjektiv empfundene Instabilität des Sprunggelenks ist ein empfindlicher Indikator für lockere Bänder. O Die Operation instabiler Aussenbänder ist dann indiziert, wenn trotz adäquat und ausreichend lange durchgeführter propriozeptiver Übungen Schmerzen zurückbleiben. Bei sehr instabilen Aussenbändern helfen propriozeptive Übungen oft nicht, und eine direkte Operation kann nötig sein.
O Die Röntgenhäufigkeit kann um bis zu 36 Prozent reduziert werden.
O Oft wird aber «überinterpretiert» und bei der körperlichen Untersuchung auch ein Bruch vermutet, wo keiner ist (geringe Spezifität, nur 27,9% bei Untersuchung in den ersten 48 h nach Unfall).
O Auch bei Kindern anwendbar: 99,3 Prozent Sensitivität, 26,7 Prozent Spezifität.
O Syndesmosenverletzungen und Verletzungen der übrigen Fusswurzel/des übrigen Mittelfusses werden möglicherweise nicht erkannt.
Im Zweifelsfall empfehlen wir die Überweisung zum Spezialisten oder die Durchführung von Röntgenaufnahmen des Sprunggelenks (Röntgen OSG a.p./lateral stehend) und/oder des Fusses (Röntgen Fuss d.p./lateral stehend und schräg liegend).
Tragedauer der Orthese
Die am häufigsten verletzten Bänder – Ligamentum fibulotalare anterius und Ligamentum fibulocalcaneare – sind keine dicken, kräftigen Bandstrukturen. Man kann sie sich eher wie eine bandförmige «Kapselverdickung» – wie eine Naht seitlich an einer Hose – vorstellen (Abbildung 2). Wenn diese Bänder reissen, sind sie immer noch gut in die Kapselstruktur des Sprunggelenks integriert und ziehen sich bei Weitem nicht so stark zurück, wie dies häufig bei einer Kreuzbandläsion im Knie der Fall ist. Die Gelenkkapsel des OSG ist praktisch immer mit ab- oder eingerissen. Durch Dorsalextension und Pronation des Fusses gelingt es sehr häufig, diese gerissenen Kapsel-Band-Strukturen wieder so gut anzunähern, dass eine stabile Heilung auch ohne Operation möglich wird. Hierfür muss aber eine geeignete Orthese getragen werden. Geeignete Orthesen stabilisieren sowohl die Supination des Rückfusses als auch den Talusvorschub. Sie weisen in der Regel Klettbänder auf, die sich vor dem anterioren OSG kreuzen und seitlich angeheftet werden. Ausserdem ist auch die Tragedauer der Orthese entscheidend: Sie beträgt mindestens 6 Wochen (Tag und Nacht). Vor allem nachts verhindert die Orthese bei Nachlassen des Muskeltonus des Musculus peroneus brevis und Wegsinken des Fusses in Richtung Plantarflexion-Supination diese ungünstige Bewegung und beugt so einer Dehiszenz zwischen dem gerissenen Aussenband und seinem Ursprung vor. Bei Verwendung einer Orthese mit Schnürung in Kombination mit Klettbändern kann sie in der Weite schwellungsabhängig eingestellt und damit bereits unmittelbar nach dem Trauma angelegt werden. Nach 6 Wochen konsequenter Tragedauer muss dann die Orthese nur noch zum Gehen getragen werden, und zwar für mindestens weitere 4 bis 6 Wochen (schmerzabhängig) im Alltag und für mindestens weitere 3 Monate bei «Stop-andgo»-Sportarten, Risikosportarten und Ähnlichem.
Multimodales Behandlungskonzept
Die Behandlung darf sich auf keinen Fall auf die Verordnung der Orthese beschränken. Nach Ausschluss einer knöchernen Verletzung und Syndesmosenverletzung erlauben wir von Beginn an die vollfunktionelle Nachbehandlung mit Vollbelastung. Hierfür ist eine ausgebaute perorale Schmerztherapie inklusive abschwellender nicht steroidaler Antirheumatika (NSAR; Cave!: unerwünschte Arzneimittelwirkungen)
ARS MEDICI 3 I 2017
135
FORTBILDUNG
Laterale Ansicht
A Untere 6 cm der Fibulahinterkante oder Spitze des Malleolus lateralis
MalleolarZone
MittelfussZone
Mediale Ansicht
B Untere 6 cm der Tibiahinterkante oder Spitze des Malleolus medialis
C Basis Os metatarsale 5
Röntgenaufnahmen sind nur erforderlich bei Schmerzen im Bereich der Malleolarzone und einem der folgenden Kriterien: O Druckschmerz bei A O Druckschmerz bei B O Unfähigkeit, den Fuss zu belasten, nach
dem Trauma und bei der Notaufnahme.
D Os naviculare
Röntgenaufnahmen sind nur erforderlich bei Schmerzen im Bereich der Mittelfusszone und einem der folgenden Kriterien: O Druckschmerz bei C O Druckschmerz bei D O Unfähigkeit, den Fuss zu belasten, nach
dem Trauma und bei der Notaufnahme.
Abbildung 1: Indikationen zum Röntgen bei Sprunggelenkdistorsion nach den Ottawa Ankle/Foot Rules (modifiziert nach [8])
Ligamentum tibiofibulare posterius (hintere Syndesmose)
Ligamentum fibulotalare posterius (hinteres Aussenband)
Ligamentum tibiofibulare anterius (vordere Syndesmose)
Ligamentum fibulotalare anterius (vorderes Aussenband)
Ligamentum fibulocalcaneare (mittleres Aussenband)
Abbildung 2: Aussenbandapparat und Syndesmosenbänder (modifiziert nach [9])
136
ARS MEDICI 3 I 2017
FORTBILDUNG
notwendig. Diese ermöglicht dem Patienten ein physiologisches Abrollverhalten. Ein natürliches Bewegungsmuster und die damit verknüpfte propriozeptive Stabilität des Sprunggelenks werden auf diese Weise durch die Verletzung nur minimal kompromittiert. Auch gilt der Kontrolle und Rückbildung der Schwellung unser besonderes Augenmerk, da dies ebenfalls einen enorm positiven Einfluss auf die gesamte Schmerzsituation und die rasche Wiedererlangung eines normalen Bewegungsmusters hat. Hierfür verordnen wir von Beginn an einen Unterschenkelkompressionsstrumpf (Kompressionsklasse 1). Über diesem kann dann die Orthese getragen werden. Ebenfalls der Schwellungskontrolle dient eine intensive Kühlung. Wir empfehlen unseren Patienten Kühlverbände, die durch die Verdunstung Wärme entziehen und so eine Kühlwirkung über mehr als zwei Stunden entfalten. Der Vorteil ist neben der deutlich besseren Compliance (wer findet schon Quarkwickel praktisch?) auch die Tatsache, dass über solchen Kühlverbänden die Orthese sofort nach Applikation wieder getragen werden kann. «Stop-and-go»-Sportarten, Risikosportarten und Ähnliches müssen sechs Wochen pausiert werden. Auch die stabilste Orthese ist nicht in der Lage, die hierbei auftretenden Beschleunigungskräfte zu neutralisieren. Hingegen sollen lineare Sportarten wie Walken, Ergometer und Crosstrainer sofort nach der Verletzung wieder begonnen und im schmerzarmen Rahmen gesteigert werden.
Schmerzen drei Monate nach Verletzung
sind nicht normal
Wenn nach 3 bis 6 Monaten das Sprunggelenk weiter schmerzhaft ist, liegt dies in aller Regel an einer oder mehreren der folgenden Pathologien: O Instabilität des OSG/USG (entweder muskulär-proprio-
zeptiv oder/und ligamentär) O osteochondrale Läsion des Talus O Peronealsehnenpathologie O verpasste Syndesmosenverletzung.
Letztere ist auch durch den Erfahrenen äusserst schwierig zu
diagnostizieren. Hinweise für das Vorliegen dieser sehr
schweren und praktisch immer zu operierenden Verletzung
sind ein positiver lokaler Druckschmerz, ein Aussenrotati-
onstrauma des Fusses in der Anamnese sowie vor allem
starke, anhaltende Schmerzen und ein inadäquater Heilungs-
verlauf. Ausschliesslich mit relativ aufwendigen Zusatz-
untersuchungen wie MRT, hochauflösender MRT und einer
dynamischen Stabilitätskontrolle unter Bildwandlerdurch-
leuchtung kann diese Verletzung adäquat diagnostiziert
werden.
O
Dr. med. Heiko Durst Dr. med. Marco Hartl Dr. med. Jörg Speer OTC | ORTHOPÄDIE TRAUMATOLOGIE CENTRUM REGENSBURG D-93053 Regensburg
Interessenkonflikte: keine
Literatur: 1. Saltzman CL et al.: Epidemiology of ankle arthritis, report of a consecutive series of
639 patients from a tertiary orthopaedic center. Iowa Orthop J 2005; 25: 44–46. 2. Valderrabano V et al.: Etiology of ankle osteoarthritis. Clin Orthop Relat Res 2009;
467(7): 1800–1806. 3. Waterman BR et al.: The epidemiology of ankle sprains in the United States. J Bone Jt
Surg Am 2010; 92(13): 2279–2284. 4. Hintermann B et al.: Arthroscopic findings in patients with chronic ankle instability.
Am J Sports Med 2002; 30(3): 402–409. 5. Hopkinson WJ et al.: Syndesmosis sprains of the ankle. Foot Ankle 1990; 10: 325–330. 6. Katznelson A et al.: Ruptures of the ligaments about the tibio-fibular syndesmosis.
Injury 1983; 15: 170–172. 7. Stiell IG et al.: A study to develop clinical decision rules for the use of radiography in
acute ankle injuries. Ann Emerg Med 1992; 21(4): 384–390. 8. Bachmann LM et al.: Accuracy of Ottawa ankle rules to exclude fractures of the ankle
and mid-foot: systematic review. BMJ 2003; 326: 417. 9. Schünke M et al.: PROMETHEUS LernAtlas der Anatomie, 4. Aufl. 2014: Thieme, Stutt-
gart.
Diese Arbeit erschien zuerst in «Der Allgemeinarzt» 10/2016. Die Übernahme erfolgt mit freundlicher Genehmigung von Verlag und Autoren.
138
ARS MEDICI 3 I 2017