Transkript
BERICHT
Update zur allergischen Rhinitis
Innovative Behandlungsmöglichkeiten
Die allergische Rhinitis kann die Lebensqualität und die Leistungsfähigkeit Betroffener zeitlebens stark beeinträchtigen, besonders wenn es sich um eine perenniale beziehungsweise persistierende allergische Rhinitis handelt. Eine frühzeitige Behandlung ist nicht zuletzt auch zur Verhinderung möglicher Komorbiditäten wie Konjunktivitis, Sinusitis und Asthma bronchiale wichtig. Über innovative Behandlungsansätze berichtete Prof. Dr. Ludger Klimek, Zentrum für Rhinologie/Allergologie, Wiesbaden, in Köln am AllergoUpdate 2016.
Alfred Lienhard
Zur symptomatischen medikamentösen Therapie stehen hauptsächlich intranasale und systemische Antihistaminika sowie intranasale Kortikosteroide zur Verfügung. Leukotrien-Rezeptorantagonisten seien zur Behandlung der allergischen Rhinitis nicht geeignet, sagte der Referent. Die Kombination von intranasalem Azelastin und Fluticason in der speziellen Formulierung als Dymista® Nasenspray sei besonders gut wirksam und übertreffe die wirksamsten topischen Steroidpräparate bezüglich Wirksamkeit deutlich (1).
Vestibuläre statt sublinguale
Immuntherapie?
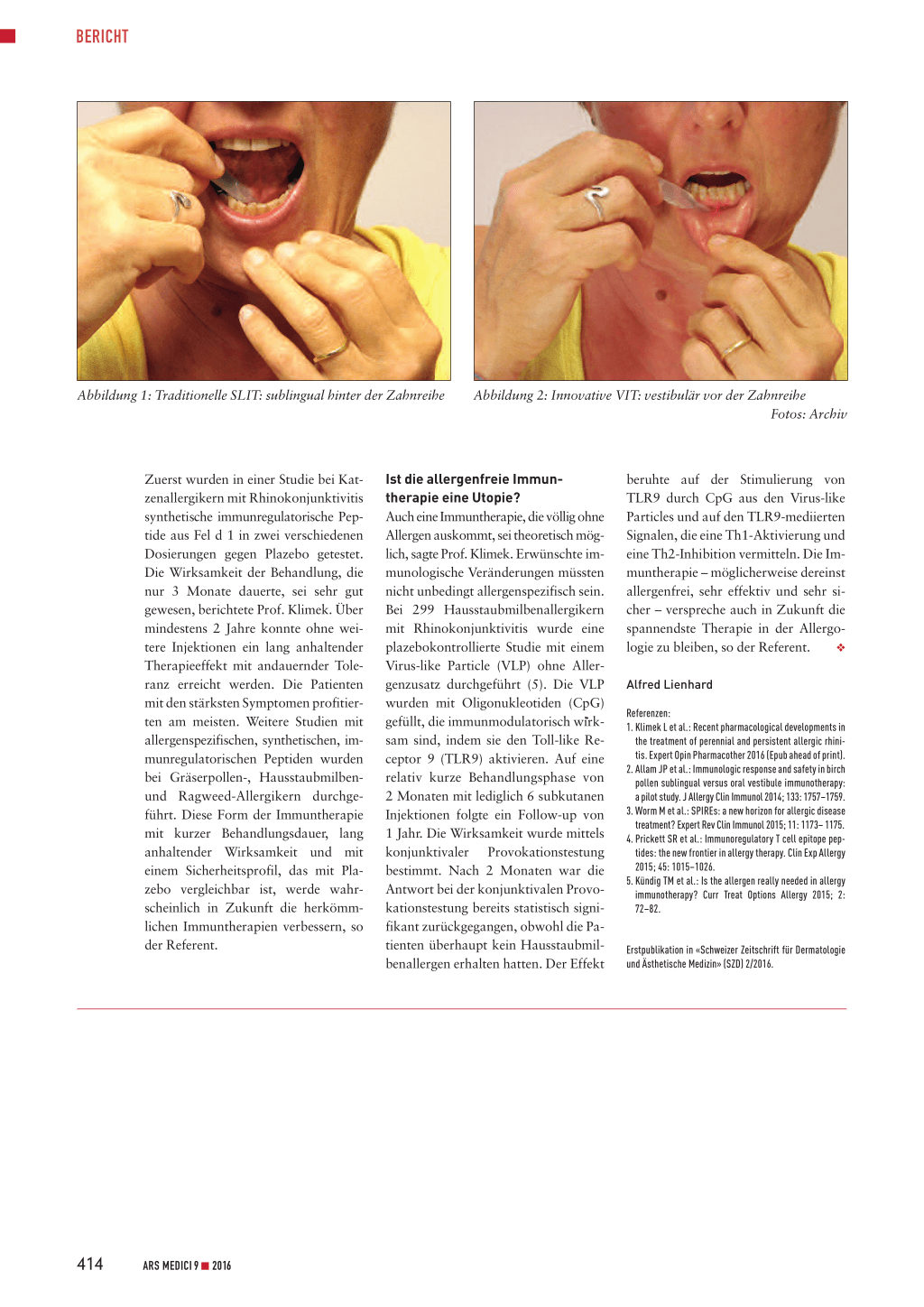
Bei der spezifischen Immuntherapie (SIT) ist es bis anhin üblich, die Allergenpräparate entweder subkutan zu spritzen (SCIT) oder in Tropfen- oder Tablettenform unter der Zunge zu applizieren (SLIT). Obschon die sublinguale Applikation zurzeit den Standard der mukosalen Immuntherapie darstellt, ist keineswegs erwiesen, dass sich die sublinguale Schleimhaut tatsächlich von allen Mundschleimhautregionen am besten für die Immuntherapie eignet. Neuere Untersuchungen ergaben, dass das Verhältnis der Anzahl dendritischer
Zellen (für die therapeutische Wirkung verantwortlich) zur Anzahl von Mastzellen (für Nebenwirkungen wie Juckreiz im Mund verantwortlich) vor der Zahnreihe im Mundvorhof (Vestibulum) erheblich günstiger ist als in der Sublingualregion. Im Vestibulum überwiegen dendritische Zellen gegenüber Mastzellen (Ratio 1,2), während sublingual viel weniger dendritische Zellen als Mastzellen vorhanden sind (Ratio 0,4) (2). Theoretisch würde sich also die Vestibulumschleimhaut noch besser für die mukosale Immuntherapie eignen als die Schleimhaut unter der Zunge, sagte der Referent. Im Unterschied zur Sublingualregion münden ins Vestibulum keine Speicheldrüsen, sodass applizierte Allergenpräparate vor der passiven Resorption nur minimal verdünnt werden. Es konnte gezeigt werden, dass Allergene (hochmolekulare Proteine) im Vestibulum ebenso gut wie in der Sublingualregion durch die Schleimhaut resorbiert werden (2). In einer an vier deutschen Zentren durchgeführten kleinen, randomisierten Pilotstudie (71 erwachsene Patienten mit allergischer, durch Birkenpollen ausgelöster Rhinokonjunktivitis) war die vestibuläre Applikation des Birkenpol-
len-Behandlungsextraktes (33 Patienten) im Vergleich zur sublingualen Route (38 Patienten) mit leichten klinischen Vorteilen verbunden (2). Zwar war für keine der beiden Applikationsformen eine statistische Überlegenheit feststellbar. Aber numerisch kamen unerwünschte Lokalreaktionen bei vestibulärer Applikation weniger häufig vor als bei sublingualer Gabe. Insbesondere kam es deutlich seltener zu Schwellungszuständen im Oropharynx und zu oralen Parästhesien. Bei der vestibulären Immuntherapie (VIT) resultierte zudem ein Trend zu früherem und stärkerem Anstieg immunologischer Marker (spezifischer IgE-blockierender Faktor, spezifisches IgG4) (2). Die SLIT müsse also in Zukunft nicht die Hauptapplikationsform mukosaler Immuntherapien bleiben, so der Referent. Bevor allerdings die VIT praxisreif ist, muss sie noch in weiteren Studien hinsichtlich klinischer Wirksamkeit und Sicherheit geprüft werden (2).
Mit SPIREs klinische und immuno-
logische Toleranz induzieren
Die herkömmliche SIT mit Allergenextrakten stellt bei langer Therapiedauer hohe Anforderungen an die Compliance und die Adhärenz der Patienten. Gesucht werden deshalb alternative Immuntherapieformen, die bei kürzerer Behandlungsdauer gut wirksam und risikoarm sind. Zur Beeinflussung der Immunregulation wurde eine innovative immuntherapeutische Methode – die ToleroMune®-Technologie – entwickelt. Kurze, nicht extrahierte, synthetische Abschnitte der Allergensequenz von lediglich 13 bis 17 Aminosäuren (SPIREs = Synthetic Peptide ImmunoRegulatory Epitopes) können nach intradermaler Applikation durch Bindung an antigenpräsentierende Zellen regulatorische T-Zellen induzieren (3, 4).
412
ARS MEDICI 9 I 2016
BERICHT
Abbildung 1: Traditionelle SLIT: sublingual hinter der Zahnreihe
Abbildung 2: Innovative VIT: vestibulär vor der Zahnreihe Fotos: Archiv
Zuerst wurden in einer Studie bei Katzenallergikern mit Rhinokonjunktivitis synthetische immunregulatorische Peptide aus Fel d 1 in zwei verschiedenen Dosierungen gegen Plazebo getestet. Die Wirksamkeit der Behandlung, die nur 3 Monate dauerte, sei sehr gut gewesen, berichtete Prof. Klimek. Über mindestens 2 Jahre konnte ohne weitere Injektionen ein lang anhaltender Therapieeffekt mit andauernder Toleranz erreicht werden. Die Patienten mit den stärksten Symptomen profitierten am meisten. Weitere Studien mit allergenspezifischen, synthetischen, immunregulatorischen Peptiden wurden bei Gräserpollen-, Hausstaubmilbenund Ragweed-Allergikern durchgeführt. Diese Form der Immuntherapie mit kurzer Behandlungsdauer, lang anhaltender Wirksamkeit und mit einem Sicherheitsprofil, das mit Plazebo vergleichbar ist, werde wahrscheinlich in Zukunft die herkömmlichen Immuntherapien verbessern, so der Referent.
Ist die allergenfreie Immun-
therapie eine Utopie?
Auch eine Immuntherapie, die völlig ohne Allergen auskommt, sei theoretisch möglich, sagte Prof. Klimek. Erwünschte immunologische Veränderungen müssten nicht unbedingt allergenspezifisch sein. Bei 299 Hausstaubmilbenallergikern mit Rhinokonjunktivitis wurde eine plazebokontrollierte Studie mit einem Virus-like Particle (VLP) ohne Allergenzusatz durchgeführt (5). Die VLP wurden mit Oligonukleotiden (CpG) gefüllt, die immunmodulatorisch wirksam sind, indem sie den Toll-like Receptor 9 (TLR9) aktivieren. Auf eine relativ kurze Behandlungsphase von 2 Monaten mit lediglich 6 subkutanen Injektionen folgte ein Follow-up von 1 Jahr. Die Wirksamkeit wurde mittels konjunktivaler Provokationstestung bestimmt. Nach 2 Monaten war die Antwort bei der konjunktivalen Provokationstestung bereits statistisch signifikant zurückgegangen, obwohl die Patienten überhaupt kein Hausstaubmilbenallergen erhalten hatten. Der Effekt
beruhte auf der Stimulierung von TLR9 durch CpG aus den Virus-like Particles und auf den TLR9-mediierten Signalen, die eine Th1-Aktivierung und eine Th2-Inhibition vermitteln. Die Immuntherapie – möglicherweise dereinst allergenfrei, sehr effektiv und sehr sicher – verspreche auch in Zukunft die spannendste Therapie in der Allergologie zu bleiben, so der Referent. O
Alfred Lienhard
Referenzen: 1. Klimek L et al.: Recent pharmacological developments in
the treatment of perennial and persistent allergic rhinitis. Expert Opin Pharmacother 2016 (Epub ahead of print). 2. Allam JP et al.: Immunologic response and safety in birch pollen sublingual versus oral vestibule immunotherapy: a pilot study. J Allergy Clin Immunol 2014; 133: 1757–1759. 3. Worm M et al.: SPIREs: a new horizon for allergic disease treatment? Expert Rev Clin Immunol 2015; 11: 1173– 1175. 4. Prickett SR et al.: Immunoregulatory T cell epitope peptides: the new frontier in allergy therapy. Clin Exp Allergy 2015; 45: 1015–1026. 5. Kündig TM et al.: Is the allergen really needed in allergy immunotherapy? Curr Treat Options Allergy 2015; 2: 72–82.
Erstpublikation in «Schweizer Zeitschrift für Dermatologie und Ästhetische Medizin» (SZD) 2/2016.
414
ARS MEDICI 9 I 2016