Transkript
FORTBILDUNG
Akutes Koronarsyndrom – keine Zeit verlieren!
Diagnose, Behandlung und Sekundärprävention im Überblick
In entwickelten Ländern gehören akute Koronarsyndrome zu den häufigsten Todesursachen bei Erwachsenen. Die Diagnose einer instabilen Angina pectoris oder eines akuten Herzinfarkts erfolgt anhand von biochemischen Markern wie kardialem Troponin und der Elektrokardiografie. Bei einem ST-Strecken-Hebungs-Infarkt gilt die primäre perkutane Koronarintervention als Reperfusionsverfahren der ersten Wahl. Veränderungen des Lebensstils und die Einnahme geeigneter Medikamente sind wirksame Massnahmen zur Sekundärprävention.
British Medical Journal
Der Begriff «akutes Koronarsyndrom» umfasst die instabile Angina pectoris und den akuten Herzinfarkt. Letzterer kann entsprechend den Veränderungen im Elektrokardiogramm (EKG) in einen Nicht-ST-Strecken-Hebungs-Infarkt (non-ST elevation myocardial infarction, NSTEMI) und einen ST-Strecken-Hebungs-Infarkt (STEMI) klassifiziert werden. Akute Koronarsyndrome werden durch Fissuren oder Rupturen atherosklerotischer Plaques in der Koronararterienwand verursacht. Dadurch kommt es zu einer thrombotischen Reaktion, die zur Obstruktion der Koronararterien und zu einer ischämischen Myokardschädigung führt. Bei der instabilen Angina und beim NSTEMI handelt es sich um einen unvollständigen Gefässverschluss, beim STEMI um einen vollständigen Infarkt.
Wie wird das akute Koronarsyndrom definiert? Als Voraussetzung für die Diagnose eines Herzinfarkts gilt der Nachweis einer Troponinfreisetzung aus den geschädigten
MERKSÄTZE
O Nach Beginn der Symptome sollte so schnell wie möglich ein Rettungsdienst mit Defibrillator angefordert werden.
O Bei einem STEMI ist jede Verzögerung der Reperfusion mit einer Erhöhung der Sterblichkeit verbunden.
O Allen Patienten mit akutem Koronarsyndrom sollte eine kardiale Rehabilitation angeboten werden.
O Veränderungen des Lebensstils und Medikamente schützen vor einem erneuten akuten Koronarsyndrom.
Kasten:
Definition des akuten Herzinfarkts
Anstieg oder Abnahme des Troponinspiegels mit mindestens einem Wert oberhalb des 99. Perzentils des oberen Grenzwerts und mindestens eines der folgenden diagnostischen Kriterien:
O Symptome der Ischämie
O neu aufgetretene ST-Strecken-Hebung oder Veränderungen der T-Welle oder neuer Linksschenkelblock im Elektrokardiogramm (EKG)
O Entwicklung pathologischer Q-Wellen im EKG
O neuer Verlust an vitalem Myokardgewebe oder neu aufgetretene regionale Wandbewegungsabnormität
O Identifizierung eines intrakoronaren Thrombus im Rahmen der Angiografie oder bei postmortaler Untersuchung (nach Timmis 2015)
Herzmuskelzellen. Die Diagnose bestätigt sich jedoch erst, wenn gleichzeitig Brustschmerzen vorhanden sind oder bestimmte diagnostische Kriterien erfüllt sind (Kasten) – denn ein Anstieg der Troponinspiegel wird auch bei anderen Erkrankungen wie Lungenödemen, Lungenembolien, Herzkontusionen oder Aortendissektionen beobachtet. Bei einer instabilen Angina pectoris ist die Ischämie weniger ausgeprägt, sodass die Herzmuskelzellen nicht geschädigt werden und somit auch kein Troponin freigesetzt wird.
Wie präsentiert sich das akute Koronarsyndrom? Das akute Koronarsyndrom manifestiert sich sehr unterschiedlich. Manche Patienten leiden nur unter leichten unspezifischen Beschwerden in der Brust, bei anderen kommt es zu einem hämodynamischen oder arrhythmischen Kollaps. Meist können die Symptome auf eine schwere myokardiale Ischämie in Verbindung mit einer Aktivierung des autonomen Nervensystems zurückgeführt werden (Tabelle 1).
Hat der Patient einen Herzinfarkt? Bei einem akuten Herzinfarkt hängt das Überleben massgeblich von der frühzeitigen Diagnose und Behandlung ab. Bei etwa 25 Prozent aller Herzinfarktpatienten tritt der Tod bereits auf dem Weg ins Spital ein. Die Leitlinienexperten des britischen National Institute for Health and Care Excellence (NICE) empfehlen daher, bei Verdacht auf einen Herzinfarkt
232
ARS MEDICI 5 I 2016
FORTBILDUNG
Tabelle 1:
Symptome und Zeichen eines akuten Herzinfarkts
Symptom
Brustschmerzen Vierter Herzton Erhöhte Temperatur Leukozytose und erhöhte Entzündungsmarker Anstieg der Troponinwerte
Aktivierung des autonomen Nervensystems: Tachykardie und Schwitzen Bradykardie, Übelkeit und Erbrechen
Mechanismus
Ischämie Erzwungene Füllung des funktionell eingeschränkten linken Ventrikels Entzündung Entzündung Proteinfreisetzung aus den geschädigten Myozyten
Sympathikusaktivierung Vagusaktivierung, vor allem bei inferiorem Infarkt
(nach Timmis 2015)
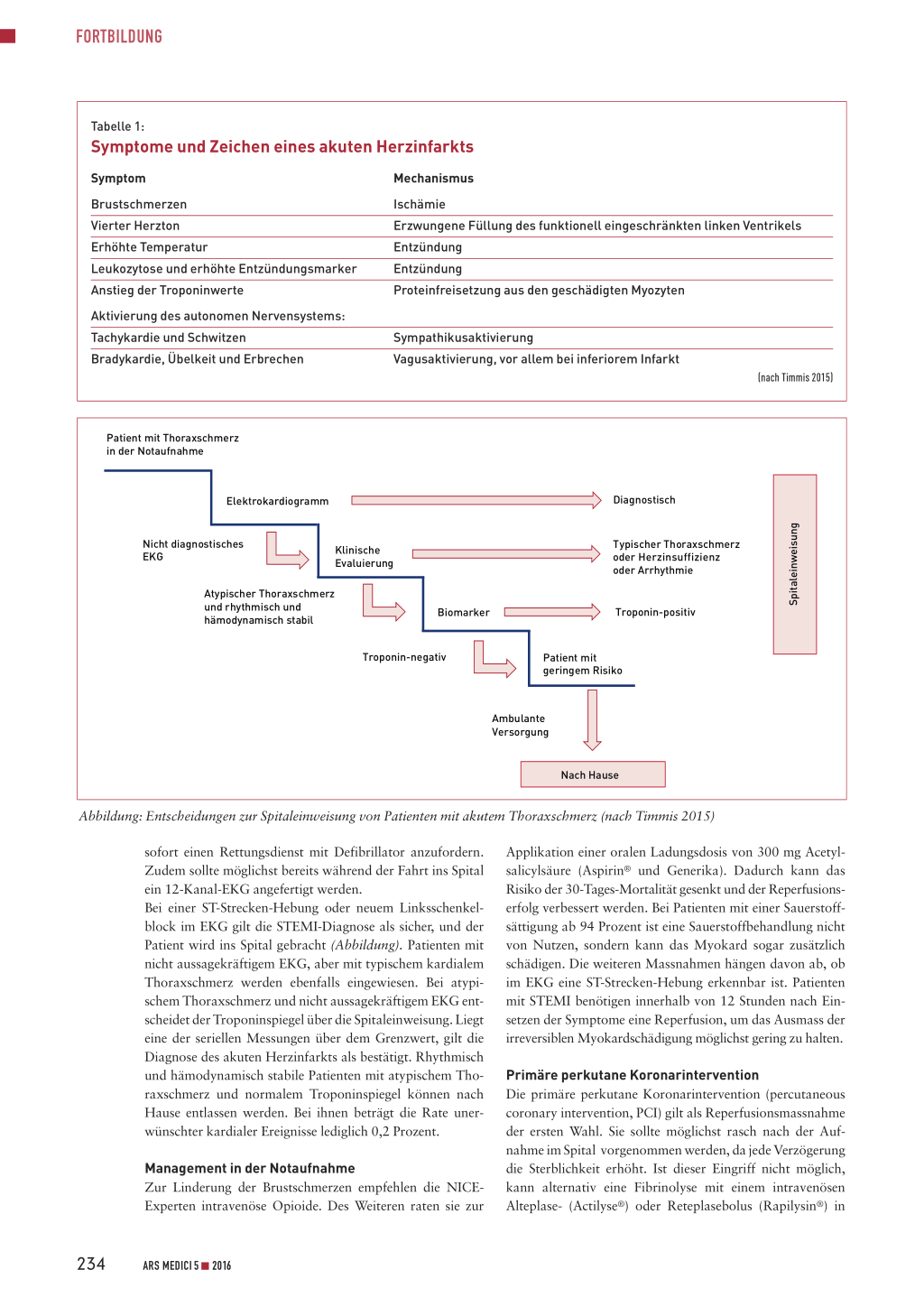
Patient mit Thoraxschmerz in der Notaufnahme
Spitaleinweisung
Elektrokardiogramm
Nicht diagnostisches EKG
Klinische Evaluierung
Atypischer Thoraxschmerz und rhythmisch und hämodynamisch stabil
Biomarker
Troponin-negativ
Diagnostisch
Typischer Thoraxschmerz oder Herzinsuffizienz oder Arrhythmie
Troponin-positiv
Patient mit geringem Risiko
Ambulante Versorgung
Nach Hause
Abbildung: Entscheidungen zur Spitaleinweisung von Patienten mit akutem Thoraxschmerz (nach Timmis 2015)
sofort einen Rettungsdienst mit Defibrillator anzufordern. Zudem sollte möglichst bereits während der Fahrt ins Spital ein 12-Kanal-EKG angefertigt werden. Bei einer ST-Strecken-Hebung oder neuem Linksschenkelblock im EKG gilt die STEMI-Diagnose als sicher, und der Patient wird ins Spital gebracht (Abbildung). Patienten mit nicht aussagekräftigem EKG, aber mit typischem kardialem Thoraxschmerz werden ebenfalls eingewiesen. Bei atypischem Thoraxschmerz und nicht aussagekräftigem EKG entscheidet der Troponinspiegel über die Spitaleinweisung. Liegt eine der seriellen Messungen über dem Grenzwert, gilt die Diagnose des akuten Herzinfarkts als bestätigt. Rhythmisch und hämodynamisch stabile Patienten mit atypischem Thoraxschmerz und normalem Troponinspiegel können nach Hause entlassen werden. Bei ihnen beträgt die Rate unerwünschter kardialer Ereignisse lediglich 0,2 Prozent.
Management in der Notaufnahme
Zur Linderung der Brustschmerzen empfehlen die NICEExperten intravenöse Opioide. Des Weiteren raten sie zur
Applikation einer oralen Ladungsdosis von 300 mg Acetylsalicylsäure (Aspirin® und Generika). Dadurch kann das Risiko der 30-Tages-Mortalität gesenkt und der Reperfusionserfolg verbessert werden. Bei Patienten mit einer Sauerstoffsättigung ab 94 Prozent ist eine Sauerstoffbehandlung nicht von Nutzen, sondern kann das Myokard sogar zusätzlich schädigen. Die weiteren Massnahmen hängen davon ab, ob im EKG eine ST-Strecken-Hebung erkennbar ist. Patienten mit STEMI benötigen innerhalb von 12 Stunden nach Einsetzen der Symptome eine Reperfusion, um das Ausmass der irreversiblen Myokardschädigung möglichst gering zu halten.
Primäre perkutane Koronarintervention
Die primäre perkutane Koronarintervention (percutaneous coronary intervention, PCI) gilt als Reperfusionsmassnahme der ersten Wahl. Sie sollte möglichst rasch nach der Aufnahme im Spital vorgenommen werden, da jede Verzögerung die Sterblichkeit erhöht. Ist dieser Eingriff nicht möglich, kann alternativ eine Fibrinolyse mit einem intravenösen Alteplase- (Actilyse®) oder Reteplasebolus (Rapilysin®) in
234
ARS MEDICI 5 I 2016
FORTBILDUNG
Tabelle 2:
Pharmakologie und Dosierung von P2Y12-Antagonisten
P2Y12Antagonist
Prodrug
Thrombozytenaggregationshemmung (bei Menschen)
Einsetzen der Thrombozytenaggregationshemmung
Clopidogrel (Plavix® und Generika)
Prasugrel (Efient®) Ticagrelor (Brilique®)
Ja
Ja Nein
ca. 35%
ca. 80% ca. 80%
Langsam
Schnell Schnell
Dosis beim akuten Koronarsyndrom
Ladung 600 mg
60 mg 180 mg
Erhaltung 75 mg täglich
10 mg täglich 90 mg 2-mal täglich
(nach Timmis 2015)
Verbindung mit koronarem Stenting innerhalb der nächsten 6 bis 24 Stunden durchgeführt werden. Bei der PCI ist ein radialer Zugang im Vergleich zum femoralen mit weniger Blutungskomplikationen und einer geringeren Gesamtsterblichkeit verbunden. Ob eine vollständige Revaskularisierung mit zusätzlichen Stents in weitem Abstand von der verursachenden Arterie das klinische Ergebnis verbessert, wird kontrovers diskutiert.
Thrombozytenaggregationshemmung
und Antikoagulation
Vor der primären PCI sollte die initiale Aspirinladungsdosis durch eine Ladungsdosis mit einem P2Y12-Agonisten ergänzt werden (Tabelle 2). Lange galt Clopidogrel als Medikament der ersten Wahl. Mittlerweile werden Prasugrel oder Ticagrelor aufgrund der schnelleren und ausgeprägteren Wirksamkeit bevorzugt. Aufgrund des geringeren Blutungsrisikos empfiehlt das NICE Ticagrelor für Patienten mit STEMI als P2Y12-Antagonisten der ersten Wahl. In allen Richtlinien wird eine duale Antikoagulationstherapie über einen Zeitraum von 12 Monaten nach der primären PCI empfohlen. Während der PCI ist zwingend eine Antikoagulation mit Heparin erforderlich. Entsprechend der europäischen Richtlinie für das Management des akuten Herzinfarkts sollte Enoxaparin (Clexane®) gegenüber unfraktioniertem Heparin bevorzugt werden. In den Empfehlungen des NICE wird dagegen keine Präferenz ausgesprochen.
NSTEMI und instabile Angina pectoris
Das klinische Management des NSTEMI richtet sich nach dem 6-Monats-Mortalitäts-Risiko entsprechend dem Messwert GRACE (Global Registry for Acute Coronary Events). Mit diesem Instrument kann das Sterblichkeitsrisiko anhand einfacher klinischer Risikofaktoren abgeschätzt werden. Patienten mit NSTEMI sollten ebenfalls eine initiale Aspirinladungsdosis von 300 mg und einen P2Y12-Antagonisten – vorzugsweise Ticagrelor – erhalten. Auch für diese Patienten empfiehlt das NICE eine duale Thrombozytenaggregationshemmung über 12 Monate. Für die zusätzliche Antikoagulation ist Fondaparinux (Arixtra®) das Medikament der ersten Wahl. Für Patienten mit einer geschätzten GRACE-Mortalität ab 3 Prozent empfiehlt das NICE innerhalb der ersten 72 Stun-
den nach der Spitaleinweisung eine Katheterisierung mit Revaskularisierung durch Stents oder Bypässe. Ist eine rasche Koronarintervention vorgesehen, raten die Experten zur Anwendung von Glykoprotein-IIb/IIIa-Inhibitoren wie Eptifibatid (Integrilin®) oder Tirofiban (Aggrastat®).
Symptome und Management von Komplikationen
Im Rahmen eines akuten Koronarsyndroms kommt es häufig zu Tachyarrhythmien. Vorhofflimmern ist oft asymptomatisch und selbstlimitierend. Bei hoher Herzfrequenz kann es jedoch die Ischämie verstärken und die Entwicklung einer Herzinsuffizienz begünstigen. Eine anhaltende Kammertachykardie kann zu schwerer Herzinsuffizienz oder zum Herzstillstand führen, und Kammerflimmern gehört zu den häufigsten Todesursachen ausserhalb des Spitals – wenn keine Kardioversion verfügbar ist. Eine Sinusbradykardie und ein atrioventrikulärer Block können einen Herzinfarkt komplizieren, sind jedoch oft selbstlimitierend und asymptomatisch. Die Herzfrequenz ist häufig mit Atropin beeinflussbar, sodass meist kein temporärer Schrittmacher erforderlich ist. Ein fortgeschrittener atrioventrikulärer Block weist auf eine ausgedehnte Herzschädigung hin. Dabei kommt es zu einer schweren Bradykardie, zu deren Behandlung fast immer ein permanenter Schrittmacher erforderlich ist. Auch eine Herzinsuffizienz zeigt ausgeprägte Myokardschädigungen an. Häufig entwickeln sich Lungenödeme, die eine schwere Kurzatmigkeit verursachen. Die Herzinsuffizienz kann bis zum kardiogenen Schock fortschreiten. Zu den Behandlungsoptionen gehören Sauerstoff und Schleifendiuretika. Bei der diagnostischen Evaluierung ist zu berücksichtigen, dass eine Perikarditis mit rezidivierenden ischämischen Schmerzen verwechselt werden kann. Zu weiteren Komplikationen gehört das Postmyokardinfarktsyndrom – charakterisiert durch eine rezidivierende Pleuroperikarditis und erhöhte Entzündungsmarkerspiegel.
Was ist vor der Spitalentlassung erforderlich?
Patienten mit unkompliziertem Herzinfarkt können nach 48 bis 72 Stunden sicher nach Hause entlassen werden. Zuvor wird ein EKG zur Evaluierung der linken Herzkammerfunktion empfohlen. Patienten mit einer Ejektionsfraktion von 40 Prozent oder weniger erhalten einen Aldosteronhemmer
ARS MEDICI 5 I 2016
235
FORTBILDUNG
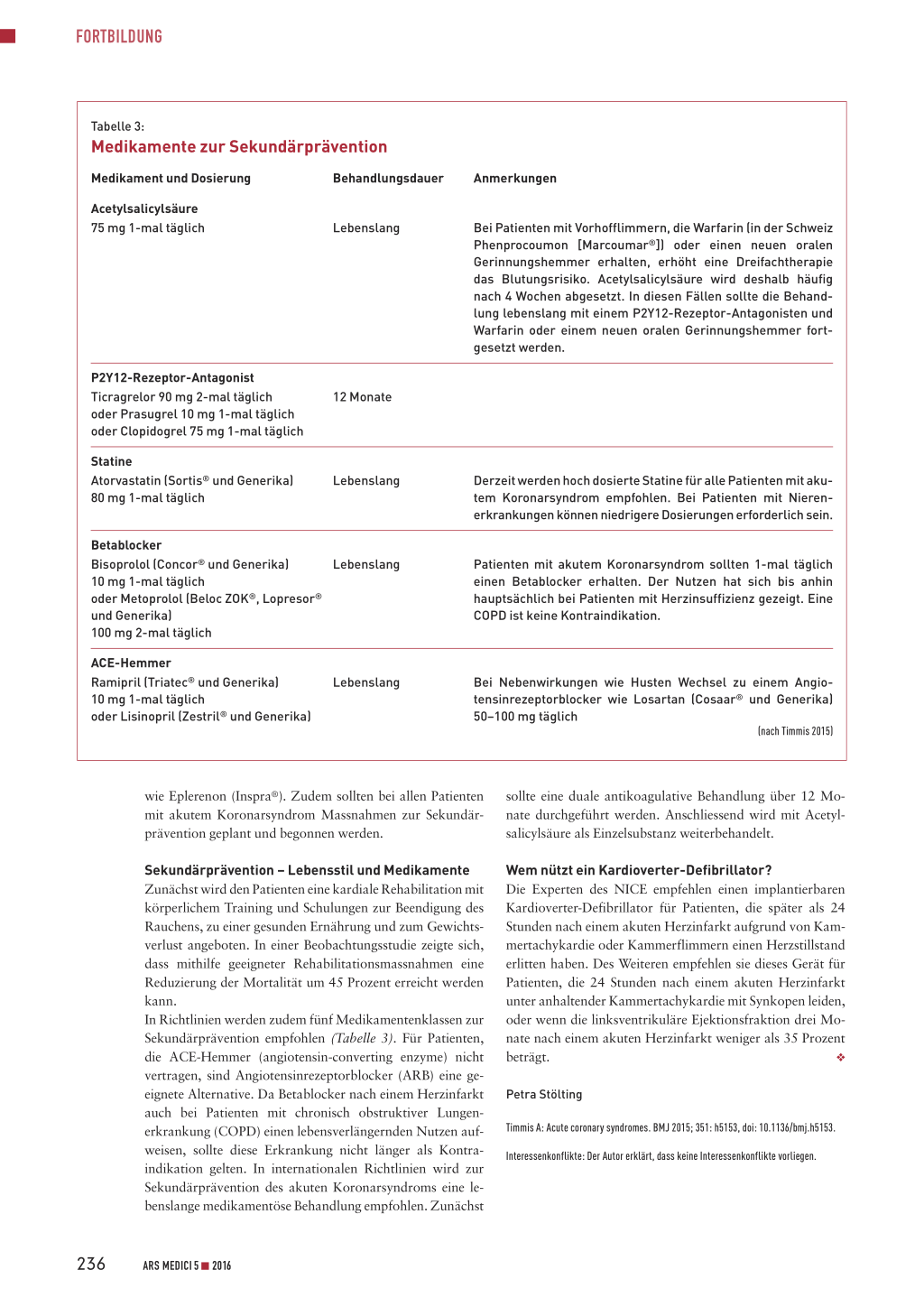
Tabelle 3:
Medikamente zur Sekundärprävention
Medikament und Dosierung
Behandlungsdauer
Acetylsalicylsäure 75 mg 1-mal täglich
Lebenslang
P2Y12-Rezeptor-Antagonist Ticragrelor 90 mg 2-mal täglich oder Prasugrel 10 mg 1-mal täglich oder Clopidogrel 75 mg 1-mal täglich
Statine Atorvastatin (Sortis® und Generika) 80 mg 1-mal täglich
12 Monate Lebenslang
Betablocker
Bisoprolol (Concor® und Generika)
Lebenslang
10 mg 1-mal täglich
oder Metoprolol (Beloc ZOK®, Lopresor®
und Generika)
100 mg 2-mal täglich
ACE-Hemmer Ramipril (Triatec® und Generika) 10 mg 1-mal täglich oder Lisinopril (Zestril® und Generika)
Lebenslang
Anmerkungen
Bei Patienten mit Vorhofflimmern, die Warfarin (in der Schweiz Phenprocoumon [Marcoumar®]) oder einen neuen oralen Gerinnungshemmer erhalten, erhöht eine Dreifachtherapie das Blutungsrisiko. Acetylsalicylsäure wird deshalb häufig nach 4 Wochen abgesetzt. In diesen Fällen sollte die Behandlung lebenslang mit einem P2Y12-Rezeptor-Antagonisten und Warfarin oder einem neuen oralen Gerinnungshemmer fortgesetzt werden.
Derzeit werden hoch dosierte Statine für alle Patienten mit akutem Koronarsyndrom empfohlen. Bei Patienten mit Nierenerkrankungen können niedrigere Dosierungen erforderlich sein.
Patienten mit akutem Koronarsyndrom sollten 1-mal täglich einen Betablocker erhalten. Der Nutzen hat sich bis anhin hauptsächlich bei Patienten mit Herzinsuffizienz gezeigt. Eine COPD ist keine Kontraindikation.
Bei Nebenwirkungen wie Husten Wechsel zu einem Angiotensinrezeptorblocker wie Losartan (Cosaar® und Generika) 50–100 mg täglich
(nach Timmis 2015)
wie Eplerenon (Inspra®). Zudem sollten bei allen Patienten mit akutem Koronarsyndrom Massnahmen zur Sekundärprävention geplant und begonnen werden.
sollte eine duale antikoagulative Behandlung über 12 Monate durchgeführt werden. Anschliessend wird mit Acetylsalicylsäure als Einzelsubstanz weiterbehandelt.
Sekundärprävention – Lebensstil und Medikamente
Zunächst wird den Patienten eine kardiale Rehabilitation mit körperlichem Training und Schulungen zur Beendigung des Rauchens, zu einer gesunden Ernährung und zum Gewichtsverlust angeboten. In einer Beobachtungsstudie zeigte sich, dass mithilfe geeigneter Rehabilitationsmassnahmen eine Reduzierung der Mortalität um 45 Prozent erreicht werden kann. In Richtlinien werden zudem fünf Medikamentenklassen zur Sekundärprävention empfohlen (Tabelle 3). Für Patienten, die ACE-Hemmer (angiotensin-converting enzyme) nicht vertragen, sind Angiotensinrezeptorblocker (ARB) eine geeignete Alternative. Da Betablocker nach einem Herzinfarkt auch bei Patienten mit chronisch obstruktiver Lungenerkrankung (COPD) einen lebensverlängernden Nutzen aufweisen, sollte diese Erkrankung nicht länger als Kontraindikation gelten. In internationalen Richtlinien wird zur Sekundärprävention des akuten Koronarsyndroms eine lebenslange medikamentöse Behandlung empfohlen. Zunächst
Wem nützt ein Kardioverter-Defibrillator?
Die Experten des NICE empfehlen einen implantierbaren
Kardioverter-Defibrillator für Patienten, die später als 24
Stunden nach einem akuten Herzinfarkt aufgrund von Kam-
mertachykardie oder Kammerflimmern einen Herzstillstand
erlitten haben. Des Weiteren empfehlen sie dieses Gerät für
Patienten, die 24 Stunden nach einem akuten Herzinfarkt
unter anhaltender Kammertachykardie mit Synkopen leiden,
oder wenn die linksventrikuläre Ejektionsfraktion drei Mo-
nate nach einem akuten Herzinfarkt weniger als 35 Prozent
beträgt.
O
Petra Stölting
Timmis A: Acute coronary syndromes. BMJ 2015; 351: h5153, doi: 10.1136/bmj.h5153. Interessenkonflikte: Der Autor erklärt, dass keine Interessenkonflikte vorliegen.
236
ARS MEDICI 5 I 2016