Transkript
FORTBILDUNG
Nicht jeder rote Fleck ist ein Hämangiom
Differenzialdiagnosen und die entsprechende Therapiewahl erfordern eine enge interdisziplinäre Zusammenarbeit
Hämangiome treten mit einer Häufigkeit von 10 bis zu 30 Prozent bei Kindern auf. Damit handelt es sich um den häufigsten benignen Tumor im Kindesalter, dennoch ist nicht jeder kindliche Fleck ein Hämangiom. Die Differenzialdiagnosen abzuwägen, den wesentlichen Unterschied zu erkennen und somit die richtige Therapie in die Wege zu leiten stellt heute die eigentliche Herausforderung in einer Hämangiomsprechstunde dar. Deshalb ist eine enge interdisziplinäre Zusammenarbeit erforderlich.
Astrid Burger
Hämangiome gehören zu den vaskulären Anomalien (Tabelle 1). Sie sind die häufigsten gutartigen Tumore im Neugeborenenund Säuglingsalter mit einer Häufigkeit von 10 Prozent bei reif geborenen Kindern und bis zu 30 Prozent bei Frühgeborenen. Bei Mädchen treten Hämangiome 3-mal häufiger auf als bei Jungen, des Weiteren ist eine familiäre Häufung beschrieben. Bei einem Hämangiom handelt es sich um einen gutartigen Gefässtumor, der mit einer erhöhten Endothelzellproliferation einhergeht. Mit 60 Prozent treten die Hämangiome am häufigsten im Kopf- und Halsbereich auf, zu 25 Prozent an den Extremitäten und zu 15 Prozent am Rumpf.
MERKSÄTZE
O Hämangiome sind die häufigsten benignen Tumoren im Kindesalter.
O Hämangiome bluten nicht spontan und wachsen nicht infiltrativ.
O Aufgrund des hohen Rückbildungspotenzials sind die meisten Hämangiome nicht therapiebedürftig.
O Zu den therapeutischen Optionen gehören unter anderem die Kryotherapie und die topische oder systemische Propranololtherapie. Bei Residuen kommt die farbstoffgepulste Lasertherapie oder eine chirurgische Resektion infrage.
O Differenzialdiagnostisch kommen in erster Linie Hämangioendotheliome, Granuloma pyogenica und vaskuläre Malformationen in Betracht.
Hämangiome können zum einen nach ihrem Auftreten in kongenitale und infantile Hämangiome eingeteilt werden, wobei die infantilen Hämangiome wesentlich häufiger sind als die kongenitalen und einen charakteristischen Verlauf aufweisen (Tabelle 2). Zum anderen erfolgt die Bezeichnung nach ihrer Lage innerhalb der Hautschichten als intrakutane, subkutane und gemischte Hämangiome.
Infantile Hämangiome
Infantile Hämangiome lassen sich weiter in lokalisierte und segmentale Hämangiome einteilen. Lokalisierte infantile Hämangiome haben einen charakteristischen Verlauf mit einem Auftreten von wenigen Tagen bis Wochen nach der Geburt. Innerhalb der ersten vier Lebensmonate kommt es zu einem raschen Wachstum. Um den 7. bis 9. Lebensmonat herum tritt dann ein Wachstumsstopp ein. Im Anschluss beginnt gegen Ende des ersten Lebensjahres eine langsame Rückbildung. Bei Hämangiomen mit spezieller Lokalisation (z.B. in der Parotisloge) oder bei segmentalen Hämangiomen kann gelegentlich ein Wachstum bis zum 17. Lebensmonat beobachtet werden. Zeichen der beginnenden Regression sind eine Abnahme der Farbintensität, der Induration sowie der Fläche und Erhabenheit der Hämangiome. Rückbildungspotenzial besteht bis zu Beginn der Pubertät. In 70 Prozent der Fälle kommt es bis zum 7. Lebensjahr zu einer vollständigen Regression der Befunde. Bei grösseren Ausgangsbefunden können teilweise Residuen wie Hautausdünnungen, teleangiektatische Veränderungen, Narben oder bei einem fibrolipomatösen Gewebeumbau auch Schwellungen zurückbleiben. Segmentale Hämangiome betreffen ein neuroektodermales Entwicklungssegment und können mit weiteren Fehlbildungen assoziiert sein. Aus diesem Grund sollten bei dieser Hämangiomform zeitnah weitere Untersuchungen erfolgen, um assoziierte Fehlbildungen auszuschliessen.
Kongenitale Hämangiome
Die kongenitalen Hämangiome bestehen bereits bei der Geburt. Hier unterscheidet man die NICH (non-involuting congenital haemangioma), bei denen die Regression komplett ausbleibt, von den RICH (rapidly involuting congenital haemangioma), bei denen schon kurz nach der Geburt die Rückbildung einsetzt.
Hämangiomatose
Beim Auftreten von mehr als zehn kutanen Hämangiomen liegt eine sogenannte benigne Hämangiomatose vor. Es ist
474
ARS MEDICI 9 I 2015
FORTBILDUNG
Tabelle 1:
Modifizierte Einteilung der vaskulären Anomalien
vaskuläre Anomalien
vaskuläre Tumore
vaskuläre Malformationen
Hämangiome Hämangioendotheliome Low-flow-Malformationen
Fast-flow-Malformationen
gemäss ISSVA (International Society for the Study of Vascular Anomalies) 1996
venös kapillär lymphatisch
arteriell arteriovenös
Tabelle 2:
Einteilung der Hämangiome
Hämangiome
kongenital (bereits bei Geburt ausgereift)
infantil (Auftreten in den ersten Lebenswochen)
RICH = rapidly involuting congenital haemangioma
NICH = non-involuting congenital haemangioma
lokalisiert (häufigster Hämangiomtyp)
segmental (betrifft ein neuroektodermales Entwicklungssegment)
nachgewiesen, dass beim Vorliegen von bereits drei Hämangiomen die Wahrscheinlichkeit für das gleichzeitige Vorkommen von intrahepatischen, intrazerebralen oder gastrointestinalen Hämangiomen erhöht ist (1). Aus diesem Grund sollte bei den betroffenen Patienten von einem erfahrenen Kinderradiologen eine Abdomen- und Schädelsonografie durchgeführt werden. Liegen zusätzlich zu den kutanen Hämangiomen noch Befunde in mindestens zwei weiteren Organsystemen vor, spricht man von einer diffusen Hämangiomatose.
Diagnostik
In den meisten Fällen kann die Diagnose rein anamnestisch und klinisch gestellt werden. Zur Verlaufsbeurteilung sind eine Fotodokumentation und das Markieren der Hämangiomumrisse auf einer Folie wertvoll.
Um den subkutanen Anteil zu erfassen und das Hämangiom von seinen Differenzialdiagnosen weiter abzugrenzen, ist gelegentlich eine UItraschalluntersuchung notwendig. Bei unklarer Diagnose mit kritischer Lokalisation oder funktionell problematischer Lokalisation mit unklarer Ausdehnung kann in Ausnahmefällen eine Kernspintomografie notwendig sein. Des Weiteren empfiehlt sich die Durchführung einer Echokardiografie bei Hämangiomen, die über 10 cm Durchmesser aufweisen oder beim Vorliegen mehrerer Hämangiome, die insgesamt einen Durchmesser von 10 cm ergeben, sowie beim Vorliegen mehrerer/grösserer intrakorporaler Hämangiome zum Ausschluss einer übermässigen Herzbelastung. Eine Blutabnahme zur Kontrolle der Gerinnungsfunktion ist nur bei der diffusen intrahepatischen Hämangiomatose indiziert.
Komplikationen
Bei Hämangiomen, die im Bereich faltiger, feuchter oder einem hohen Auflagedruck ausgesetzter Haut liegen (z.B. perioral, axillär, perianal, in der Windelregion) oder bei sehr grossen Befunden kann es vereinzelt zu Ulzerationen kommen. Funktionelle Probleme können Hämangiome in Augen-, Ohren- und Nasennähe verursachen. In der Augenregion kann es durch Verlegung der Sicht während der sensiblen Phase der Sehentwicklung zu einer Amblyopie kommen. Wenn das Ohr betroffen ist, kann sich eine Beeinträchtigung des Gehörs mit nachfolgender Sprachentwicklungsverzögerung entwickeln. Bei Befall der Nase besteht die Gefahr einer Verformung der Nase/des Nasenknorpels («Cyrano-deBergerac-Nase»).
Therapiebedürftig oder nicht?
Aufgrund des hohen Rückbildungspotenzials sind die meisten Hämangiome nicht therapiebedürftig. Bei Hämangiomen an funktionell wichtigen (Augen, Ohren, Nase, Glottisbereich, Fuss oder Hand) und ästhetisch oder pflegerisch kritischen Lokalisationen (Gesicht, Genitalbereich) sind allerdings die frühzeitige Vorstellung und ein rechtzeitiger Therapiebeginn entscheidend. Therapeutisch ist es bei kleinen Hämangiomen an unkritischer Lokalisation meist ausreichend, sie im Verlauf zu kontrollieren. Bei einer raschen Grössenprogredienz sollte allerdings zeitnah eine Vorstellung in einer spezialisierten Sprechstunde erfolgen.
Welche Kinder sollten in einem spezialisierten Zentrum vorgestellt werden?
Kinder mit: O rasch grössenprogredienten Hämangiomen O segmentalen Hämangiomen O Hämangiomkomplikationen (Ulzeration usw.) O ästhetisch kritischen Hämangiomen O funktionell kritischen Hämangiomen O assoziierten Syndromen O nicht eindeutiger Diagnose O Verdacht auf eine vaskuläre Malformation.
Kryotherapie
Bei Hämangiomen an ästhetisch ungünstigen Lokalisationen und bei Hämangiomen mit einer raschen Grössenprogredienz kann eine Kryotherapie (Kältebehandlung) erfolgen. Die Kryotherapie wird mit einem Kältestift bei -32 °C durchgeführt. Die Behandlung ist für die kleinen Patienten nicht schmerzhaft. Zu bedenken ist, dass die Kryotherapie nur eine Eindringtiefe von zirka 2 bis 4 mm hat. Durch die Kryotherapie kann ein vorzeitiger Wachstumsstopp erzielt und gegebenenfalls die Rückbildung induziert werden. Es sind auch mehrere aufeinanderfolgende Behandlungen möglich. Bei sorgfältiger Anwendung entstehen keine Narben. Teilweise werden nach der Behandlung kleine Blasen oder Krusten beobachtet, die mit einer fettenden Wundsalbe lokal behandelt werden können.
ARS MEDICI 9 I 2015
475
FORTBILDUNG
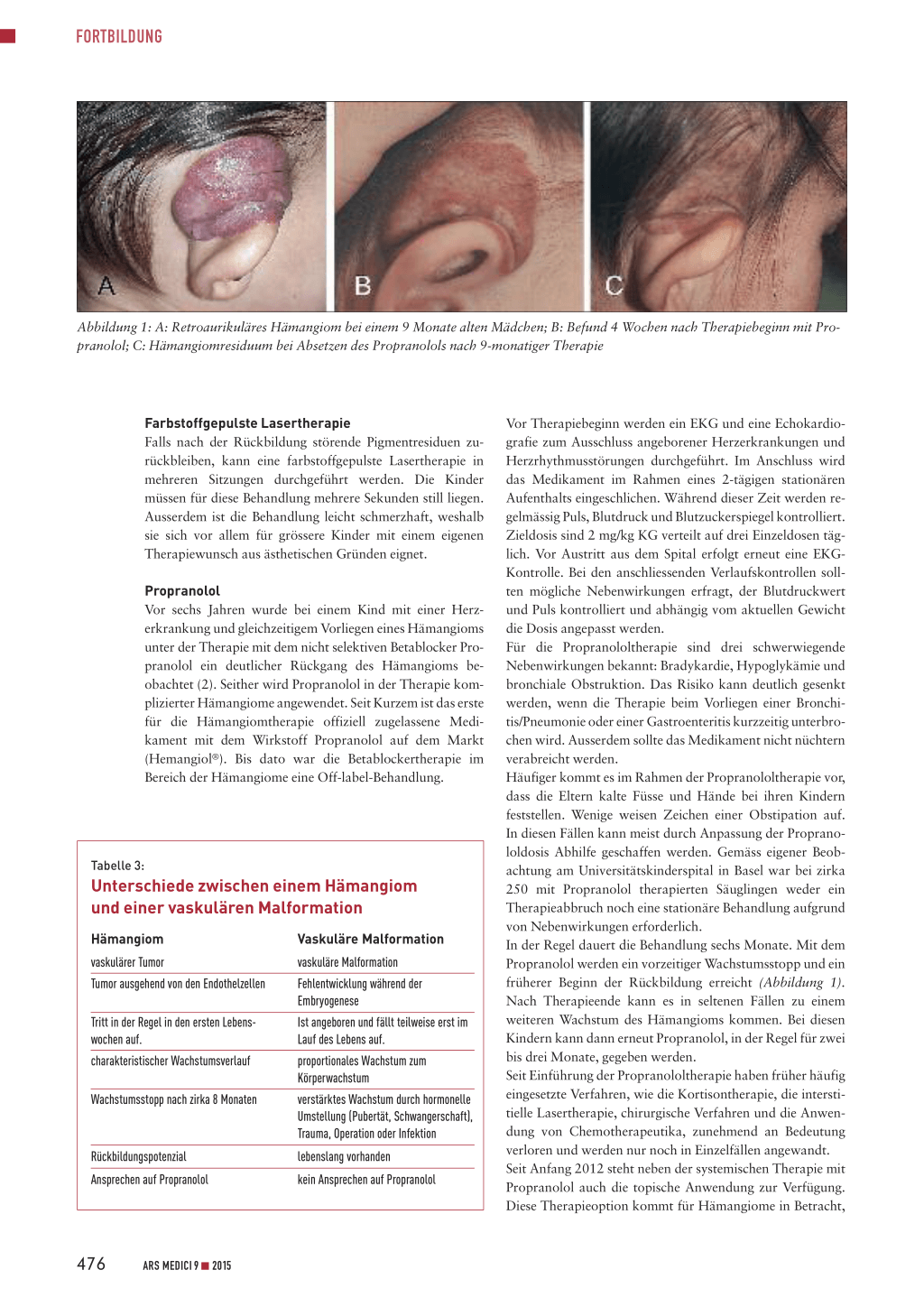
Abbildung 1: A: Retroaurikuläres Hämangiom bei einem 9 Monate alten Mädchen; B: Befund 4 Wochen nach Therapiebeginn mit Propranolol; C: Hämangiomresiduum bei Absetzen des Propranolols nach 9-monatiger Therapie
Farbstoffgepulste Lasertherapie
Falls nach der Rückbildung störende Pigmentresiduen zurückbleiben, kann eine farbstoffgepulste Lasertherapie in mehreren Sitzungen durchgeführt werden. Die Kinder müssen für diese Behandlung mehrere Sekunden still liegen. Ausserdem ist die Behandlung leicht schmerzhaft, weshalb sie sich vor allem für grössere Kinder mit einem eigenen Therapiewunsch aus ästhetischen Gründen eignet.
Propranolol
Vor sechs Jahren wurde bei einem Kind mit einer Herzerkrankung und gleichzeitigem Vorliegen eines Hämangioms unter der Therapie mit dem nicht selektiven Betablocker Propranolol ein deutlicher Rückgang des Hämangioms beobachtet (2). Seither wird Propranolol in der Therapie komplizierter Hämangiome angewendet. Seit Kurzem ist das erste für die Hämangiomtherapie offiziell zugelassene Medikament mit dem Wirkstoff Propranolol auf dem Markt (Hemangiol®). Bis dato war die Betablockertherapie im Bereich der Hämangiome eine Off-label-Behandlung.
Tabelle 3:
Unterschiede zwischen einem Hämangiom und einer vaskulären Malformation
Hämangiom vaskulärer Tumor Tumor ausgehend von den Endothelzellen
Tritt in der Regel in den ersten Lebenswochen auf. charakteristischer Wachstumsverlauf
Wachstumsstopp nach zirka 8 Monaten
Rückbildungspotenzial Ansprechen auf Propranolol
Vaskuläre Malformation
vaskuläre Malformation Fehlentwicklung während der Embryogenese Ist angeboren und fällt teilweise erst im Lauf des Lebens auf. proportionales Wachstum zum Körperwachstum verstärktes Wachstum durch hormonelle Umstellung (Pubertät, Schwangerschaft), Trauma, Operation oder Infektion
lebenslang vorhanden
kein Ansprechen auf Propranolol
Vor Therapiebeginn werden ein EKG und eine Echokardiografie zum Ausschluss angeborener Herzerkrankungen und Herzrhythmusstörungen durchgeführt. Im Anschluss wird das Medikament im Rahmen eines 2-tägigen stationären Aufenthalts eingeschlichen. Während dieser Zeit werden regelmässig Puls, Blutdruck und Blutzuckerspiegel kontrolliert. Zieldosis sind 2 mg/kg KG verteilt auf drei Einzeldosen täglich. Vor Austritt aus dem Spital erfolgt erneut eine EKGKontrolle. Bei den anschliessenden Verlaufskontrollen sollten mögliche Nebenwirkungen erfragt, der Blutdruckwert und Puls kontrolliert und abhängig vom aktuellen Gewicht die Dosis angepasst werden. Für die Propranololtherapie sind drei schwerwiegende Nebenwirkungen bekannt: Bradykardie, Hypoglykämie und bronchiale Obstruktion. Das Risiko kann deutlich gesenkt werden, wenn die Therapie beim Vorliegen einer Bronchitis/Pneumonie oder einer Gastroenteritis kurzzeitig unterbrochen wird. Ausserdem sollte das Medikament nicht nüchtern verabreicht werden. Häufiger kommt es im Rahmen der Propranololtherapie vor, dass die Eltern kalte Füsse und Hände bei ihren Kindern feststellen. Wenige weisen Zeichen einer Obstipation auf. In diesen Fällen kann meist durch Anpassung der Propranololdosis Abhilfe geschaffen werden. Gemäss eigener Beobachtung am Universitätskinderspital in Basel war bei zirka 250 mit Propranolol therapierten Säuglingen weder ein Therapieabbruch noch eine stationäre Behandlung aufgrund von Nebenwirkungen erforderlich. In der Regel dauert die Behandlung sechs Monate. Mit dem Propranolol werden ein vorzeitiger Wachstumsstopp und ein früherer Beginn der Rückbildung erreicht (Abbildung 1). Nach Therapieende kann es in seltenen Fällen zu einem weiteren Wachstum des Hämangioms kommen. Bei diesen Kindern kann dann erneut Propranolol, in der Regel für zwei bis drei Monate, gegeben werden. Seit Einführung der Propranololtherapie haben früher häufig eingesetzte Verfahren, wie die Kortisontherapie, die interstitielle Lasertherapie, chirurgische Verfahren und die Anwendung von Chemotherapeutika, zunehmend an Bedeutung verloren und werden nur noch in Einzelfällen angewandt. Seit Anfang 2012 steht neben der systemischen Therapie mit Propranolol auch die topische Anwendung zur Verfügung. Diese Therapieoption kommt für Hämangiome in Betracht,
476
ARS MEDICI 9 I 2015
FORTBILDUNG
Granuloma pyogenicum
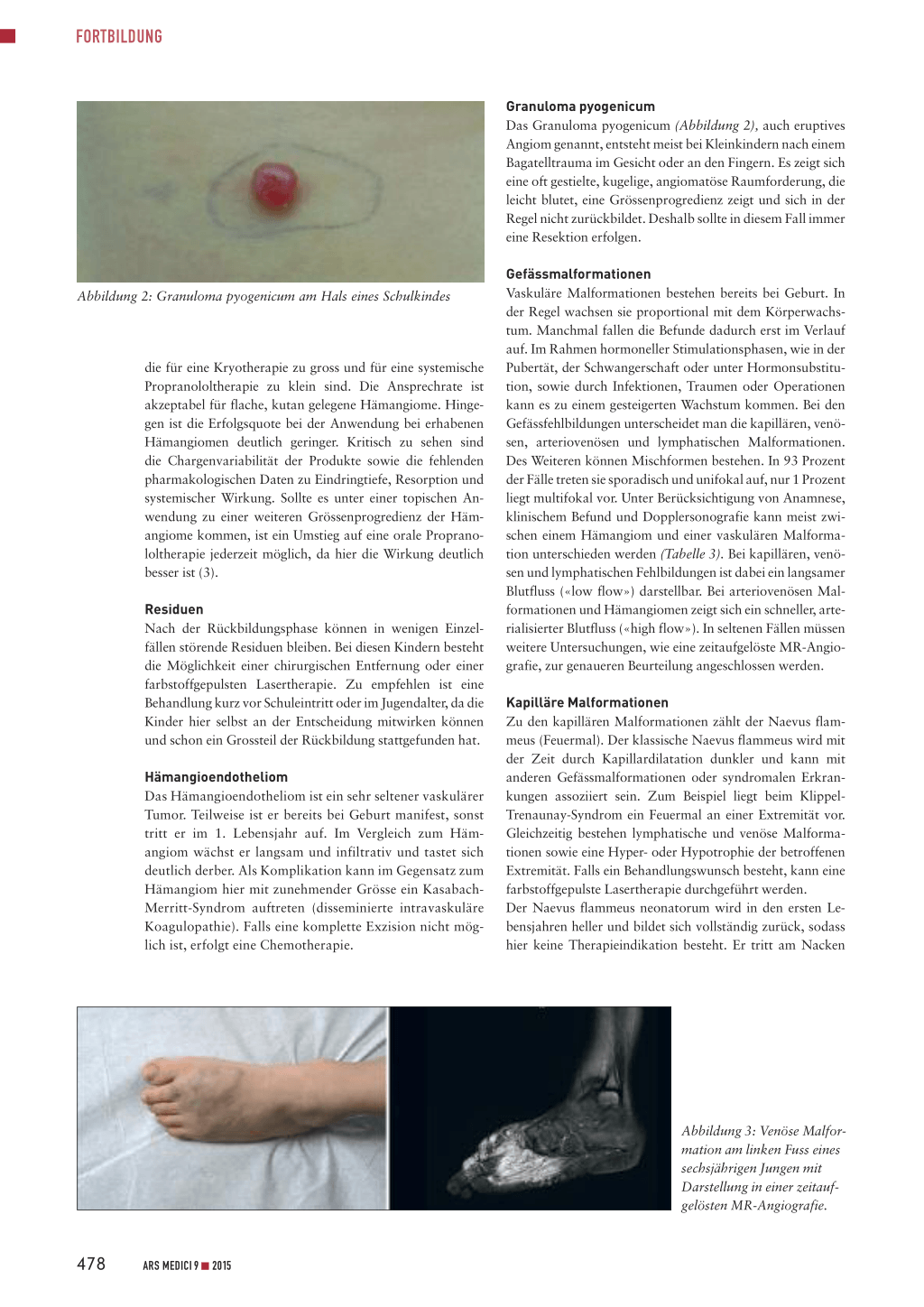
Das Granuloma pyogenicum (Abbildung 2), auch eruptives Angiom genannt, entsteht meist bei Kleinkindern nach einem Bagatelltrauma im Gesicht oder an den Fingern. Es zeigt sich eine oft gestielte, kugelige, angiomatöse Raumforderung, die leicht blutet, eine Grössenprogredienz zeigt und sich in der Regel nicht zurückbildet. Deshalb sollte in diesem Fall immer eine Resektion erfolgen.
Abbildung 2: Granuloma pyogenicum am Hals eines Schulkindes
die für eine Kryotherapie zu gross und für eine systemische Propranololtherapie zu klein sind. Die Ansprechrate ist akzeptabel für flache, kutan gelegene Hämangiome. Hingegen ist die Erfolgsquote bei der Anwendung bei erhabenen Hämangiomen deutlich geringer. Kritisch zu sehen sind die Chargenvariabilität der Produkte sowie die fehlenden pharmakologischen Daten zu Eindringtiefe, Resorption und systemischer Wirkung. Sollte es unter einer topischen Anwendung zu einer weiteren Grössenprogredienz der Hämangiome kommen, ist ein Umstieg auf eine orale Propranololtherapie jederzeit möglich, da hier die Wirkung deutlich besser ist (3).
Residuen Nach der Rückbildungsphase können in wenigen Einzelfällen störende Residuen bleiben. Bei diesen Kindern besteht die Möglichkeit einer chirurgischen Entfernung oder einer farbstoffgepulsten Lasertherapie. Zu empfehlen ist eine Behandlung kurz vor Schuleintritt oder im Jugendalter, da die Kinder hier selbst an der Entscheidung mitwirken können und schon ein Grossteil der Rückbildung stattgefunden hat.
Hämangioendotheliom Das Hämangioendotheliom ist ein sehr seltener vaskulärer Tumor. Teilweise ist er bereits bei Geburt manifest, sonst tritt er im 1. Lebensjahr auf. Im Vergleich zum Hämangiom wächst er langsam und infiltrativ und tastet sich deutlich derber. Als Komplikation kann im Gegensatz zum Hämangiom hier mit zunehmender Grösse ein KasabachMerritt-Syndrom auftreten (disseminierte intravaskuläre Koagulopathie). Falls eine komplette Exzision nicht möglich ist, erfolgt eine Chemotherapie.
Gefässmalformationen
Vaskuläre Malformationen bestehen bereits bei Geburt. In der Regel wachsen sie proportional mit dem Körperwachstum. Manchmal fallen die Befunde dadurch erst im Verlauf auf. Im Rahmen hormoneller Stimulationsphasen, wie in der Pubertät, der Schwangerschaft oder unter Hormonsubstitution, sowie durch Infektionen, Traumen oder Operationen kann es zu einem gesteigerten Wachstum kommen. Bei den Gefässfehlbildungen unterscheidet man die kapillären, venösen, arteriovenösen und lymphatischen Malformationen. Des Weiteren können Mischformen bestehen. In 93 Prozent der Fälle treten sie sporadisch und unifokal auf, nur 1 Prozent liegt multifokal vor. Unter Berücksichtigung von Anamnese, klinischem Befund und Dopplersonografie kann meist zwischen einem Hämangiom und einer vaskulären Malformation unterschieden werden (Tabelle 3). Bei kapillären, venösen und lymphatischen Fehlbildungen ist dabei ein langsamer Blutfluss («low flow») darstellbar. Bei arteriovenösen Malformationen und Hämangiomen zeigt sich ein schneller, arterialisierter Blutfluss («high flow»). In seltenen Fällen müssen weitere Untersuchungen, wie eine zeitaufgelöste MR-Angiografie, zur genaueren Beurteilung angeschlossen werden.
Kapilläre Malformationen
Zu den kapillären Malformationen zählt der Naevus flammeus (Feuermal). Der klassische Naevus flammeus wird mit der Zeit durch Kapillardilatation dunkler und kann mit anderen Gefässmalformationen oder syndromalen Erkrankungen assoziiert sein. Zum Beispiel liegt beim KlippelTrenaunay-Syndrom ein Feuermal an einer Extremität vor. Gleichzeitig bestehen lymphatische und venöse Malformationen sowie eine Hyper- oder Hypotrophie der betroffenen Extremität. Falls ein Behandlungswunsch besteht, kann eine farbstoffgepulste Lasertherapie durchgeführt werden. Der Naevus flammeus neonatorum wird in den ersten Lebensjahren heller und bildet sich vollständig zurück, sodass hier keine Therapieindikation besteht. Er tritt am Nacken
478
ARS MEDICI 9 I 2015
Abbildung 3: Venöse Malformation am linken Fuss eines sechsjährigen Jungen mit Darstellung in einer zeitaufgelösten MR-Angiografie.
FORTBILDUNG
Lymphangiome
Lymphangiome sind bereits bei Geburt vorhanden und fallen im Verlauf als weiche Schwellung auf. Die primäre Resektion ist die Therapie der Wahl. Des Weiteren besteht die Möglichkeit einer lokalen Sklerosierung mit einem attenuierten Erreger des Typs Streptococcus pyogenes (OK432) oder Bleomycin. In allen Fällen kann es zu Rezidiven kommen. Ein neuer Therapieansatz stellt die Anwendung von Sildenafil dar. Allerdings ist dies lange nicht so Erfolg versprechend wie die Anwendung von Propranolol im Bereich der Hämangiome.
Abbildung 4: Arteriovenöse Malformation am Mittelfingerendglied eines 10-jährigen Jungen mit Embolisation über die rechte Leiste
(«Storchenbiss»), an der Stirn oder an den Oberlidern auf («Engelskuss»).
Venöse Malformationen Die venöse Malformation ist mit zirka zwei Drittel aller Fälle die häufigste vaskuläre Malformation. Sie erscheint als weiche, bläulich schimmernde, komprimierbare Schwellung. Vorkommen kann sie in der Haut, dem Fettgewebe und der Muskulatur. Diagnostisch sollte eine Doppleruntersuchung, gegebenenfalls ergänzt durch eine MR-Angiografie, durchgeführt werden (Abbildung 3). Therapeutisch sollte in erster Linie eine Kompressionsbehandlung mit einem Kompressionsstrumpf (Klasse II) versucht werden. Zu den Komplikationen einer venösen Malformation zählen die Thrombophlebitis und Schmerzen, vor allem bei Belastung und zunehmend im Tagesverlauf. Bei Auftreten von Komplikationen kann eine perkutane Sklerosierung mit Äthoxysklerolschaum bis hin zu Alkohol unter Durchleuchtungskontrolle oder ultraschallgesteuert erfolgen. Die Sklerosierung wird in der Regel in Zusammenarbeit mit der interventionellen Radiologie durchgeführt. Eine Resektion sollte nur durchgeführt werden, wenn der gesamte Befund entfernt werden kann, da bei unvollständiger Resektion das Rezidivrisiko sehr hoch ist.
Arteriovenöse Malformationen Arteriovenöse Malformationen kommen hauptsächlich intrazerebral vor. Seltener treten sie am restlichen Körper auf (Abbildung 4). Sie zeigen in der Dopplersonografie einen «high flow», klinisch lässt sich manchmal ein Schwirren oder eine Pulsation tasten. Bei dieser Malformation kommt es häufig zu Komplikationen. Dazu zählen Blutungen, Schmerzen (auch nachts), Ulzerationen und lokale Ischämien. Bei einem grossen Shuntvolumen kann eine arteriovenöse Malformation zur Herzinsuffizienz führen. Arteriovenöse Malformationen zeigen ein infiltratives Wachstum. Therapeutisch kann die Malformation embolisiert und im Anschluss reseziert oder direkt komplett reseziert werden. Die Embolisation wird unter Durchleuchtungskontrolle über einen Katheter in der Leistenarterie durchgeführt.
Fazit
O Die Unterscheidung zwischen einem Hämangiom und
einer vaskulären Malformation ist nicht immer einfach.
Eine falsche Zuordnung kann für die betroffenen Kinder
allerdings fatale Folgen haben. Eine gezielte Anamnese
über die Entstehung, den Verlauf und die Klinik kann
hilfreich und zielführend sein.
O Eine weitere Herausforderung stellt die Differenzierung
der vaskulären Malformationen untereinander dar. Auch
hier ist eine detaillierte Anamnese entscheidend. Durch zu-
sätzliche Bildgebungen wie eine Dopplersonografie und
eine zeitaufgelöste MR-Angiografie ist in der Regel eine
klare Diagnosestellung möglich.
O Die Diagnostik und Therapie einer Malformation bedarf
einer engen interdisziplinären Zusammenarbeit von spe-
zialisierten Chirurgen, Pädiatern, Radiologen und Angio-
logen, gegebenenfalls ergänzt durch weitere Disziplinen.
O Die Sicherung der Diagnose bildet den Grundstein einer
adäquaten Versorgung und Behandlung der Kinder. Das
Ziel ist es, ein differenziertes, individuelles Therapie-
konzept zu erstellen, das schliesslich zu einem optimierten
Behandlungserfolg und einer hohen Patientenzufrieden-
heit führt.
O
Astrid Burger Assistenzärztin Kinderchirurgie Universitäts-Kinderspital beider Basel (UKBB) Spitalstrasse 33 4031 Basel E-Mail: Astrid.Burger@ukbb.ch
Literatur: 1. Schupp CJ et al.: Propranolol therapy in 55 infants with infantile hemangioma:
dosage, duration, adverse effects, and outcome. Pediatr Dermatol 2011; 28 (6): 640–644. 2. Léauté-Labrèze C et al.: Propranolol for severe haemangiomas of infancy. N Engl J Med 2008; 358 (24): 2649–2651. 3. Hämangiome im Säuglings-und Kleinkindesalter. Leitlinie der Deutschen Gesellschaft für Kinderchirurgie, der Deutschen Gesellschaft für Kinder- und Jugendmedizin, der Deutschen Dermatologischen Gesellschaft, der Arbeitsgemeinschaft Pädiatrische Dermatologie und der Deutschen Gesellschaft für Mund-, Kiefer- und Gesichtschirurgie. AWMF-Leitlinienregister Nr. 006/100, Stand: 11/2012.
Erstpublikation in «Schweizer Zeitschrift für Pädiatrie» 6/14.
ARS MEDICI 9 I 2015
479