Transkript
FORTBILDUNG
Das metabolische Syndrom – Behandlung einer Volkskrankheit
Das metabolische Syndrom umfasst die Erkrankungen Typ-2-Diabetes, arterielle Hypertonie, Dyslipidämie und viszerale Fettverteilungsstörung. Früher als «Wohlstandssyndrom» belächelt, ist es heute entlarvt als Hauptverursacher für kardiovaskuläre Morbidität und Mortalität. Die Behandlung kardiovaskulärer Komplikationen wie Herzinfarkt, Schlaganfall, Nierenversagen und so weiter verursacht hierbei 90 Prozent der direkten Kosten. Durch gute Einstellung des Blutzuckers, des Blutdrucks und der Lipide kann das kardiovaskuläre Risiko gesenkt werden. Daher kommt dem Hausarzt hier eine sehr grosse Bedeutung zu. Der folgende Artikel soll dabei eine Hilfestellung bieten.
Bernhard Landers
Aufgrund der dramatischen Veränderungen der Bewegungsund Ernährungsgewohnheiten hat die Prävalenz für die Erkrankungen des metabolischen Syndroms in den letzten Jahren deutlich zugenommen. Umfragen in deutschen Hausarztpraxen haben ergeben, dass bei Patienten mit Typ-2-Diabetes der durchschnittliche Body-Mass-Index (BMI) bei 30 liegt und bei über 60 Prozent auch eine Fettstoffwechselstörung sowie ein arterieller Hypertonus bestehen.
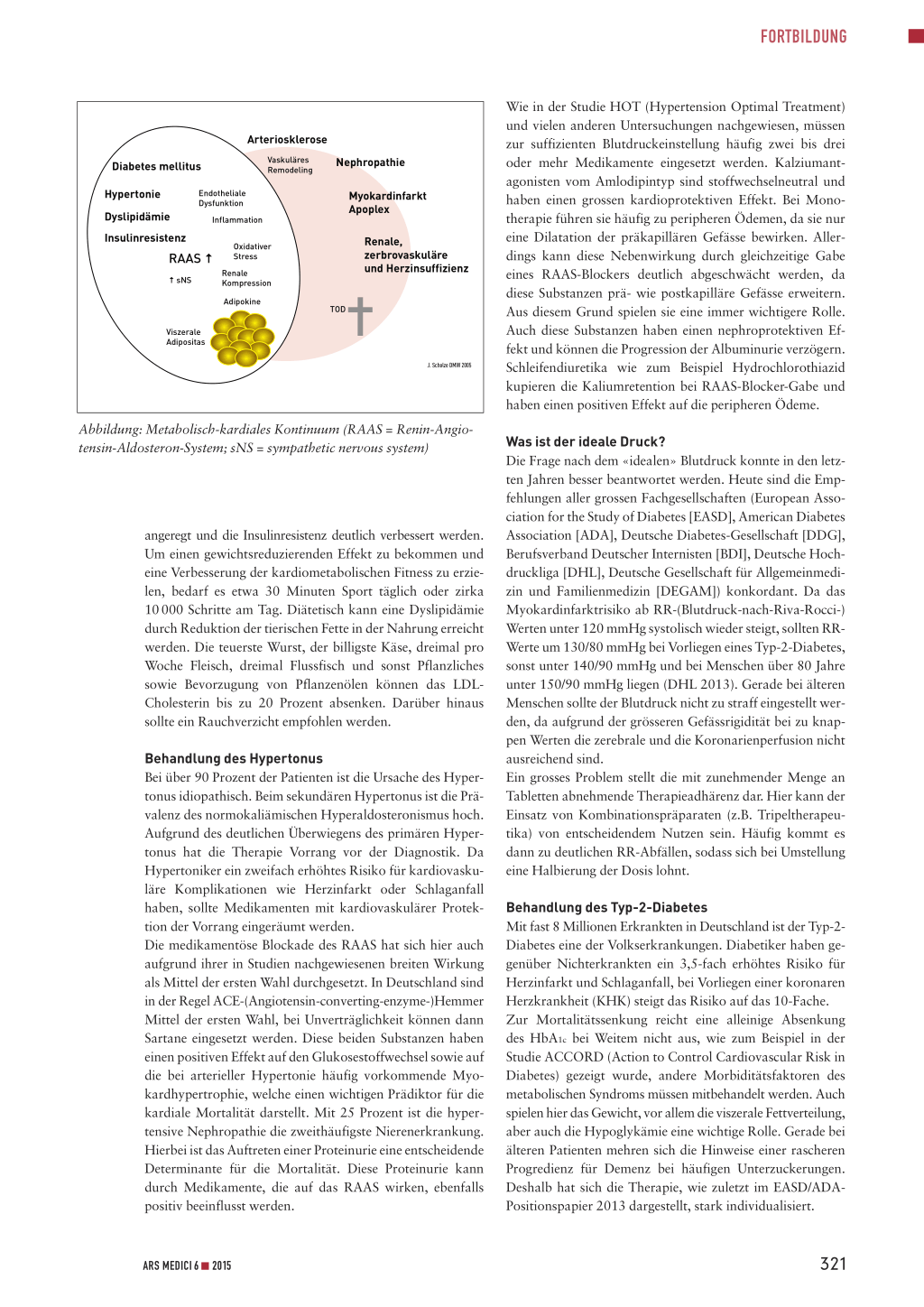
Multimodale Therapie gefragt Das metabolisch-kardiale Kontinuum (Abbildung) zeigt den direkten Zusammenhang zwischen viszeraler Fettverteilung, dadurch getriggerter Insulinresistenz, Stimulation des ReninAngiotensin-Aldosteron-Systems (RAAS) durch renale Kompression, Dyslipidämie und Typ-2-Diabetes. Aufgrund der
MERKSÄTZE
O ACE-Hemmer und Sartane sind Mittel der Wahl zur Therapie der Hypertonie beim metabolischen Syndrom.
O Bei Menschen über 80 Jahre sollte der Blutdruck unter 150/90 mmHg liegen.
Komplexität wird heute von vielen internationalen und nationalen Fachgesellschaften eine multimodale Therapie empfohlen. Diese umfasst neben der Behandlung des Typ-2-Diabetes die Behandlung des arteriellen Hypertonus und der Dyslipidämie, wobei hier auf die Absenkung des LDL-(Low-density-lipoprotein-)Cholesterins geachtet werden sollte. Zusätzlich wird der Einsatz von Acetylsalicylsäure (ASS) zur Verbesserung der Rheologie empfohlen. Durch eine konsequente Einstellung aller Risikofaktoren kann im Lauf der Zeit eine Risikoreduktion von 35 Prozent erreicht werden, das entspricht einer NNT (number needed to treat) von 3,5 (STENO-2-Studie). Im Folgenden soll die Behandlung der einzelnen Faktoren besprochen werden.
Ernährung und Bewegung
Gewohnheiten haben sich bei jedem Menschen über sein bisheriges Leben aufgebaut. Gerade hier spielen auch psychologische Aspekte wie Körperwahrnehmung, Ängste und Depression eine wichtige Rolle. Das ist ein Grund dafür, dass alle bisherigen Ansätze keine signifikanten Veränderungen gebracht haben. Programme zur Gewichtsreduktion, welche mit grossem Aufwand für Patienten, Ärzte und auch Kostenträger durchgeführt werden, zeigen einen dramatischen Widerspruch zwischen erwarteten und erreichten Zielen. Gleichzeitig bleibt häufig auch die Nachhaltigkeit hinter den Erwartungen zurück. Gerade Diätprogramme, die auf einer passageren Kalorienrestriktion und dem Verzicht eines Nahrungsbestandteils basieren, führen nach Beendigung derselben zu einem ausgeprägten Jo-Jo-Effekt. Ein Grund hierfür ist sicher auch die mit einer Kalorienrestriktion verbundene Reduktion des Kalorienbedarfs, welche lang anhaltend ist. Da aber Ernährung und Bewegung rund 80 Prozent der Therapie ausmachen, ist trotz der Problematik dieser Bereich von grosser Wichtigkeit. Ernährungs- und Bewegungsprotokolle, welche einen Eindruck vom Alltagsleben des Patienten geben, können hier sehr hilfreich sein. Gerade Hausärzte, die ja oft eine langjährige, oft generationsübergreifende Bindung zu ihren Patienten haben, können hier realistischere Daten erheben. Schrittzähler sind ebenfalls förderlich, um Bewegungsmangel darzustellen. Bei Hypertonie ist Kochsalzrestriktion sehr wichtig, hier können erste Erfolge bereits durch «Verbannung» des Salzfässchens vom Tisch erzielt werden. Bei Typ-2-Diabetes spielen kalorienbilanzierte Ernährung mit ballaststoffreicher Kost und Meiden von «schnellen» Kohlenhydraten eine grosse Rolle. Durch Steigerung der Bewegung können der Stoffwechsel
320
ARS MEDICI 6 I 2015
FORTBILDUNG
Diabetes mellitus
Arteriosklerose
Vaskuläres Remodeling
Nephropathie
Hypertonie Dyslipidämie
Endotheliale Dysfunktion
Inflammation
Insulinresistenz
RAAS
Oxidativer Stress
sNS
Renale Kompression
Adipokine
Viszerale Adipositas
Myokardinfarkt Apoplex
Renale, zerbrovaskuläre und Herzinsuffizienz
✝TOD
J. Scholze DMW 2005
Abbildung: Metabolisch-kardiales Kontinuum (RAAS = Renin-Angiotensin-Aldosteron-System; sNS = sympathetic nervous system)
angeregt und die Insulinresistenz deutlich verbessert werden. Um einen gewichtsreduzierenden Effekt zu bekommen und eine Verbesserung der kardiometabolischen Fitness zu erzielen, bedarf es etwa 30 Minuten Sport täglich oder zirka 10 000 Schritte am Tag. Diätetisch kann eine Dyslipidämie durch Reduktion der tierischen Fette in der Nahrung erreicht werden. Die teuerste Wurst, der billigste Käse, dreimal pro Woche Fleisch, dreimal Flussfisch und sonst Pflanzliches sowie Bevorzugung von Pflanzenölen können das LDLCholesterin bis zu 20 Prozent absenken. Darüber hinaus sollte ein Rauchverzicht empfohlen werden.
Behandlung des Hypertonus
Bei über 90 Prozent der Patienten ist die Ursache des Hypertonus idiopathisch. Beim sekundären Hypertonus ist die Prävalenz des normokaliämischen Hyperaldosteronismus hoch. Aufgrund des deutlichen Überwiegens des primären Hypertonus hat die Therapie Vorrang vor der Diagnostik. Da Hypertoniker ein zweifach erhöhtes Risiko für kardiovaskuläre Komplikationen wie Herzinfarkt oder Schlaganfall haben, sollte Medikamenten mit kardiovaskulärer Protektion der Vorrang eingeräumt werden. Die medikamentöse Blockade des RAAS hat sich hier auch aufgrund ihrer in Studien nachgewiesenen breiten Wirkung als Mittel der ersten Wahl durchgesetzt. In Deutschland sind in der Regel ACE-(Angiotensin-converting-enzyme-)Hemmer Mittel der ersten Wahl, bei Unverträglichkeit können dann Sartane eingesetzt werden. Diese beiden Substanzen haben einen positiven Effekt auf den Glukosestoffwechsel sowie auf die bei arterieller Hypertonie häufig vorkommende Myokardhypertrophie, welche einen wichtigen Prädiktor für die kardiale Mortalität darstellt. Mit 25 Prozent ist die hypertensive Nephropathie die zweithäufigste Nierenerkrankung. Hierbei ist das Auftreten einer Proteinurie eine entscheidende Determinante für die Mortalität. Diese Proteinurie kann durch Medikamente, die auf das RAAS wirken, ebenfalls positiv beeinflusst werden.
Wie in der Studie HOT (Hypertension Optimal Treatment) und vielen anderen Untersuchungen nachgewiesen, müssen zur suffizienten Blutdruckeinstellung häufig zwei bis drei oder mehr Medikamente eingesetzt werden. Kalziumantagonisten vom Amlodipintyp sind stoffwechselneutral und haben einen grossen kardioprotektiven Effekt. Bei Monotherapie führen sie häufig zu peripheren Ödemen, da sie nur eine Dilatation der präkapillären Gefässe bewirken. Allerdings kann diese Nebenwirkung durch gleichzeitige Gabe eines RAAS-Blockers deutlich abgeschwächt werden, da diese Substanzen prä- wie postkapilläre Gefässe erweitern. Aus diesem Grund spielen sie eine immer wichtigere Rolle. Auch diese Substanzen haben einen nephroprotektiven Effekt und können die Progression der Albuminurie verzögern. Schleifendiuretika wie zum Beispiel Hydrochlorothiazid kupieren die Kaliumretention bei RAAS-Blocker-Gabe und haben einen positiven Effekt auf die peripheren Ödeme.
Was ist der ideale Druck?
Die Frage nach dem «idealen» Blutdruck konnte in den letzten Jahren besser beantwortet werden. Heute sind die Empfehlungen aller grossen Fachgesellschaften (European Association for the Study of Diabetes [EASD], American Diabetes Association [ADA], Deutsche Diabetes-Gesellschaft [DDG], Berufsverband Deutscher Internisten [BDI], Deutsche Hochdruckliga [DHL], Deutsche Gesellschaft für Allgemeinmedizin und Familienmedizin [DEGAM]) konkordant. Da das Myokardinfarktrisiko ab RR-(Blutdruck-nach-Riva-Rocci-) Werten unter 120 mmHg systolisch wieder steigt, sollten RRWerte um 130/80 mmHg bei Vorliegen eines Typ-2-Diabetes, sonst unter 140/90 mmHg und bei Menschen über 80 Jahre unter 150/90 mmHg liegen (DHL 2013). Gerade bei älteren Menschen sollte der Blutdruck nicht zu straff eingestellt werden, da aufgrund der grösseren Gefässrigidität bei zu knappen Werten die zerebrale und die Koronarienperfusion nicht ausreichend sind. Ein grosses Problem stellt die mit zunehmender Menge an Tabletten abnehmende Therapieadhärenz dar. Hier kann der Einsatz von Kombinationspräparaten (z.B. Tripeltherapeutika) von entscheidendem Nutzen sein. Häufig kommt es dann zu deutlichen RR-Abfällen, sodass sich bei Umstellung eine Halbierung der Dosis lohnt.
Behandlung des Typ-2-Diabetes
Mit fast 8 Millionen Erkrankten in Deutschland ist der Typ-2Diabetes eine der Volkserkrankungen. Diabetiker haben gegenüber Nichterkrankten ein 3,5-fach erhöhtes Risiko für Herzinfarkt und Schlaganfall, bei Vorliegen einer koronaren Herzkrankheit (KHK) steigt das Risiko auf das 10-Fache. Zur Mortalitätssenkung reicht eine alleinige Absenkung des HbA1c bei Weitem nicht aus, wie zum Beispiel in der Studie ACCORD (Action to Control Cardiovascular Risk in Diabetes) gezeigt wurde, andere Morbiditätsfaktoren des metabolischen Syndroms müssen mitbehandelt werden. Auch spielen hier das Gewicht, vor allem die viszerale Fettverteilung, aber auch die Hypoglykämie eine wichtige Rolle. Gerade bei älteren Patienten mehren sich die Hinweise einer rascheren Progredienz für Demenz bei häufigen Unterzuckerungen. Deshalb hat sich die Therapie, wie zuletzt im EASD/ADAPositionspapier 2013 dargestellt, stark individualisiert.
ARS MEDICI 6 I 2015
321
FORTBILDUNG
Bei längerem Krankheitsverlauf, Wahrnehmungsstörung für Hypoglykämie und höherem Lebensalter werden Blutzuckerwerte eher unter 200 mg/dl, HbA1c-Ziele unter 8 Prozent und Hypoglykämievermeidung angestrebt, während die Ziele sonst straffer sind. Dennoch sollten Medikamente kritisch auf ihren kardiovaskulären Nutzen, ihr Hypoglykämierisiko und ihren anabolen Effekt geprüft werden. Das spiegelt sich deutlich in der Diskussion über die neueren Antidiabetika in den Nationalen Versorgungsleitlinien (NVL) wider. Die DEGAM weist auf den noch nicht eindeutig erbrachten Zusatznutzen der neueren Substanzen (z.B. DPP-[Dipeptidylpeptidase-]4-Hemmer, SGLT-[Sodium/glucose-cotransporter-]2-Hemmer etc.) hin und favorisiert deshalb nach Schulung, Ernährungsberatung und bei fehlender Kontraindikation Metformin, dann die Gabe von Sulfonylharnstoffen (SU) oder Insulin. Von DDG und DGIM werden dagegen unter Bezug auf EASD und ADA Inkretinmimetika und SGLT-2-Inhibitoren gerade wegen ihres positiven Effekts auf das Gewicht, der fehlenden Hypoglykämie und des antihypertensiven Effekts als Add-on empfohlen. Auch mehren sich die Hinweise in Metaanalysen für negative kardiovaskuläre Effekte der SU. Neben der erhöhten Hypoglykämiegefahr und dem gewichtssteigernden Effekt von bis zu 5 kg in zehn Jahren sind die Pathomechanismen im Einzelnen noch nicht eindeutig geklärt. Auch in Bezug auf den Einsatz von Insulin, welches nach SU-Gabe von der DEGAM empfohlen wird, zeichnet sich bei der DDG ein Paradigmenwechsel hin zur späteren Insulingabe ab. Begründet wird der späte Insulineinsatz mit einem häufigen Überangebot an Insulin bei Insulinresistenz, mit dem gewichtssteigernden Aspekt (bis zu 10 kg in 10 Jahren) und mit dem erhöhten Hypoglykämierisiko. Dies sollte immer mitberücksichtigt werden. Hierbei sind sicher eine BOT (basal unterstützte orale Therapie; Metformin mit z.B. Glargin), eine CT (konventionelle Insulintherapie; Mischinsulingabe) und der Einsatz von Analoginsulinen aufgrund des geringeren Effekts auf die Gewichtszunahme und der geringeren Hypoglykämiegefahr zu bevorzugen. Die Empfehlungen sind im Fluss, und es bleiben die Ergebnisse grosser Endpunktstudien abzuwarten.
Behandlung der Dyslipidämie Die primäre Therapie einer Fettstoffwechselstörung wird ab einem Risiko von 10 Prozent für Herzinfarkt oder Schlaganfall in den nächsten 10 Jahren empfohlen. Hierbei können Risikorechner wie zum Beispiel PROCAM (Prospective Cardiovascular Münster), Framingham und so weiter helfen. Gegebenenfalls kann die Bestimmung des Lipoproteins a ebenfalls als Determinante für familiäre Belastung mit Dyslipidämie eine Rolle spielen. Diabetiker haben ein 3,5-fach erhöhtes Risiko, deshalb haben sich hier LDL-Zielwerte von unter 100 mg/dl, bei zusätzlicher KHK mit Zustand nach Myokardinfarkt unter 70 mg/dl durchgesetzt. Neben den oben beschriebenen diätetischen Massnahmen sind die Mittel der ersten Wahl Statine, bei nicht ausreichender Therapie kann dann im Einzelfall der Einsatz von Ezetimib diskutiert werden. Fibrate konnten in der ACCORD-Studie keinen eindeutigen Zusatznutzen nachweisen. Der Nutzen anderer Substanzen bleibt abzuwarten.
Metabolisches Syndrom: Therapieempfehlungen Das metabolische Syndrom ist die häufigste Stoffwechselstörung in Deutschland. Ernährung und Bewegung machen 80 Prozent der Therapie aus und sollten deshalb einen adäquaten Platz in der Behandlung bekommen. Normotonie sollte mit RAAS-Blockern, gegebenenfalls unter Zugabe von Amlodipin und Hydrochlorothiazid (HCT), erreicht werden. Bei Vorliegen einer Dyslipidämie sind die Zielwerte bei Diabetikern sehr streng: LDL unter 100 mg/dl, bei KHK unter 70 mg/dl. Bei der Behandlung des Diabetes mellitus sollte Substanzen mit gewichtsreduzierendem Effekt ohne Hypoglykämiegefahr der Vorrang gegeben werden. Diese Substanzen haben auch einen kardioprotektiven Effekt. O
Dr. med. Bernhard Landers
Internist und Diabetologe, Diabeteszentrum Mayen
D-56727 Mayen
Interessenkonflikte: Der Autor hält regelmässig Vorträge auf den Gebieten Hypertonie, Diabetologie und Dyslipidämie. Er hat Unterstützung erhalten von Astra, BMS, Böhringer Ingelheim, Lilly, Sanofi Aventis, MSD, Novartis und Berlin-Chemie.
Diese Arbeit erschien zuerst in «Der Allgemeinarzt» 19/2014. Die Übernahme erfolgt mit freundlicher Genehmigung von Verlag und Autor.
ECHO
Liebe Redaktion
Ich werde zwar keines dieser Bilder auf der Titelseite kau-
fen, aber ich finde sie wunderbar in ihrer Sinnlichkeit und
Farbe. Vielen Dank!
Dr. med. F. F.
322
ARS MEDICI 6 I 2015