Transkript
FORTBILDUNG
Schwindel bei älteren Patienten
Was stört das Gleichgewicht?
Das Gefühl von Schwindel, das heisst der gestörten Wahrnehmung der eigenen Körperposition, kann vielfältige Ursachen haben. Da der Laie die Symptomatik nur schwer einem bestimmten Fachgebiet zuordnen kann, ist der Hausarzt oft erster Ansprechpartner. Vestibuläre Schwindelformen stellen im hausärztlichen Bereich zwar die Minderheit dar, können jedoch den Patienten schwer beeinträchtigen und/oder zu lebensbedrohlichen Komplikationen führen. In der folgenden Übersichtsarbeit werden deshalb die Aspekte hausarztrelevanter vestibulärer Diagnostik und Therapie schwerpunktmässig dargestellt.
Fritz Meyer und Norbert Mittermaier
MERKSÄTZE
O Die häufigste akute, rein vestibulär verursachte Schwindelform bei älteren Personen ist der benigne paroxysmale Lagerungsschwindel.
O Auch ein Hirnschlag oder eine transiente ischämische Attacke (TIA) kann sich zunächst als Schwindel bemerkbar machen.
O Wichtigstes Hilfsmittel der Schwindelabklärung ist die strukturierte Anamnese.
O Während der Schwindel im Alter entsprechend seiner Ätiologie kausal behandelbar ist, stehen beim Altersschwindel neben einer Aufklärung des Patienten über die Zusammenhänge die multimodale und die integrale Behandlung neurologischer, okulärer, orthopädischer oder internistischer Defizite im Vordergrund.
O Eine frühe antivertiginöse, nicht sedierende Therapie kann bei Altersschwindel noch vor Abschluss der diagnostischen Prozeduren sinnvoll sein, um einer Implementierung des Schwindels («Schwindelgedächtnis») vorzubeugen.
O Ein langfristiges, muskuläres und dynamisches Training ist sinnvoll.
Die Lebenszeitprävalenz von Dreh- oder Schwankschwindel liegt mit zunehmender Altersinzidenz bei etwa 30 Prozent (1–4). Bei über 75-jährigen Patienten zählt Schwindel zu den Hauptgründen einer stationären Notfalleinweisung (5). Nicht nur Patienten, auch Praktiker haben mit dem Symptom «Schwindel» ihre Not (6). Eine Befragung hat gezeigt, dass Hausärzte bei betroffenen Senioren zwar relativ umfassend kardiologisch und neurologisch untersuchten (7), das otoneurologische Vorgehen aber verbesserungswürdig war (8). Genau das betrifft aber die peripher- und die zentral-vestibulären Schwindelformen, die im hausärztlichen Bereich zwar die Minderheit (5, 6) aller geriatrischen Schwindelursachen ausmachen, jedoch im Fall einer zentralen Verursachung zu lebensbedrohlichen Notfällen (9) führen können.
Grundlagen
Die aufrechte, aber labile Körperhaltung (10) wird durch ein kompliziertes Regel-Kontroll-System gesichert. Das periphere Vestibularorgan besteht aus den drei Bogengängen und den Otolithenorganen Utriculus und Sacculus. Es dient der Rezeption komplexer Bewegungen in allen Raumebenen unter dem Einfluss der Erdanziehungskraft. Über den N. vestibularis werden diese Informationen zum zentralen Vestibularsystem (Vestibulariskerne im Hirnstamm, Vestibulozerebellum) geleitet. Visuelles, exterozeptives und propriozeptives System liefern weitere Fakten zur Sicherstellung unserer Balance. Störungen der Rezeptoren und/oder ihrer Verbindungen erzeugen über einen Datenkonflikt ein subjektives Schwindelgefühl. Bei einer peripher- oder einer zentral-vestibulären Störung führt das zum Nystagmus (Kasten 1). Wesentliche Anteile dieses Regelkreises kommen zwei Reflexbögen zu: dem vestibulookulären (VOR) und dem vestibulospinalen (VSR) Reflex. Der VOR, eine Drei-Neurone-Verbindung (11) zwischen Bogengängen und Augenmuskeln, hält die Blickachse mit einer Latenz von 7 bis 10 ms (12) durch Sakkaden (Kasten 1) selbst bei gegenläufigen Kopf-Körper-Bewegungen auf der Retina stabil (13). So bewirkt er während kleinschlägiger horizontaler Drehungen des Kopfes in eine Richtung rasche kontraversive Korrekturbewegungen der Augen (14). Ein Versagen des VOR, objektivierbar durch den Kopf-Impuls-Test (KIT), nimmt der Betroffene als Oszillopsien (Kasten 1) wahr. Der VSR steuert mittels vestibulospinaler Bahnen die reflektorische Stand- und Gangregulation (13). Störungen empfindet der Patient als Gangabweichung oder Fallneigung, die mit den Steh- und Gehversuchen nach Romberg oder Unterberger belegbar sind.
32 ARS MEDICI 1 I 2015
FORTBILDUNG
Kasten 1:
Sakkaden, Nystagmen und Oszillopsien
Sakkaden Sakkaden sind schnelle, ruckartige Blicksprünge des Augapfels mit grosser Amplitude und dem Ziel, ein Objekt zu erfassen und zentral auf der Netzhaut abzubilden. Die notwendigen Positionssignale werden in verschiedenen zerebralen Strukturen einschliesslich der Vestibularsysteme integriert und generiert (38).
Nystagmen Nystagmen sind unwillkürliche, periodische, ruckartige Hin- und Herbewegungen der Augäpfel, die sich aus einer langsamen, gleitenden Bewegung in die eine Richtung und einer raschen, sakkadischen Rückführung der Bulbi in die andere Richtung zusammensetzen. Die langsame Phase eines pathologischen Nystagmus ist Folge einer erzwungenen Augenbewegung aus der Fixationsposition heraus bei peripher-vestibulären Dysbalancen oder zentral-vestibulären Störungen. Die sich anschliessende schnelle Phase eines Nystagmus kompensiert dann die Augenbewegung während der langsamen Phase, um wieder zur Ausgangsposition zu kommen. Dass die Schlagrichtung eines Nystagmus nach dessen rascher Phase bezeichnet wird, liegt nur an der besseren Erkennbarkeit. Pathophysiologisch beschreibt sie den zugrunde liegenden Sachverhalt eigentlich nicht korrekt (38). Der physiologische Nystagmus gewährleistet hingegen die Stabilisierung unseres Gesichtsfeldes. Selbst wenn Körper und Umgebung in gegenläufiger Bewegung sind, bleibt unser Gesichtsfeld ruhig, weil das zielfixierende Auge nachgeführt wird. Beispiel: Der «Eisenbahnnystagmus», auch optokinetischer Nystagmus, tritt beim seitlichen Blick aus einem fahrenden Fahrzeug auf und besteht aus einer Abfolge von Augenfolgebewegungen und korrigierenden Sakkaden.
Oszillopsien Oszillopsien sind subjektiv empfundene Scheinbewegungen der Umwelt bei einer Störung des vestibulookulären Reflexes (VOR). Die visuelle Welt kann nicht mehr auf der Netzhaut stabilisiert werden, die Folge sind laufende Bilder, vor allem bei Kopfbewegungen oder beim Gehen (11, 16).
Begriffsbestimmungen Schwindel ist pathophysiologisch eine gestörte Perzeption der eigenen Körperposition (12). Aus Patientensicht wird er als «eine unangenehme und in der Regel beängstigende Unsicherheit im Raum» (15) definiert. Für die Praxis ist es sinnvoll, zwischen dem Schwindel im Alter (peripher- oder zentral-vestibulärer Schwindel) und dem Altersschwindel (nicht vestibulärer Schwindel) zu unterscheiden (3). Schwindel im Alter hat eine konkrete Ätiologie. Ausgehend vom Gleichgewichtsorgan (Haarzellen und primäre vestibuläre Neurone) wird er als peripher-vestibulär, ausgehend von den zugehörigen zentralen Bahnen und Zentren als zentralvestibulär bezeichnet. Überschneidungen sind möglich, etwa bei einer Hirnstammläsion (12). Die peripher-vestibulären Schwindelformen sind eher akut, im zeitlichen Verlauf limitiert und können in unterschiedlichem Ausmass rezidivieren. Weil es sich um einen über-
wiegend gerichteten Schwindel handelt, nennt man ihn «systematisch». Entsprechend können die Beschwerden vom Patienten relativ exakt (Dreh-, Schwank-, Liftgefühl, Fallneigung, Oszillopsien) benannt werden (Tabelle 1). Die zentral-vestibulären Schwindelerkrankungen weisen zwar auch einen eher systematischen, subjektiv aber schwächer empfundenen Schwindel auf. Neurologische Begleitsymptome und Verlauf sind variabel und von der auslösenden Ursache abhängig. Altersschwindel ruft ungerichtete, «unsystematische» Schwindelbeschwerden hervor. Er ist typischerweise nicht peripheroder zentral-vestibulär verursacht, sondern überwiegend chronisch oder chronisch-rezidivierend. Die Betroffenen beschreiben ihren Schwindel tendenziell unpräzise oder wie eine Befindlichkeitsstörung: als Stand- oder Gangunsicherheit, Benommenheit, Taumeln, Verschwommensehen oder Schwarzwerden vor den Augen (Tabelle 1).
Ursachen der häufigsten geriatrischen
Schwindelprobleme
Die häufigste akute, rein vestibulär verursachte Schwindelform des Älteren (12) ist der benigne paroxysmale Lagerungsschwindel (kurz: BPLS), gefolgt vom einseitigen Labyrinthausfall (Neuropathia vestibularis, auch: Neuritis vestibularis, Neuronitis vestibularis, kurz: NV). Beim BPLS gelangen überwiegend (95%) degenerativ, seltener traumatisch abgelöste Otokonien des Utriculus zu 90 Prozent in den hinteren, vertikal stehenden Bogengang (16, 17). Dort führen sie bei entsprechenden Bewegungen zu einer Bogengangsreizung und lösen so einen stürmisch beginnenden, aber innerhalb von Minuten abklingenden Lagerungsschwindel aus, der nicht selten beim Aufstehen (Morgenschwindel) auftritt (17). Der akute einseitige Labyrinthausfall führt über die Dysbalance der Gleichgewichtsorgane zum Falschalarm. Seine Genese wird kontrovers diskutiert, infektiöse (Borrelia burgdorferi, Herpesviren), aber auch vaskuläre Ursachen werden angeschuldigt (13, 18–21). Normalerweise bessert sich die akute Symptomatik innerhalb der ersten drei Tage grundlegend, die Rekonvaleszenz kann aber Wochen dauern. Diese peripher-vestibulären Schwindelerkrankungen treten häufig als akuter Notfall auf und können wegen ihrer typischen Symptomatik (massiver Drehschwindel, ausgeprägte Übelkeit mit und ohne Erbrechen) gut eingeordnet werden. Sie haben in der Regel eine günstige Prognose, wenngleich sie auch rezidivieren (BPLS: 50%) oder mit Defektheilung (NV: 40 bis 60%) einhergehen können (16, 17). Auch ein zentral-vestibuläres Geschehen (z.B. transiente ischämische Attacken im posterioren Stromgebiet, zerebellärer Infarkt, Hirnstamminfarkt) kann zunächst unter dem Bild eines peripher-vestibulären Schwindels imponieren. Wenn dann aber neurologische Symptome (Gang- oder Schluckstörungen, Singultus, Dysarthrie, Dysphonie, Diplopie, Übelkeit, Erbrechen, periorale Parästhesien oder Halbseitensymptome), richtungswechselnde oder vertikale Nystagmen (17) und eine ausgeprägte Imbalance hinzutreten, wird die Erkrankung lebensbedrohlich (20) und muss als abwendbar gefährlicher Verlauf (Tabelle 1) betrachtet werden. Demgegenüber wird der eher chronische oder chronisch-rezidivierende Altersschwindel (Presbyvertigo) als ein geriatrisches
ARS MEDICI 1 I 2015
33
FORTBILDUNG
Tabelle 1:
Beispielfragen zur Schwindelanamnese und daraus folgende Rückschlüsse
1. Art des Schwindels
Was passiert, wenn es Ihnen schwindlig wird? Was sehen Sie? Was fühlen Sie? Wie stark ist der Schwindel?
Grundsätzliche Unterscheidung zwischen gerichtetem und ungerichtetem Schwindel O typisch für peripher-vestibuläre Läsion: O Dreh-, Liftschwindel sowie richtungskonstante Lateropulsion, O auch Oszillopsien O typisch für zentral-vestibuläre Läsion: O Schwankschwindel, richtungswechselnde Lateropulsion, häufig O Taumeligkeit und allgemeine Unsicherheit O typisch für nicht vestibuläre Läsion: O Schwarzwerden vor den Augen, Unsicherheit auf den Beinen, BenomO menheit, dumpfes Kopfgefühl
Regel: Je akuter, torsioneller und intensiver der geschilderte Schwindel ist, desto eher ist er peripher-vestibulär.
2. Zeitliche Charakteristik
Seit wann ist Ihnen schwindlig? Wie häufig tritt der Schwindel auf? Kommt er allmählich oder plötzlich? Nimmt er im Verlauf eher zu oder ab? Wie lange dauert er?
Das Kriterium des zeitlichen Ablaufs dient vor allem der Unterscheidung einzelner Krankheitsbilder innerhalb der drei ätiologischen Hauptgruppen: O häufig bei peripheren Läsionen: O kurzer bis wenige Tage andauernder, akut bis subakut eintretender O Anfallsschwindel, dessen Intensität eher abnimmt (BPLS: bis 30 SekunO den, allenfalls 1 bis 2 Minunten; M. Menière: wenige Stunden; NV: Tage O bis wenige Wochen) O häufig bei zentralen oder zentral-vestibulären Läsionen: O schleichend beginnender Dauerschwindel mit zunehmender Tendenz
3. Begleitsymptome
Haben Sie Tinnitus oder Hörstörungen? Haben Sie Sehstörungen? Ist Ihnen übel? Haben Sie Schluckstörungen? Haben Sie Kopfschmerzen?
Otologische Begleitsymptome und/oder starke vegetative Reaktionen (Übelkeit, Erbrechen, Schweissausbrüche) weisen eher auf einen periphervestibulären Schwindel hin. Parästhesien/Paresen, Erbrechen, Schluckstörungen, stärkste Kopfschmerzen, visuelle Symptome (Doppelbilder), Bewusstseinsstörungen und Stürze deuten auf einen zentralen Prozess (Ischämie, Blutung, Tumor) und/oder eine zentral-vestibuläre Läsion hin.
4. Auslösefaktoren Gibt es besondere Momente, Situationen oder Bewegungen, die den Schwindel auslösen?
Schwindelattacken bei Lagerungsmanövern (Aufstehen/Hinlegen), bei Lagemanövern (Körperseitenlage/Kopfdrehung), bei linerarer Beschleunigung (Auto-/Bahnfahren), bei körperlicher Anstrengung, in grosser Höhe, in Angst-/Stresssituationen
BPLS: benigner paroxysmaler Lagerungsschwindel; NV: einseitiger Labyrinthausfall, Neuropathia vestibularis, auch Neuritis vestibularis oder Neuronitis vestibularis (Tabelle modifiziert nach [23, 39])
Summensyndrom (3, 12, 22, 23) aufgefasst, das durch eine Kumulierung altersphysiologischer Veränderungen in den informationsverarbeitenden Strukturen entsteht. Auch Nebenwirkungen oder Interaktionen (24) einer medikamentösen Mehrfachtherapie können zur Entstehung oder Akzentuierung schwindelinduzierender Störungen beitragen.
Wonach fragt und was untersucht der Hausarzt? Wichtigstes Hilfsmittel der Schwindelabklärung ist die strukturierte Anamnese (2, 25, 26) möglichst ohne Verwendung
einer spezifischen Nomenklatur (Falsch: «Haben Sie einen Drehschwindel?» Besser: «Dreht es sich wie beim Walzertanzen?»). Zu fragen ist auch nach schwindelrelevanten Vorund Begleiterkrankungen, psychischen Problemen, einem möglichen Alkohol- oder Drogenkonsum sowie verordneten oder eigenständig eingenommenen OTC-Medikamenten (27). Zur Kategorisierung des Schwindels stützt sich der Hausarzt auf vier Säulen: die Art des Schwindels, seine zeitliche Verlaufscharakteristik, begleitende Symptome und mögliche Auslösefaktoren (Tabelle 1).
34 ARS MEDICI 1 I 2015
FORTBILDUNG
Kasten 2:
Repositions- oder Befreiungsmanöver
Die Repositions- oder Befreiungsmanöver nach Semont und Epley (und zahlreiche Modifikationen) werden beim Lagerungsschwindel des hinteren Bogenganges eingesetzt. Ziel ist das mechanische Herausbefördern versprengter Otolithenteile aus dem posterioren Bogengang zurück in den Utriculus. Weil der hintere Bogengang etwa 45 Grad nach dorsal aus der Frontalebene rotiert ist, muss er für die Befreiungsmanöver parallel zur Bewegungsebene eingestellt werden. Daraus resultieren für den Patienten bei dem jeweiligen Manöver unterschiedliche Kopfausgangsstellungen, die beachtet werden müssen, wenn die Massnahme Erfolg haben soll.
Manöver nach Semont Der Patient sitzt mit herabbaumelnden Beinen auf der Liegenlängsseite. Der Kopf wird in der Transversalebene um 45 Grad zum gesunden Ohr gedreht und der Rumpf des Patienten dann in einer raschen Bewegung zur Seite des erkrankten Ohrs gekippt, der Kopf liegt mit dem lateralen Okziput auf. In dieser Position tritt ein horizontal-torsioneller Crescendo-Decrescendo-Nystagmus in Richtung des erkrankten Ohrs auf, der etwa 30 Sekunden anhält (18). Damit ist der diagnostische Anteil des Manövers beendet. Nach etwa 2 bis 3 Minuten wird der Patient unter Beibehaltung der Kopfdrehung in einem raschen Schwung zur Gegenseite gelagert («grosser Wurf»), wo er nur mit Wange und Nase auf der Unterlage aufliegt. Nach etwa 2 bis 3 Minuten richtet sich der Patient dann langsam wieder auf. Diese Sequenz sollte jeweils dreimal morgens, mittags und abends über mehrere Tage durchgeführt werden (1).
Manöver nach Epley In sitzender Ausgangsposition wird der Kopf des Betroffenen in der Transversalebene um 45 Grad zum kranken Ohr gedreht. In dieser Haltung wird der Patient nach rückwärts in eine leichte Kopfhängeposition gekippt, die für 1 Minute beibehalten werden muss. Sodann wird der Kopf schnell um 90 Grad zur kontralateralen Seite rotiert. So muss der Patient erneut etwa 30 Sekunden warten. Nun soll sich der Patient gleichzeitig mit Rumpf und Kopf um weitere 90 Grad zur gesunden Seite drehen. Auch diese Position wird etwa 1 Minute beibehalten, aus der sich der Betroffene dann mit unverändert gedrehtem Kopf wieder zur sitzenden Position aufrichten kann. Dieses Manöver kann der Patient etwa dreimal täglich durchführen.
Koordinationsprüfungen Mit orientierenden Koordinationsprüfungen werden die Efferenzen des zentral-vestibulären Systems zum Rückenmark und zum Kleinhirn untersucht. Das Ziel vestibulospinaler Testverfahren ist die Prüfung der Balance unter statischen (Romberg-Stehversuch) und dynamischen (Unterberger-Tretversuch) Bedingungen (28). Falls möglich, werden diese Versuche erst mit offenen und dann mit geschlossenen Augen durchgeführt, um den stabilisierenden Effekt des visuellen Systems auf die untersuchte Funktion zu beurteilen. Romberg-Stehversuch: Der Patient steht mit unbeschuhten, berührungsfrei, parallel aneinandergestellten Füssen und mit horizontal ausgestreckten Armen, Handflächen nach oben,
für etwa 1 Minute frei im Untersuchungsraum. Bewertet wird das Ausmass einer reproduzierbaren Abweichreaktion oder Fallneigung zu einer Seite, nach vorne, hinten oder diagonal. Bei peripheren Störungen geht die Falltendenz zur Seite der labyrinthären Unterfunktion, bei zentraler Schwindelursache ist die Abweichung eher regellos. Beim Verdacht auf eine psychogene Gleichgewichtsstörung wird das Testergebnis durch eine Ablenkung des Patienten während der Durchführung (Zählen lassen, Jendrassik-Handgriff) verbessert (28). Unterberger-Tretversuch: Der Patient geht mit nach vorne ausgestreckten Armen (Handrücken nach oben) 50 Schritte oder 1 Minute lang auf der Stelle, wobei die Knie deutlich angehoben werden müssen. Bei peripher-vestibulärer Störung dreht sich der Patient unwillkürlich langsam zur Seite der Schädigung. Bei zentraler Störung ist die Seitenlokalisation nicht sicher möglich. Die als noch normal tolerierte Abweichung beträgt 1 Meter nach vorne und 40 bis 60 Grad Achsenrotation nach 50 Schritten. Eine Aberration nach hinten kann auf eine hirnbasale oder eine zerebelläre Läsion hinweisen. Bei der Testbewertung von Schwindelpatienten mit neurologischen (Ataxien, Hemiparesen) oder orthopädischen Erkrankungen sind erkrankungsbedingt falschpositive Ergebnisse möglich (29). Um Kleinhirnstörungen auszuschliessen, sollte orientierend nach zielführenden Symptomen (Ataxie, Intentionstremor, Adiadochokinese) gefahndet werden. Geprüft werden diese am einfachsten durch den Finger-NaseZeigeversuch oder mit der Aufforderung an den Patienten, alternierende Drehbewegungen beider Hände oder andere feinmotorische, schnell ablaufende Bewegungen der Finger (fiktives Klavierspielen) durchzuführen.
Prüfung des vestibulookulären Reflexbogens (VOR)
Mit dem Kopf-Impuls-Test (KIT, Halmagyi-Test) wird nach pathologischen Korrektursakkaden gefahndet, die bei akutem Schwindel die periphere Rezeptorfunktionsstörung mit 95-prozentiger Wahrscheinlichkeit belegen (30, 31). Allerdings ist grundsätzlich eine Schädigung im ganzen Verlauf des VOR möglich, also auch in den Vestibulariskernen und im Hirnstamm. Bei dem von Halmagyi und Curthoys beschriebenen (11) Kopf-Impuls-Test bewegt der Untersucher den Kopf des ihm gegenübersitzenden Patienten impulsiv und mit hoher Beschleunigung etwa fünf- bis zehnmal um 10 bis 20 Grad aus der Mittelstellung heraus nach rechts und links. Der Patient muss dabei einen Zielpunkt, etwa die Nasenspitze des Untersuchers, fixieren. Ist der VOR intakt, wird extrem schnell eine der Kopfbewegung entgegengesetzte Augenbewegung ausgelöst, das Auge bleibt faktisch in seiner ursprünglichen Position. Besteht eine VOR-Störung, bewegen sich die Augen bei Kopfdrehung zur Unterfunktionsseite zunächst zur Seite mit und müssen dann eine Korrektursakkade zurück zum Ausgangspunkt durchführen: Der Test ist positiv.
Untersuchung der Blickmotorik
Der «Blick in die Augen» (13, 32) stellt die Weichen zwischen einem vestibulären oder einem nicht vestibulären Geschehen. Ein grobschlägiger Nystagmus (> 3–4°/s) kann zwar ohne Hilfsmittel erkannt werden, feinschlägigere Nystagmen (0,5–4°/s) aber nicht (13). Die Suche nach spontanen oder
36 ARS MEDICI 1 I 2015
FORTBILDUNG
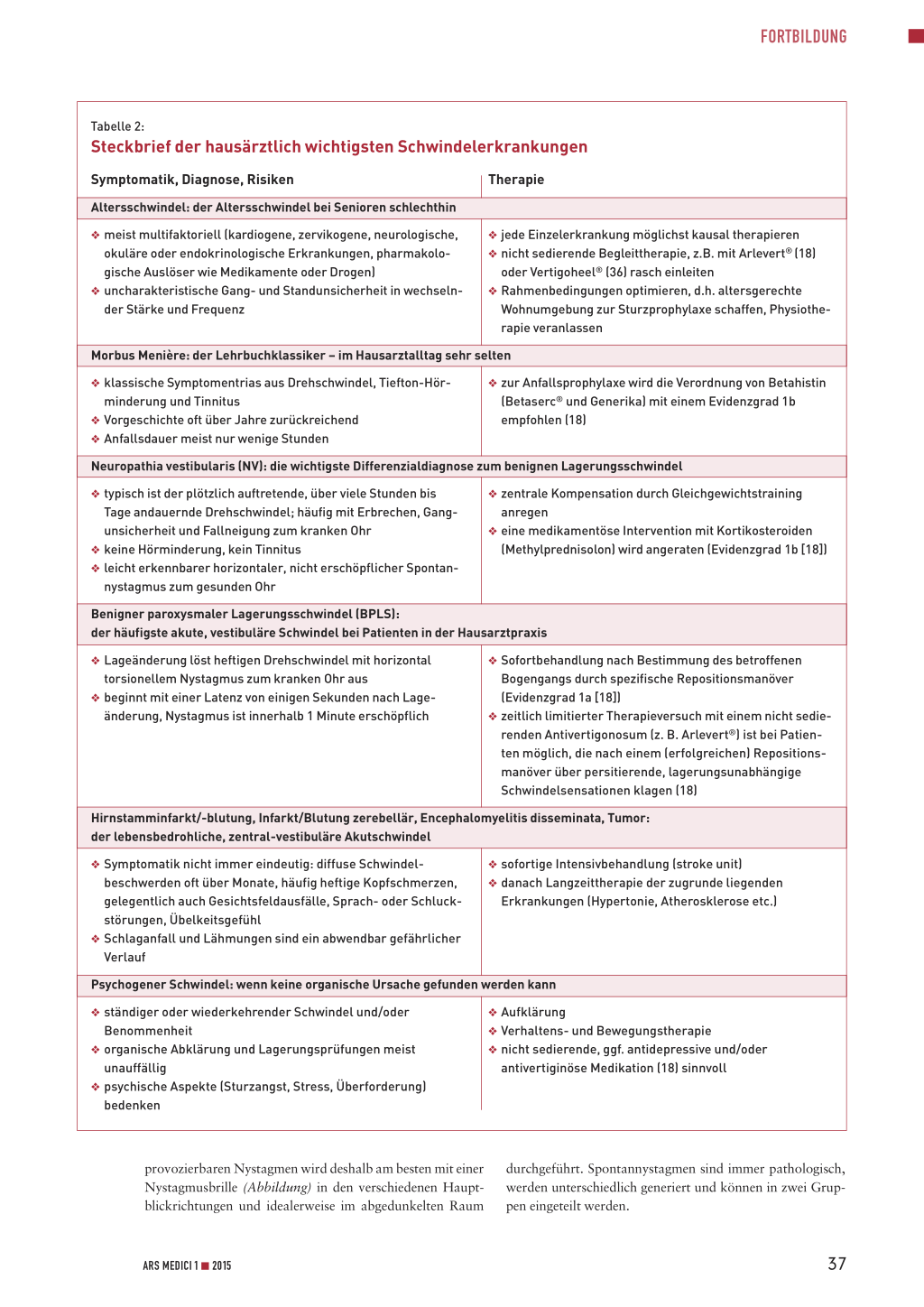
Tabelle 2:
Steckbrief der hausärztlich wichtigsten Schwindelerkrankungen
Symptomatik, Diagnose, Risiken
Therapie
Altersschwindel: der Altersschwindel bei Senioren schlechthin
O meist multifaktoriell (kardiogene, zervikogene, neurologische, okuläre oder endokrinologische Erkrankungen, pharmakologische Auslöser wie Medikamente oder Drogen)
O uncharakteristische Gang- und Standunsicherheit in wechselnder Stärke und Frequenz
O jede Einzelerkrankung möglichst kausal therapieren O nicht sedierende Begleittherapie, z.B. mit Arlevert® (18) O oder Vertigoheel® (36) rasch einleiten O Rahmenbedingungen optimieren, d.h. altersgerechte O Wohnumgebung zur Sturzprophylaxe schaffen, PhysiotheO rapie veranlassen
Morbus Menière: der Lehrbuchklassiker – im Hausarztalltag sehr selten
O klassische Symptomentrias aus Drehschwindel, Tiefton-Hörminderung und Tinnitus
O Vorgeschichte oft über Jahre zurückreichend O Anfallsdauer meist nur wenige Stunden
O zur Anfallsprophylaxe wird die Verordnung von Betahistin O (Betaserc® und Generika) mit einem Evidenzgrad 1b O empfohlen (18)
Neuropathia vestibularis (NV): die wichtigste Differenzialdiagnose zum benignen Lagerungsschwindel
O typisch ist der plötzlich auftretende, über viele Stunden bis Tage andauernde Drehschwindel; häufig mit Erbrechen, Gangunsicherheit und Fallneigung zum kranken Ohr
O keine Hörminderung, kein Tinnitus O leicht erkennbarer horizontaler, nicht erschöpflicher Spontan-
nystagmus zum gesunden Ohr
O zentrale Kompensation durch Gleichgewichtstraining O anregen O eine medikamentöse Intervention mit Kortikosteroiden O (Methylprednisolon) wird angeraten (Evidenzgrad 1b [18])
Benigner paroxysmaler Lagerungsschwindel (BPLS): der häufigste akute, vestibuläre Schwindel bei Patienten in der Hausarztpraxis
O Lageänderung löst heftigen Drehschwindel mit horizontal torsionellem Nystagmus zum kranken Ohr aus
O beginnt mit einer Latenz von einigen Sekunden nach Lageänderung, Nystagmus ist innerhalb 1 Minute erschöpflich
O Sofortbehandlung nach Bestimmung des betroffenen O Bogengangs durch spezifische Repositionsmanöver O (Evidenzgrad 1a [18]) O zeitlich limitierter Therapieversuch mit einem nicht sedieO renden Antivertigonosum (z. B. Arlevert®) ist bei PatienO ten möglich, die nach einem (erfolgreichen) RepositionsO manöver über persitierende, lagerungsunabhängige O Schwindelsensationen klagen (18)
Hirnstamminfarkt/-blutung, Infarkt/Blutung zerebellär, Encephalomyelitis disseminata, Tumor: der lebensbedrohliche, zentral-vestibuläre Akutschwindel
O Symptomatik nicht immer eindeutig: diffuse Schwindelbeschwerden oft über Monate, häufig heftige Kopfschmerzen, gelegentlich auch Gesichtsfeldausfälle, Sprach- oder Schluckstörungen, Übelkeitsgefühl
O Schlaganfall und Lähmungen sind ein abwendbar gefährlicher Verlauf
O sofortige Intensivbehandlung (stroke unit) O danach Langzeittherapie der zugrunde liegenden O Erkrankungen (Hypertonie, Atherosklerose etc.)
Psychogener Schwindel: wenn keine organische Ursache gefunden werden kann
O ständiger oder wiederkehrender Schwindel und/oder Benommenheit
O organische Abklärung und Lagerungsprüfungen meist unauffällig
O psychische Aspekte (Sturzangst, Stress, Überforderung) bedenken
O Aufklärung O Verhaltens- und Bewegungstherapie O nicht sedierende, ggf. antidepressive und/oder O antivertiginöse Medikation (18) sinnvoll
provozierbaren Nystagmen wird deshalb am besten mit einer Nystagmusbrille (Abbildung) in den verschiedenen Hauptblickrichtungen und idealerweise im abgedunkelten Raum
durchgeführt. Spontannystagmen sind immer pathologisch, werden unterschiedlich generiert und können in zwei Gruppen eingeteilt werden.
ARS MEDICI 1 I 2015
37
FORTBILDUNG
Eine andere Form des Provokationsnystagmus kann durch den Kopfschütteltest (head shaking nystagmus, KST) generiert werden. Mit ihm ist sehr sensitiv (30, 35) der Nachweis einer noch vorhandenen, einseitigen, peripheren vestibulären Unterfunktion möglich, etwa in der Kompensationsphase einer Neuronitis vestibularis mit immer wiederkehrenden Schwindelattacken.
Abbildung: Mit einer Nystagmusbrille nach Frenzel (40, 41) lässt sich ein Nystagmus beobachten. Durch die von innen beleuchteten Bikonvexlinsen wird eine Blickfixation insbesondere im Dunkelraum nahezu unmöglich, weil der Patient einerseits kurzsichtig gemacht und durch das Licht andererseits verblendet wird. Für den Untersucher werden die Augen des Patienten durch die Beleuchtung und die Vergrösserung ausserdem besser erkennbar.
Peripher-vestibulär generierte Nystagmen finden sich bei einer akuten einseitigen Erkrankung des Gleichgewichtsorgans oder des N. vestibularis. Es sind Horizontalnystagmen mit unterschiedlich starker torsioneller Komponente (19), deren schnelle Phase zum aktiveren Vestibularorgan hin ausgerichtet ist. In der Regel sind sie durch Fixation mit den Augen supprimierbar (Fixationssuppression). Zentral generierte Nystagmen kommen bei Blutungen oder Infarzierungen im Hirnstamm- und Kleinhirnbereich, bei Tumoren der hinteren Schädelgrube, Enzephalitis disseminata, Intoxikationen und weiteren selteneren zentralen Erkrankungen vor. Sie weisen meist eine unregelmässige, wechselnde, vertikale, aber auch horizontale Schlagrichtung auf (33) und können bei Fixation stärker werden (Fixationsnystagmus). Als Ausnahme gelten Horizontalnystagmen mit sehr starker torsioneller Komponente (12, 34), etwa beim akuten BPLS. Der dabei empfundene Schwindel ist geringer als bei rein vestibulärer Auslösung, dafür können sich aber neurologische Symptome in unterschiedlichem Ausmass hinzugesellen. Provozierbare Nystagmen werden schon durch übliche Alltagsreize (Blickrichtungsänderung, veränderte Körperlage oder Kopfschütteln) ausgelöst. Bestes Beispiel eines häufigen, immer wieder beobachtbaren Provokationsnystagmus ist der benigne paroxysmale Lagerungsschwindel (BPLS). Bei entsprechender Anamnese («Herr Doktor, immer wenn ich mich nach links lege, dreht es mich fürchterlich») kann der Beweis durch entsprechende Lagerungen (Semont- oder Dix-HallpikeManöver) direkt im Sprechzimmer erbracht werden. Nach der diagnostischen Provokationslagerung kann dann direkt ein Repositionsmanöver (Kasten 2) angeschlossen werden. Zu beachten ist, dass bei der diagnostischen Lagerung oftmals eine starke, auch mit Übelkeit verbundene Schwindelattacke auftritt. Nach Rückkehr in die Ruhestellung lässt das subjektive Schwindelgefühl des Patienten schnell nach. Dass sich diese Symptomatik nach mehrmaliger Wiederholung des Manövers «erschöpft», ist typisch für den BPLS.
Fazit
Altersschwindel und Schwindel im Alter sind zunächst Sym-
ptome, deren Entschlüsselung analytisches Vorgehen verlangt.
Eine sorgfältige, strukturierte Anamnese und die körperliche,
auch otoneurologische Aspekte berücksichtigende Basis-
untersuchung sind für die Einordnung des Schwindels meist
aufschlussreicher als aufwendige Untersuchungen, die erst
am Ende der diagnostischen Kaskade stehen sollten (13).
Während der Schwindel im Alter entsprechend seiner Ätiolo-
gie kausal behandelbar ist (Tabelle 2), steht beim Alters-
schwindel neben einer Aufklärung des Patienten über die Zu-
sammenhänge die multimodale und die integrale Behandlung
neurologischer, okulärer, orthopädischer oder internistischer
Defizite im Vordergrund. Das schliesst eine Versorgung mit
geeigneten Hilfsmitteln zur Verbesserung der auditiven und
der visuellen Orientierung (Cave: Gleitsichtbrille) und zur
Sturzprophylaxe ein.
Um beim Patienten das Selbstvertrauen in die eigene Hal-
tungs- und Gleichgewichtskontrolle zu stärken, sollte ein
langfristiges, muskuläres und dynamisches Training veran-
lasst werden. Eine frühe antivertiginöse Therapie kann beim
Altersschwindel noch vor Abschluss der diagnostischen Pro-
zeduren sinnvoll sein, um einer Implementierung des Schwin-
dels («Schwindelgedächtnis») vorzubeugen (18). Allerdings
sollten solche Substanzen bevorzugt werden, die weder
sedieren (Cave: Sturzgefahr) noch die natürlichen Kompen-
sationsvorgänge einschränken. Für die Praxis steht dafür die
Verbindung des zentral gefässaktiven Kalziumantagonisten
Cinnarizin mit dem anticholinerg wirksamen H1-Antagonis-
ten Dimenhydrinat (z.B. in Arlevert®) zur Verfügung (18).
Auch für eine phytotherapeutische Kombination (z.B. Ver-
tigoheel®) konnte eine messbare Verbesserung der Mikro-
zirkulation (36) und in mehreren Studien eine Wirkäquiva-
lenz (37) zu Ginkgo biloba, Betahistin (Betaserc® und Gene-
rika) und Dimenhydrinat nachgewiesen werden.
O
Korrespondenzadresse: Dr. med. Fritz Meyer Facharzt für Allgemeinmedizin Facharzt für Hals-Nasen-Ohrenheilkunde Sportmedizin-Ernährungsmedizin (KÄB) D-86732 Oettingen/Bayern
Interessenkonflikte: Die Autoren deklarieren, dass keine Interessenkonflikte bestehen.
Literatur unter www.arsmedici.ch
Diese Arbeit erschien zuerst in «Der Allgemeinarzt» 16/2014. Die Übernahme erfolgt mit freundlicher Genehmigung von Verlag und Autoren. Die Medikamentenbezeichnungen wurden an die Verhältnisse in der Schweiz durch die Redaktion ARS MEDICI angepasst.
38 ARS MEDICI 1 I 2015
FORTBILDUNG
Literatur: 1. Strupp M: Diagnostik und Therapie vestibulärer Störungen. J Neurol Neurochir
Psychiatr 2010; 11(3): 54–62. 2. Kühlein T et al.: Kontinuierliche Morbiditätsregistrierung in der Hausarztpraxis. Vom
Beratungsanlass zum Beratungsergebnis. München, Verlag Urban & Vogel, 2008. 3. Füsgen I: Der Altersschwindel als interdisziplinäre Herausforderung. Expertenforum
«Schwindel im Alter»; Veranstalter Hennig Arzneimittel Frankfurt 28. September 2011. 4. Schniepp R, Jahn K: Schwindel und Gleichgewichtsstörungen im Alter. Nervenheilkunde 2010; 29: 635–640. 5. Ilsemann-Karakoumis J et al.: Schwindel als Begleitsymptom bei älteren Patienten. Therapeutische Umschau 2013; 70(1): 39–43. 6. Kruschinski C et al.: Diagnosehäufigkeiten und Verordnungen bei Schwindel im Patientenkollektiv einer hausärztlichen Routinedatenbank. Z Evid Fortbild Qual Gesundheitswesen 2008; 102: 313–320. 7. Sczepanek J et al.: Diagnostisches und therapeutisches Vorgehen von Hausärzten bei neu aufgetretenem Schwindel älterer Patienten. Z Allg Med 2011; 87(11): 445–451. 8. Meyer F: Kommentar zu Szepanek J et al. Diagnostisches und therapeutisches Vorgehen von Hausärzten bei neu aufgetretenem Schwindel älterer Patienten. Z Allg Med 2012; 88(2): 94–95. 9. von Stuckradt-Barre S et al.: Leitsymptom Schwindel. Hessisches Ärzteblatt 2002; 5: 261–265. 10. Stoll W et al.: Schwindel und Gleichgewichtsstörungen. Georg Thieme Verlag, Stuttgart, New York, 1986. 11. Lehnen N et al.: Klinische Untersuchungen bei Schwindel. Kopfimpulstest und dynamische Sehschärfe. NeuroTransmitter 2013; 24(4): 39–43. 12. Straumann D et al.: Neurootologie. In: Hess K, Steck AJ (Hrsg.): Neurologie-Kompendium. Hans Huber Verlag, Bern, 2002. 13. Walther LE: Diagnostik und Therapie vestibulärer Störungen. In: Biesinger E, Iro H: HNO-Praxis heute. Band 27, Schwindel, Springer Medizin Verlag, Heidelberg, 2007. 14. Straumann D: Fakten und Gesetze bei der Schwindelabklärung. Schweizer Archiv für Neurologie und Psychiatrie 2011; 162 (8): 322–325. 15. Godt P et al.: Schwindel. In: Kochen MM (Hrsg.): Allgemeinmedizin und Familienmedizin. 4. Auflage, Georg Thieme Verlag Stuttgart, 2012. 16. Strupp M et al.: The treatment and natural course of peripheral and central vertigo. Dtsch Arztebl Int 2013; 110(29–30): 506–516. 17. Strupp M, Brandt T: Benigner peripherer paroxysmaler Lagerungsschwindel. Nervenheilkunde 2009; 1–2: 18–20. 18. Iro H, Waldfahrer F: Vertigo. Kontroverses und Bewährtes. 1. Auflage Springer Verlag, Wien, New York, 2011. 19. Wiest G, Deecke L: Der benigne paroxysmale Lagerungsschwindel. J Neurol Neurochir Psychiatr 2004; 5(3): 24–29.
20. Wiest G, Deecke L: Der akute Vestibularisausfall. J Neurol Neurochir Psychiatr 2005; 6(1): 28–32.
21. Loiberstetter A et al.: Neuritis vestibularis. Nervenheilkunde 2009; 1–2: 21–25. 22. Meyer F: Zur vestibulären Diagnostik schwindelkranker Senioren im hausärztlichen
Setting. Primary Care 14 (2014); 3: 46–47. 23. Schmäl F: Presbyvertigo – HNO-ärztliche Aspekte. Hören und Gleichgewicht 2010;
153–157. 24. Schädler S: Physiotherapie bei Schwindel. Lassen Sie Ihre Patienten ruhig einmal den
Kopf drehen. Geriatrie Praxis 2006; 2: 12–14. 25. Braun RN, Mader FH: Programmierte Diagnostik in der Allgemeinmedizin. 4. Auflage,
Springer Verlag, Berlin, Heidelberg, New York, 2003. 26. Kokott P: Die Anamnese. Wichtigstes Tool in der Hausarztpraxis. Der Allgemeinarzt
2014; 36 (7): 52–54. 27. Nikolaus Th: Schwindel im Alter. MMW-Fortschritte-Med 2007; 1–2: 34–35. 28. Brandt T et al.: Vertigo. Steinkopff Verlag, Darmstadt, 2004. 29. Meyer F, Knorr H: Sinnesstörungen. Hören–Sehen–Gleichgewichthalten–Schmecken.
Praxishilfen Praktische Geriatrie Band 2 (Hrsg. Landendörfer P, Mader FH) Kirchheim Verlag, Mainz, 2012. 30. Blödow A et al.: Rezeptorfunktion der Bogengänge. HNO 2012; 60: 249–262. 31. Schlegel-Wagner Ch: Schwindeltriage im Notfalldienst. Akuter peripher-vestibulärer Schwindel. Der informierte Arzt 2013; 11: 23–25. 32. Strupp M et al.: Central oculomotor disturbances and nystagmus: a window into the brainstem an cerebellum. Dtsch Arztebl Int 2011; 108(12): 197–204. 33. Wagner J et al.: Downbeat und Upbeat Nystagmus. Nervenheilkunde 2009; 1–2: 31–35. 34. Brevern M von, Lempert T: Benigner paroxysmaler Lagerungsschwindel. Nervenarzt 2004; 75: 1027–1036. 35. Takahashi S et al.: The clinical significance of head-shaking nystagmus in the dizzy patient. Acta Otolaryngol 1990; 109(1–2): 8–14. 36. Klopp R et al.: Microcirculatory effects of a homeopathic preparation in patients with mild vertigo: an intravital microscopic study. Microvascular Research 2005; 69: 10–16. 37. Karkos PD et al.: «Complementary ENT»: a systematic review of commonly used supplements. J Laryngol Otol 2007; 121(8): 779–782. 38. Berke A: Nystagmus. Optometrie 2006; 4: 4–15. 39. Waldmüller T: Handbuch Schwindel. Grundlagen und Praxis mit kommentierten Fallbeispielen. 1. Auflage, Hennig (Hrsg.) Flörsheim 2010. 40. Bartels M: Über Regulierung der Augenstellungen durch den Ohrapparat. Albrecht von Graefes Archiv für Ophthalmologie 1910; 76: 1–97. 41. Frenzel H: Spontan- und Provokations-Nystagmus. 2. völlig neu bearbeitete Auflage von B. Minnigerode und H. H. Stenger. Springer Verlag, Berlin, Heidelberg, New York, 1982.
ARS MEDICI 1 I 2015