Transkript
FORTBILDUNG
Bakterielle Vaginose: Bedeutung für die Schwangerschaft
Aktuelle Erkenntnisse und Empfehlungen
Die bakterielle Vaginose (BV), im deutschsprachigen Raum fälschlicherweise auch als Aminkolpitis bezeichnet, ist die weltweit häufigste Pathologie des unteren Genitaltrakts bei Frauen im fertilen Alter. Die Folgen einer BV für die Schwangerschaft sind schon lange belegt. Trotz neuer Vorstösse in den letzten Jahren fehlen in der Schweiz nach wie vor wegweisende Leitlinien zum Management in der Schwangerschaft.
ADRIAN BAUMGARTNER
Der folgende Artikel fasst den aktuellen Stand der Erkenntnisse zusammen und zeigt kontemporäre Empfehlungen bei BV in der Schwangerschaft auf.
Die gestörte vaginale Mikrobiologie Die normale vaginale Flora setzt sich hauptsächlich aus aeroben und anaeroben Keimen zusammen, wobei mit rund 95 Prozent Laktobazillenspezies dominieren (1). Diese leisten durch ihre Fähigkeit zur Produktion von H2O2 und Laktocin sowie durch die Generierung eines sauren pH-Wertes unter 4,5 (Milchsäureproduktion) einen entscheidenden Beitrag zur Erhaltung eines gesunden und ausbalancierten Scheidenmilieus. Wie erwähnt, handelt es sich bei der BV um die häufigste mikrobiologische Ursache einer Störung des normalen vaginalen Habitates. Sie ist dadurch charakterisiert, dass die fakultativ pathogene aerob-anaerobe Mischflora stark
Merksätze
O Die bakterielle Vaginose ist auch in der Schwangerschaft ein häufiges Problem und ein Risikofaktor für Komplikationen, insbesondere für Frühgeburtlichkeit.
O Ein generelles Screening in der Frühschwangerschaft ist sinnvoll: Screening und Therapie können vor allem bei Hochrisikoschwangeren die Frühgeburtenrate reduzieren.
O Die aktuelle Forschung fokussiert sich auf Wirtsabwehrfaktoren zur Reduktion der infektbedingten Frühgeburt. Damit eröffnen sich neue Perspektiven hinsichtlich der Risikoprävention.
zunimmt, während sich die Laktobazillen gleichzeitig vermindern (2). Diese Mischflora bildet aus verschiedenen Keimen (hauptsächlich Gardnerella vaginalis, Bacteroides spec., Peptostreptococcus spec., Mobiluncus spec., Prevotella spec., Mycoplasma hominis und Ureaplasma urealyticum) und einer dem Epithel anhaftenden Matrix mikrobiellen Ursprungs eine Art Biofilm. Innerhalb dieses Biofilms dürfte Gardnerella vaginalis mit einer 100-fach höheren Keimzahl als im normalen Vaginalmilieu eine Schlüsselrolle einnehmen, weshalb der Keim häufig als Marker verwendet wird (3). In neuen Arbeiten wird vermutet, dass an der Entstehung und Chronifizierung der BV genetische Mutationen innerhalb des Keimrasens beteiligt sind. Offenbar verlieren die Laktobazillen dabei (u.a.) die Fähigkeit, das oxidierende H2O2 sowie einen spezifischen Biosurfactant, der die Anhaftung anderer Bakterien vermindert, zu produzieren. Gleichzeitig scheint aber auch bei den bei BV dominierenden Formen von Gardnerella vaginalis ein genetisch abweichender Biotyp vorzuliegen (4) (Abbildung). Es handelt sich also nicht um eine Infektion im eigentlichen Sinn. Entsprechend bleiben auch die typischen zellulären Entzündungsreaktionen mit Ödem und Erythem weitgehend aus. Zudem unterscheidet sich die systemische und lokale humorale Immunantwort von anderen, durch Infektionen bedingte Entzündungsreaktionen (5).
Ätiologie, Epidemiologie und Risikofaktoren Die BV ist der häufigste Grund für subjektiv störenden vaginalen Ausfluss mit belästigendem Geruch und einem unangenehmen «Gefühl der Nässe». Die Klinik entsteht hauptsächlich über den Abbau des schützenden Mukus durch Proteasen der Anaerobier. Diese können vermehrt Amine bilden, die für den als fischig wahrgenommenen Geruch verantwortlich sind. Die Symptomatik ist aber insbesondere in der Schwangerschaft sehr unspezifisch, sind doch bis zu 50 Prozent der Schwangeren beschwerdefrei mit gänzlichem Ausbleiben klinischer Manifestationen (6). Die Prävalenz schwankt zwischen 5 Prozent im Rahmen der üblichen gynäkologischen Vorsorgeuntersuchung und bis zu 60 Prozent bei Frauen, die Dienstleistungen einer Klinik für sexuell übertragbare Krankheiten (sexually transmitted diseases, STD) in Anspruch nehmen (7). In der Schwangerschaft liegt die Häufigkeit zwischen 5 und 20 Prozent (8).
Problematik Risikofaktoren und ärztliche Empfehlungen Die Ursache der BV ist nicht bekannt. Gerade deshalb tun sich Experten bei der Definition einheitlicher Präventions-
ARS MEDICI 18 I 2013
901
FORTBILDUNG
lokalem Abwehrpotenzial (Immunmodulatoren) und individueller genetischer Kontrolle der Immunantwort durch Genpolymorphismen (17). Es darf nicht vergessen werden, dass die BV selbst ein Risikofaktor für die Akquisition von sexuell übertragenen Erkrankungen darstellt. So ist die Inzidenz von Infektionen durch Chlamydien und Gonokokken, die in der Schwangerschaft nach empfohlenem Screening behandelt werden sollen, deutlich erhöht. Sie betreffen aber die Vagina nicht direkt. Auch aufgrund der erhöhten Gefahr einer Infektion mit HIV oder anderen Viren wie HSV oder HPV ist es angebracht, eine BV adäquat zu behandeln (18).
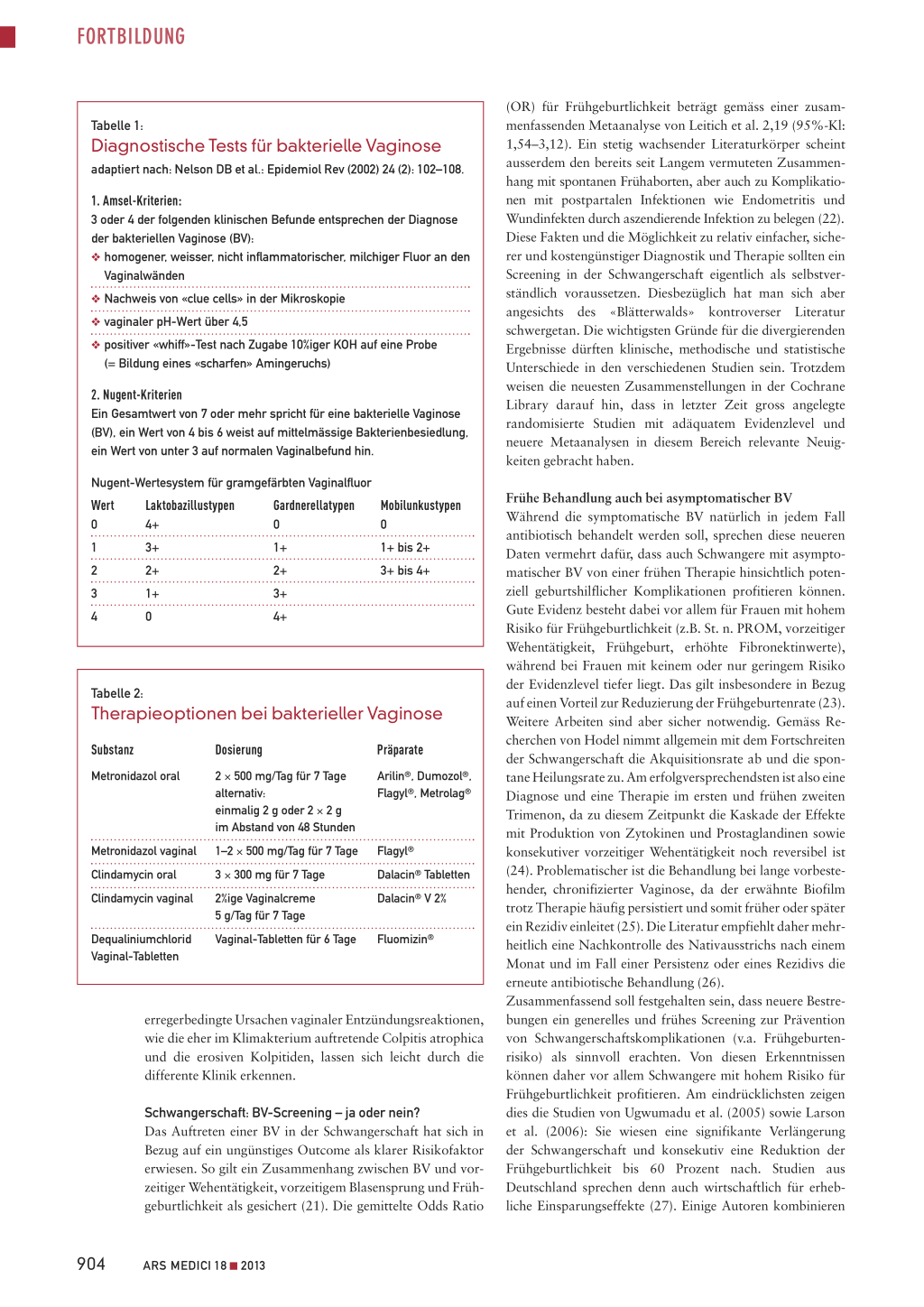
Abbildung: Schlüsselzelle im Nativ- und im Grampräparat
und Therapieempfehlungen schwer. Entsprechend bleibt die rechtzeitige Diagnose und Behandlung für den Kliniker eine Herausforderung, zumal die BV, gerade während der Schwangerschaft, ernsthafte Folgen nach sich ziehen kann. Zwar wird die BV nicht als eine Geschlechtskrankheit angesehen, dennoch ist eine deutliche Assoziation mit dem Sexualverhalten (wechselnde Partner, Verzicht auf Kondome) bewiesen (9). Neuere Arbeiten stellen Argumente zusammen, die sehr stark für eine sexuelle Übertragbarkeit sprechen (STD in der Anamnese, neuer Sexualpartner innerhalb eines Monats vor Symptombeginn) (10). Trotzdem muss man davon ausgehen, dass die Suszeptibilität neben dem Sexualverhalten auch anderen Einflüssen untersteht. Das sind zum einen individuelle Aspekte wie der sozioökonomische Status (11), der Hormonstatus (12) und psychosoziale Stress (13), zum anderen umweltgegebene Einflüsse wie das Rauchen (14) oder die ethnische Herkunft (15). Interessanterweise könnten auch häufige Scheidenspülungen aus Hygienegründen mit einem erhöhten BV-Risiko einhergehen, wie aus einer Zusammenstellung von Schwebke et al. hervorgeht (16). Im Fokus der Diskussion steht in letzter Zeit insbesondere die Bedeutung prädisponierender Faktoren wie GenUmwelt-Interaktionen mit interindividuell unterschiedlichem
Diagnose und Differenzialdiagnose Anamnese und klinische Untersuchung sind aufgrund der wechselnden Präsentation nur bedingt ergiebig. Als Goldstandard zur Diagnosestellung mit hoher Sensitivität und Spezifität hat sich daher das systematische Screening, das von Amsel et al. (19) bereits 1983 definiert wurde, erhalten. Hier wird das Nativpräparat nach den sogenannten Amsel-Kriterien beurteilt, wobei 3 von 4 erfüllt sein müssen. Neben dem Fluor, einem pH-Wert über 4,5 und dem typischen Amingeruch des Fluors nach Alkalisierung mit 10-prozentiger KOHLösung sollten mindestens 20 Prozent der Epithelzellen (40er-Objektiv) als sogenannte Clue-Cells vorliegen. Bei diesen handelt es sich um Epithelzellen, die von einem dichten Keimrasen ummantelt sind (Abbildung). Alternativ kann eine BV mittels Gramfärbung erfasst werden, wobei die Menge an Laktobazillen gegen die BV-typische Mischflora ausgezählt und in einem Score bewertet wird. Am häufigsten verwendet wird dabei der Nugent-Score (Tabelle 1) (20). Werte von 7 bis 10 gelten als diagnostisch. Diese Methode zeigt eine ähnlich hohe Sensitivität und Spezifität (Sensitivität: 89%, Spezifität: 83%) wie die Amsel-Kriterien. Beide Methoden werden gleichermassen bei schwangeren und nicht schwangeren Frauen angewandt. Die kulturelle Anzüchtung eignet sich nicht für eine BVDiagnose, da eine Vielzahl der anzüchtbaren Keime auch im normalen Fluor vorkommen und deshalb nicht diagnostisch sind. In der Routinediagnostik ist es nur dann gerechtfertigt, eine Kultur anzufertigen, wenn neben einer BV auch noch nach anderen pathogenen Keimen (z.B. nach A-Streptokokken, Candidiasis usw.) gesucht wird. Weitere Möglichkeiten einer raschen Diagnostik wie quantifizierte DNA-Analytik, PCR-basierte Tests oder die sogenannten Diagnostic Cards (z.B. Femcard®, QuickVue®) sind entweder teuer, nicht ubiquitär zugänglich oder zu wenig erprobt, um zum jetzigen Zeitpunkt als verlässlich zu gelten. Bei der Differenzialdiagnose müssen die «echten» vaginalen Infektionen berücksichtigt werden. Die Colpitis plasmacellularis, deren Erreger nicht bekannt ist, sich aber mittels antibiotischer Therapie kurativ behandeln lässt, manifestiert sich mit Ausfluss, Rötung und Berührungsschmerz. Ähnliches gilt für die A-Streptokokken-Vaginitis. Ebenfalls verbreitet sind fungale, am häufigsten durch Candida albicans verursachte Kolpitiden oder viral bedingte Infektionen der Scheide (HSV, HPV). Im Gegensatz zur Trichomonadenkolpitis, die zuweilen mit der BV verwechselt wird und auch häufig mit dieser einhergeht, unterscheiden sich diese Kolpitiden klinisch in der Regel deutlich von der BV. Auch nicht
902
ARS MEDICI 18 I 2013
FORTBILDUNG
Tabelle 1:
Diagnostische Tests für bakterielle Vaginose
adaptiert nach: Nelson DB et al.: Epidemiol Rev (2002) 24 (2): 102–108.
1. Amsel-Kriterien: 3 oder 4 der folgenden klinischen Befunde entsprechen der Diagnose der bakteriellen Vaginose (BV): O homogener, weisser, nicht inflammatorischer, milchiger Fluor an den
Vaginalwänden
O Nachweis von «clue cells» in der Mikroskopie
O vaginaler pH-Wert über 4,5
O positiver «whiff»-Test nach Zugabe 10%iger KOH auf eine Probe (= Bildung eines «scharfen» Amingeruchs)
2. Nugent-Kriterien Ein Gesamtwert von 7 oder mehr spricht für eine bakterielle Vaginose (BV), ein Wert von 4 bis 6 weist auf mittelmässige Bakterienbesiedlung, ein Wert von unter 3 auf normalen Vaginalbefund hin.
Nugent-Wertesystem für gramgefärbten Vaginalfluor
Wert Laktobazillustypen 0 4+
Gardnerellatypen Mobilunkustypen 00
1 3+
1+ 1+ bis 2+
2 2+
2+ 3+ bis 4+
3 1+
3+
40
4+
Tabelle 2:
Therapieoptionen bei bakterieller Vaginose
Substanz Metronidazol oral
Metronidazol vaginal Clindamycin oral Clindamycin vaginal
Dequaliniumchlorid Vaginal-Tabletten
Dosierung
2 × 500 mg/Tag für 7 Tage alternativ: einmalig 2 g oder 2 × 2 g im Abstand von 48 Stunden
1–2 × 500 mg/Tag für 7 Tage
3 × 300 mg für 7 Tage
2%ige Vaginalcreme 5 g/Tag für 7 Tage
Vaginal-Tabletten für 6 Tage
Präparate Arilin®, Dumozol®, Flagyl®, Metrolag®
Flagyl® Dalacin® Tabletten Dalacin® V 2%
Fluomizin®
erregerbedingte Ursachen vaginaler Entzündungsreaktionen, wie die eher im Klimakterium auftretende Colpitis atrophica und die erosiven Kolpitiden, lassen sich leicht durch die differente Klinik erkennen.
Schwangerschaft: BV-Screening – ja oder nein? Das Auftreten einer BV in der Schwangerschaft hat sich in Bezug auf ein ungünstiges Outcome als klarer Risikofaktor erwiesen. So gilt ein Zusammenhang zwischen BV und vorzeitiger Wehentätigkeit, vorzeitigem Blasensprung und Frühgeburtlichkeit als gesichert (21). Die gemittelte Odds Ratio
(OR) für Frühgeburtlichkeit beträgt gemäss einer zusammenfassenden Metaanalyse von Leitich et al. 2,19 (95%-Kl: 1,54–3,12). Ein stetig wachsender Literaturkörper scheint ausserdem den bereits seit Langem vermuteten Zusammenhang mit spontanen Frühaborten, aber auch zu Komplikationen mit postpartalen Infektionen wie Endometritis und Wundinfekten durch aszendierende Infektion zu belegen (22). Diese Fakten und die Möglichkeit zu relativ einfacher, sicherer und kostengünstiger Diagnostik und Therapie sollten ein Screening in der Schwangerschaft eigentlich als selbstverständlich voraussetzen. Diesbezüglich hat man sich aber angesichts des «Blätterwalds» kontroverser Literatur schwergetan. Die wichtigsten Gründe für die divergierenden Ergebnisse dürften klinische, methodische und statistische Unterschiede in den verschiedenen Studien sein. Trotzdem weisen die neuesten Zusammenstellungen in der Cochrane Library darauf hin, dass in letzter Zeit gross angelegte randomisierte Studien mit adäquatem Evidenzlevel und neuere Metaanalysen in diesem Bereich relevante Neuigkeiten gebracht haben.
Frühe Behandlung auch bei asymptomatischer BV Während die symptomatische BV natürlich in jedem Fall antibiotisch behandelt werden soll, sprechen diese neueren Daten vermehrt dafür, dass auch Schwangere mit asymptomatischer BV von einer frühen Therapie hinsichtlich potenziell geburtshilflicher Komplikationen profitieren können. Gute Evidenz besteht dabei vor allem für Frauen mit hohem Risiko für Frühgeburtlichkeit (z.B. St. n. PROM, vorzeitiger Wehentätigkeit, Frühgeburt, erhöhte Fibronektinwerte), während bei Frauen mit keinem oder nur geringem Risiko der Evidenzlevel tiefer liegt. Das gilt insbesondere in Bezug auf einen Vorteil zur Reduzierung der Frühgeburtenrate (23). Weitere Arbeiten sind aber sicher notwendig. Gemäss Recherchen von Hodel nimmt allgemein mit dem Fortschreiten der Schwangerschaft die Akquisitionsrate ab und die spontane Heilungsrate zu. Am erfolgversprechendsten ist also eine Diagnose und eine Therapie im ersten und frühen zweiten Trimenon, da zu diesem Zeitpunkt die Kaskade der Effekte mit Produktion von Zytokinen und Prostaglandinen sowie konsekutiver vorzeitiger Wehentätigkeit noch reversibel ist (24). Problematischer ist die Behandlung bei lange vorbestehender, chronifizierter Vaginose, da der erwähnte Biofilm trotz Therapie häufig persistiert und somit früher oder später ein Rezidiv einleitet (25). Die Literatur empfiehlt daher mehrheitlich eine Nachkontrolle des Nativausstrichs nach einem Monat und im Fall einer Persistenz oder eines Rezidivs die erneute antibiotische Behandlung (26). Zusammenfassend soll festgehalten sein, dass neuere Bestrebungen ein generelles und frühes Screening zur Prävention von Schwangerschaftskomplikationen (v.a. Frühgeburtenrisiko) als sinnvoll erachten. Von diesen Erkenntnissen können daher vor allem Schwangere mit hohem Risiko für Frühgeburtlichkeit profitieren. Am eindrücklichsten zeigen dies die Studien von Ugwumadu et al. (2005) sowie Larson et al. (2006): Sie wiesen eine signifikante Verlängerung der Schwangerschaft und konsekutiv eine Reduktion der Frühgeburtlichkeit bis 60 Prozent nach. Studien aus Deutschland sprechen denn auch wirtschaftlich für erhebliche Einsparungseffekte (27). Einige Autoren kombinieren
904
ARS MEDICI 18 I 2013
FORTBILDUNG
das BV-Screening auch mit anderen Markern für Frühgeburtlichkeit, wie dem fetalen Fibronektin oder der Messung der Zervixlänge (28).
Therapeutische Aspekte Die Indikation zur Therapie der BV in der Schwangerschaft ergibt sich bei symptomatischen und asymptomatischen Frauen, bei denen die Diagnose mittels der Amsel-Kriterien oder des Nugent-Scores gesichert werden kann. Die tragende Säule innerhalb des Behandlungsregimes stellt die antibiotische Therapie dar. Von Pfeiffer et al. 1978 eingeführt, stehen mit Metronidazol (Flagyl®) in systemischer oder lokaler Anwendung sowie mit Clindamycin (Dalacin®) als 2-prozentige Vaginalcreme in lokaler Anwendung erprobte Mittel zur Verfügung. Beide Präparate greifen die Laktobazillenflora kaum an und gelten in der Schwangerschaft grundsätzlich als unbedenklich. Die Heilungsraten bewegen sich je nach Quelle zwischen 70 und 92 Prozent (29). Allerdings ist dem Begriff Therapieerfolg im Wissen um die hohe Rezidivrate mit einer gewissen Vorsicht zu begegnen. Die wenigen Arbeiten, die die systemische und die lokale Administration verglichen haben, konnten keine signifikanten Unterschiede diesbezüglich feststellen (30). Während im angloamerikanischen Raum Metronidazol auch im ersten Trimester routinemässig peroral verabreicht wird (31), ist man im deutschsprachigen Raum vorsichtiger. Auch wenn beim Menschen keine teratogenen Effekte nachgewiesen werden konnten, weiss man um die Plazentagängigkeit des Antibiotikums und favorisiert daher die lokale Applikation. Ausserdem hat sich gezeigt, dass die perorale Therapie gehäuft mit unerwünschten Nebenwirkungen vergesellschaftet ist, die einen negativen Einfluss auf die Compliance haben. Gemäss der DGGG-Leitlinie «Empfehlung zur bakteriellen Vaginose» kann Metronidazol aber bedenkenlos nach dem ersten Trimester angewandt werden. Die Substitution von Laktobazillenpräparaten (Probiotika) oder die Senkung des pH-Werts mittels Substitution von Milchsäure- oder Ascorbinsäurepräparaten unterstützt die natürlichen, im Fall der BV geschwächten Abwehrmechanismen, ist aber keine kausale Therapieform (32). Somit dürfte ihre Domäne hauptsächlich in der Prävention von Rezidiven (33) beziehungsweise in der Erhaltung eines kurativen Zustands nach erfolgreicher antibiotischer Therapie gesehen werden. Obwohl es für die Wirksamkeit dieser Therapiestrategien keine wissenschaftliche Basis gibt, werden sie häufig begleitend angewandt und gelten bezüglich unerwünschter Nebeneffekte als unbedenklich. Geforscht wird zurzeit auch auf dem Gebiet sogenannter Präbiotika – spezieller Oligosaccharide, die das Wachstum von Laktobazillen fördern und somit dazu führen sollen, dass diese die Flora dominieren. Die Daten hierzu sind aber ebenfalls noch dünn gesät (34). Der Vorteil von lokalen Antiseptika wie Dequaliniumchlorid (Fluomizin®) ist, dass sie ein weites Spektrum aufweisen und somit auch gegen andere Erreger wirksam sind (z.B. Candidiasis, Trichomoniasis). Eine einfach verblindete, randomisierte internationale Multizenterstudie (35) konnte zeigen, dass vaginal appliziertes Dequaliniumchlorid gleichermassen wirksam und gut verträglich ist wie Clindamycincreme und daher eine geeignete Therapiealternative für
Frauen mit bakterieller Vaginose darstellt. Auch andere Antiseptika können nach gängiger Meinung bedenkenlos im Sinn einer supportiven Therapie angewandt werden. Eine kausale Therapie ist aber nicht bewiesen (36). Eine Partnertherapie wird zum jetzigen Zeitpunkt allgemein nicht empfohlen (37) (Tabelle 2).
Neue Aspekte Die neuesten Forschungen beschäftigen sich mit der Biologie der BV auf genetischer und molekularer Ebene. Dabei finden sich äusserst interessante und neuartige Vorstellungen über die Zusammenhänge in der Erhaltung des normalen und der Entstehung des gestörten Vaginalmilieus. Sie könnten künftig für neue Therapieformen wegweisend sein. Dominierende Hotspots innerhalb dieser Bestrebungen sind die postulierte interindividuelle genetische Suszeptibilität für mikrobielle Milieuveränderungen und Infektionen, aber auch unterschiedliche Veranlagungen innerhalb der Kaskaden lokaler Mechanismen (Zytokine, Interleukine, Defensine) der Immunabwehr (38). Das Ziel solcher Erkenntnisse könnte eine individualisierte Prädiktion und Prävention der Frühgeburtlichkeit als Komplikation mikrobieller Ursachen sein. Dieser Forschungszweig ist aber noch zu wenig ausgereift, als dass im Rahmen dieses Artikels Empfehlungen formuliert werden könnten.
Assoziation BV-Parodontitis?
Eine interessante Entwicklung sei abschliessend besonders
hervorgehoben: Beobachtungen weisen auf eine direkte
Assoziation zwischen der BV und den häufig vorkommenden
periodontalen entzündlichen Pathologien hin. Einige Studien
beobachten eine erhöhte Inzidenz der Frühgeburtlichkeit bei
Frauen mit Parodontitis. Vermutet werden dabei einerseits
eine direkte bakterielle Dissemination von enoralen Keimen,
andererseits eine lokalisierte Entzündungsaktivierung über
die Dissemination von Immunmodulatoren (z.B. Zytokine).
Andere Ansätze sprechen interessanterweise für Mecha-
nismen, die auf genetischen Mustern (Polymorphismen)
beruhen und eine für Parodontitis und BV prädestinierende
hypo- respektive hyperresponsive Immunantwort provozie-
ren sollen (Gen-Umwelt-Interaktion) (39). Die Studienlage
ist freilich bis anhin noch nicht so dicht, dass bereits prä-
ventive Massnahmen empfohlen werden könnten. Viel-
versprechende Arbeiten auch von unserer Seite sind aber
«im Köcher».
O
Dr. med. Adrian Baumgartner Universitätsklinik für Frauenheilkunde Inselspital Bern 3010 Bern E-Mail: adrian.baumgartner@insel.ch
Literatur unter www.arsmedici.ch Erstpublikation in «Gynäkologie» 4/2012.
906
ARS MEDICI 18 I 2013
FORTBILDUNG
Quellen: 1. Rein MF, Holmes KK: Non-specific vaginitis, vulvovaginal candidiasis and trichomo-
niasis: Clinical features, diagnosis and management. Curr Clin Top Infect Dis 1983; 4: 281–315. 2. Spiegel CA, Amsel R et al.: Anaerobic bacteria in non specific vaginitis NEJM 1980; 303: 601–607. 3. Swidinski A et al.: Adherent biofilms in bacterial vaginosis. Obstet Gynecol 2005; 106: 1013–1023. 4. Bohbot JM et al.: Bacterial vaginosis in 2011: a lot of questions remain. Gyneol Obstet Fertil 2012; 40: 31–36. 5. Macones GA et al.: A polymorphism in the promotor region of TNF and bacterial vaginosis: prelimitary evidence of gene-enviroment interaction in the etiology of spontaneous preterm birth, Am J Obstet Gynecol 2004; 190: 1504–1508. 6. Mc Gregor IA et al.: Bacterial vaginosis in pregnancy. Obstet Gynecol surv 2000; 55 (5 suppl 1): 1–19. Christian I et al. Bacterial vaginosis: prevalence in outpatients, association with some microorganisms and laboratory indices. Genitourin Med 1989; 65: 382–387. 7. Allsworth JE et al.: Prevalence of Bacterial Vaginosis. Obstet Gynecol 2007; 109: 114–120. Eschenbach DA, Hillier S et al.: Diagosis and clinical manifestations of bacterial vaginosis. Am J Obstet Gynecol 1988; 158: 819–28. Embree J et al.: Nonspecific vaginitis among women attending a sexually transmittet disease clinic. Sex Transm Dis 1984; 11: 81–84. 8. Goldenberg RL et al.: Bacterial colonization of the vagina during pregnancy for ethnic groups. Am J Obstet Gynecol 1996; 174: 1618. Surbek D et al.: J P Obstet Gynecol 1995; 16: 138. 9. Bump R et al.: Bacterial vaginosis in virginal and sexually active adolescent femals: evidence against exclusive sexual transmission. Am J Obstet Gynecol 1988; 158: 935. 10. Schwebke J et al.: New concepts in the etiology of bacterial vaginosis. Curr Infect Disease Reports 2009; 11: 143–147. Yen S et al. Bacterial vaginosis in sexually experienced and non-sexualy experienced young women entering the military. Obstet Gynecol 2003; 102: 927. Fethers KA et al.: Early sexual experiences and risk factors for bacterial vaginosis. J Infect Dis 2009; 200: 1662. 11. Rauh VA et al.: Bacterial vaginosis: a public health problem for women, J Am Women’s Assoc 2000; 55: 220–222. 12. Hay PF et al.: A longitudinal study of bacterial vaginosis and other changes in the vaginal flora during pregnancy. Br J Obstet Gynecol 1994; 101: 1048–1053. 13. Nansel TR et al.: The association of psychosocial stress and bacterial vaginosis in a longitudinal cohort. Am J Obstet Gynecol 2006; 194: 381–386. 14. Ryckman KK et al.: Predicting risk of bacterial vaginosis: The role of race, smoking and corticotropin-releasing hormone-related genes. Mol Hum Reprod. 2009; 15: 131–137. 15. Goldenberg R et al.: Bacterial colonizationof the vagina during pregnancy in four ethnic groups. Am J Obstet Gynecol 1996; 174: 1618. 16. Schwebke J et al.: New concepts in the etiology of bacterial vaginosis. Curr Infect Disease Reports 2009; 11: 143–147. 17. Gomez LM et al.: Evidence of a gene-environment interaction that predisposes to spontaneous preterm birth: a role for asymptomatic bacterial vaginosis and DNAvariants in genes that control the inflammatory response. Am J Obstet Gynecol 2010; 202: 386.el-6. Macones GA et al.: A polymorphism in the promotor region of TNF and bacterial vaginosis: Prelimitary evidence of gene-environment interaction in the etiology of spontaneous preterm birth. Am J Obstet Gynecol 2004; 190: 1504–1508. 18. Veldhuijzen NJ et al.: Viral sexually transmitted infections and bacterial vaginosis: 2001–2004 National Helath and Nutrition Examination Survey data. Sex Transm Dis. 2008; 35: 791–796. 19. Amsel R et al.: Nonspecific vaginitis: Diagnostic criteria and microbial and epidemiologic associations. Am J Med 1983; 74: 14–22. 20. Nugent RP et al.: Reliability of diagnosing bacterial vaginosis is improved by a standardized method of Gram stain interpretation. J Clin Microbiol 1991; 29 (2): 297–301. 21. Leitich H et al.: Bacterial vaginosis as a risk factor for preterm delivery: a metaanalysis. Am J Obstet Gynecol 2003; 189: 139–47. Minkoff H et al.: Riskfacors for prematurity and premature rupture of membranes: a prospective study oft the vaginal flora in pregnancy. Am J Obstet Gynecol 1984; 150: 965–972. 22. Watts DH et al.: Bacterial vaginosis as a risk factor for postcecarean endometritis. Obstet Gynecol 1990; 319: 972–978.
23. Lamont RF et al.: Intravaginal clindamycin to reduce preterm birth in women with abnormal geintal tract flora. Obstet Gynecol. 2003 Mar; 101(3): 516–522. Ugwumandu A et al.: A randomised controlled trial of metronidazole for the prevention of preterm birth in women positive for cervicovaginal fetal fibronectin. BJOG 2006; 113(7): 851 U.S. preventive services task force. Screening for bacterial vaginosis in pregnancy to prevent preterm delivery: U.S. preventive services task force recommendation statement. Ann Intern Med 2008; 148: 214–219. Varma R et al.: Antibiotic treatment of bacterial vaginosis in pregnancy: multiple metaanalysis and dilemmas in interpretation. Europ J Pbstet Gynecol and Reprod Biolog 2006; 124: 10–14. Hodel, M.: Bakterielle Vaginose in der Schwangerschaft: ein Update. Frauenheilkunde aktuell 2006; 3: 4–9.
24. Hodel M.: Bakterielle Vaginose in der Schwangerschaft: Ein Update. Frauenheilkunde aktuell 2006; 3: 4–9. Platz-Christensen JJ et al.: Increased prostaglandin concentrations in the cervical mucus of pregnant women with bacteria vaginosis, Prostaglandins 1992; 43: 133–134.
25. Swidinski A et al.: Adherent biofilms in bacterial vaginosis. Obstet Gynecol 2005; 106: 1013–1023.
26. Platz-Christensen JJ et al.: A longitudinal follow-up of bacterial vaginosis during pregnancy. Acta Obstet Gynecol Scand 1993; 72: 99-102. Sarwal S et al.: Vaginal discharge ; Canadian guidelines on sexualy transmitted infections, Public health agency of Canada; 2006: 106–121.
27. Hauth JC et al.: Reduced incidence of preterm delivery with metronidazole and erythromycin in women with bacterial vaginosis. NEJM 1995; 333: 1732–1736.
28. Iams JD et al.: Prediction and Early Detection of Preterm Labor; Obstet Gynecol 2003; 404. Surbek et al.: Z Geburtsh Neonatol 1997.
29. Hauth JC et al.: Reduced incidence of preterm delivery with metronidazole and erythromycin in women with bacterial vaginosis. N Engl J Med 1995; 333: 1732–1736. Carey JC et al.: Metronidazole to prevent preterm delivery in pregnant women with asymptomatic bacterial vaginosis. N Engl J Med 2000; 342: 534–540. Ugwumandu A et al.: Natural history of bacterial vaginosis and intermediate flora in pregnancy and effect of oral clindamycin. Obstet Gynecol 2004; 104: 114–119.
30. Mitchell CM et al.: Comparison of oral and vaginal metronidazole fror treatment of bacterial vaginosis in pregnancy: Impact on fastidious bacteria. BMC Infect Dis. 2009; 9: 89. Yudin MH et al.: Clinical and cervical cytokine response to treatment with oral or vaginal metronidazole for bacterial vaginosis during pregnancy: a randomized trial. Obstet Gynecol 2003; 102: 527–534.
31. Caro-Paton et al.: Is metrinidazole teratogenic? A metaanalysis. Br J Clin Pharmacol 1997; 44: 179.
32. Mendling W et al.: Back to the roots-mit Laktobazillen und Probiotika. Frauenarzt 2009; 50: 396–404.
33. Ya W et al.: Efficacy of vaginal probiotic capsules for recurrent bacterial vaginosis: a double-blind randomized placebo-controlled study. Am J Obstet Gynecol 2010; 203: 120–126.
34. Rousseau V et al.: Prebiotic effects of oligosaccharides on selected caginal lactobacilli and pathogenic microorganisms. Anaerobe. 2005; 11: 145–153.
35. Weissenbacher ER et al.: A comparison of dequalinium chloride vaginal tablets (Fluomizin®) and clindamycin vaginal cream in the treatment of bacterial vaginosis: a single-blind, randomized clinical trial of efficacy and safety. Gynecol Obstet Invest 2012; 73(1): 8–15.
36. Verstraelen H et al.: Antiseptics and desinfektants fort he treatment of bacterial vaginosis: a systematic review. BMC Infect Dis 2012; 28; 148.
37. Workowski KA et al.: Centers of disease control and prevention (CDC). Sexually transmitted diseases treatment guidelines, 2010. MMWR Recomm Rep 2010; 59: 1. Potter J et al.: Sjould sexual partners of women with bacterial vaginosis receive treatment? Br J Gen Pract 1999; 49: 913.
38. Simhan et al.: Interleukin-6 promotor – 174 polymorphism and spontaneous preterm birth. Am J Obstet Gynecol 2003; 189: 915-918. Landau et al.: Beta2-ad-renergic receptor genotype and preterm delivery. Am J Obstet Gynecol 2002; 187(5): 1294–1298.
39. Kornman KS et al.: Genetic variations in cytokine epression: a risk factor for severity of adult peridontitis. Ann Periodontol 1998; 3: 327. Bogess KA et al.: Fetal immune response to oral pathogens and risk of preterm birth. Am J Obstet Gynecol 2005; 193: 1121.
ARS MEDICI 18 I 2013