Transkript
FORTBILDUNG
Management chronischer Schmerzen bei älteren Patienten
Die Behandlung chronischer Schmerzen stellt bei älteren Menschen aufgrund fehlender geriatriespezifischer Evidenz und sehr individueller Alterungsprozesse eine grosse Herausforderung dar. Amerikanische Wissenschaftler haben nun einen Leitfaden für die effektive Schmerzkontrolle bei Senioren erarbeitet.
CLINICAL INTERVENTIONS IN AGING
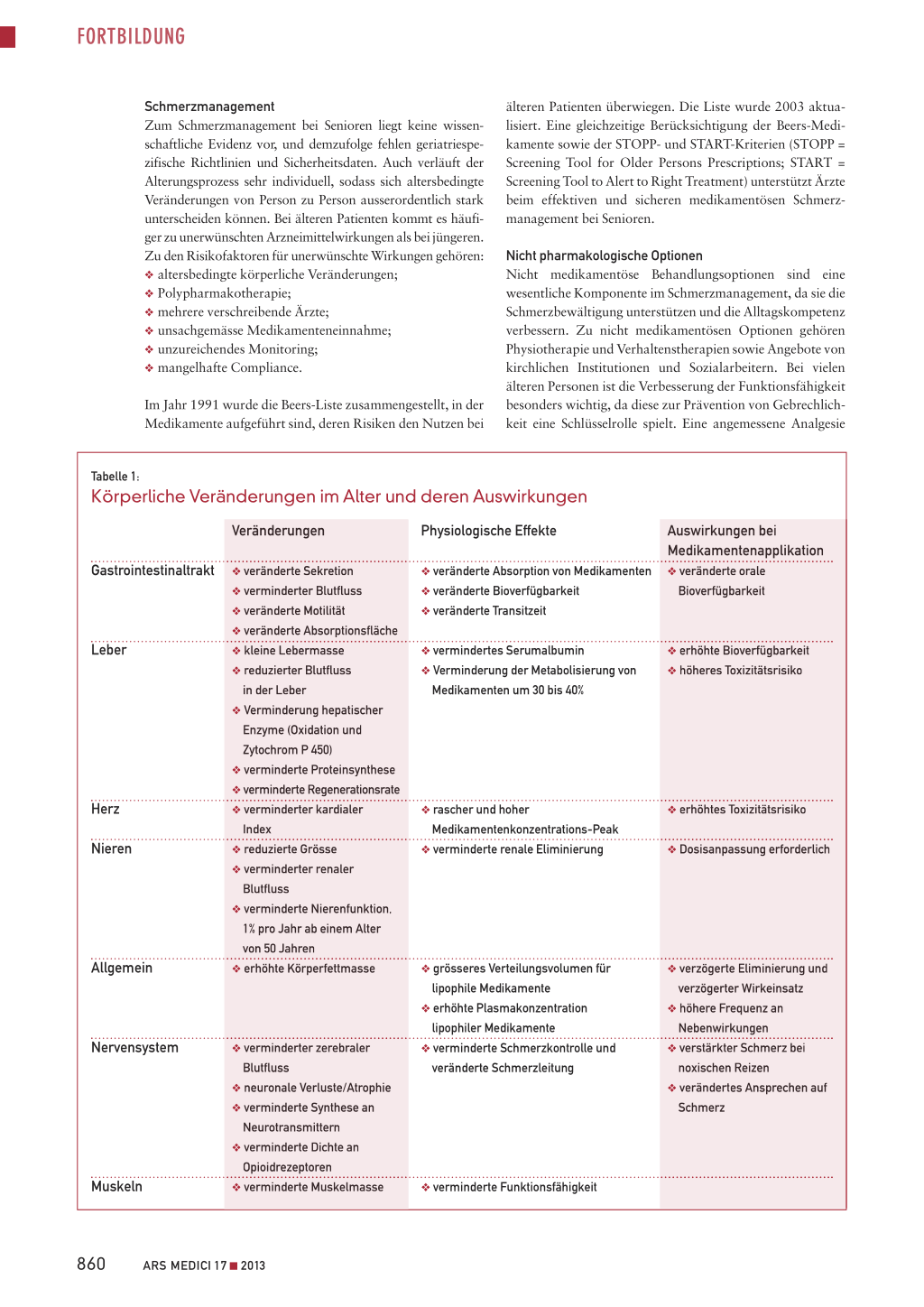
Schmerzprävalenz beträgt bei Senioren 50 bis 75 Prozent. Dennoch bleiben ihre Schmerzen häufig unterdiagnostiziert und unterbehandelt. Da eine unzureichende Schmerzkontrolle mit Beeinträchtigungen der Alltagsaktivitäten sowie mit Stimmungsstörungen, verminderter Mobilität und kognitiven Veränderungen verbunden sein kann, ist ein effektives Schmerzmanagement bei dieser Bevölkerungsgruppe jedoch von grosser Bedeutung. Altersbedingte körperliche Veränderungen sind mit einer Veränderung der Pharmakokinetik und Pharmakodynamik von Medikamenten verbunden (Tabelle 1).
Heutzutage gelten Personen ab 65 Jahren als ältere Menschen. Von 1900 bis 2010 hat ihr Anteil an der Bevölkerung in den USA von 4 auf 13 Prozent zugenommen, und bis zum Jahr 2030 wird ein weiterer Anstieg auf etwa 20 Prozent erwartet. Aufgrund des medizinischen Fortschritts sowie Verbesserungen im Hinblick auf die Hygiene und die Ernährung bleiben Senioren derzeit länger fit als früher. Während sich 1982 nur 73 Prozent von ihnen als nicht eingeschränkt einstuften, fühlten sich 81 Prozent im Jahr 2005 körperlich und geistig gesund. Der Alterungsprozess ist mit körperlichen Veränderungen und einer erhöhten Wahrscheinlichkeit für degenerative Erkrankungen, funktionelle Einschränkungen, Stürze und Knochenbrüche verbunden. Mit zunehmenden degenerativen Veränderungen und multiplen Komorbiditäten leiden ältere Menschen auch immer häufiger unter Schmerzen. Die
Merksätze
O Die Schmerzprävalenz nimmt mit dem Alter zu.
O Altersbedingte physische Veränderungen sind mit einer Veränderung der Pharmakodynamik und der Pharmakokinetik von Medikamenten verbunden.
O Komorbiditäten, Polypharmakotherapie und unzureichende Compliance erschweren die Schmerzkontrolle bei älteren Patienten zusätzlich.
O Starke Opioide, NSAID und trizyklische Antidepressiva sollten bei Senioren vermieden werden.
O Bei älteren Patienten wird der am wenigsten invasive Applikationsweg gewählt.
Schmerzevaluierung Eine präzise Schmerzevaluierung ist der Schlüssel für eine optimale Schmerzkontrolle. Die Selbstauskunft des Patienten ist die verlässlichste Quelle zur Schmerzbeurteilung. Eine detaillierte Erfassung der Lokalisierung, der Dauer, des Typs, der Ausstrahlung und des zeitlichen Auftretens der Schmerzen sowie der mit dem Schmerz assoziierten neuralen Symptome ist zur Eingrenzung der Differenzialdiagnose von Nutzen. Die Dokumentation von zuvor eingenommenen Medikamenten und deren Wirkung ist ebenfalls ein wichtiger Bestandteil der Evaluierung. Die Anamnese wird durch die Befunde einer körperlichen Untersuchung ergänzt. Je nach der körperlichen und mentalen Verfassung des Patienten können zur Schmerzevaluierung auch verschiedene Erfassungsbögen verwendet werden. Dazu gehören eindimensionale Skalen (mit numerischen Werten oder mehrfarbige visuell analoge Skalen zur Beurteilung der Schmerzintensität) sowie mehrdimensionale verbale Beschreibungsskalen wie der McGill Pain Questionnaire oder der Multidimensional Pain Inventory. Neben der Erfassung des Schmerzes selbst werden auch dessen Auswirkungen auf die Lebensqualität evaluiert. Bei kognitiven Beeinträchtigungen und Demenz gestaltet sich dies häufig schwierig. Hier ist die Beobachtung des Verhaltens des Patienten das wichtigste Instrument zur Beurteilung des Schmerzgeschehens. Zur Schmerzerfassung steht zudem ein Pain-Assessment-Algorithmus zur Verfügung, der bei kognitiv beeinträchtigten und nicht beeinträchtigten Patienten befolgt werden kann: O Selbstauskunft; O Evaluierung des Verhaltens während der körperlichen
Untersuchung; O Auskünfte von Betreuungspersonen; O Zusammenstellung der bisher angewendeten Medika-
mente, der nicht pharmakologischen Interventionen und der Behandlungsergebnisse.
858
ARS MEDICI 17 I 2013
FORTBILDUNG
Schmerzmanagement Zum Schmerzmanagement bei Senioren liegt keine wissenschaftliche Evidenz vor, und demzufolge fehlen geriatriespezifische Richtlinien und Sicherheitsdaten. Auch verläuft der Alterungsprozess sehr individuell, sodass sich altersbedingte Veränderungen von Person zu Person ausserordentlich stark unterscheiden können. Bei älteren Patienten kommt es häufiger zu unerwünschten Arzneimittelwirkungen als bei jüngeren. Zu den Risikofaktoren für unerwünschte Wirkungen gehören: O altersbedingte körperliche Veränderungen; O Polypharmakotherapie; O mehrere verschreibende Ärzte; O unsachgemässe Medikamenteneinnahme; O unzureichendes Monitoring; O mangelhafte Compliance.
Im Jahr 1991 wurde die Beers-Liste zusammengestellt, in der Medikamente aufgeführt sind, deren Risiken den Nutzen bei
älteren Patienten überwiegen. Die Liste wurde 2003 aktualisiert. Eine gleichzeitige Berücksichtigung der Beers-Medikamente sowie der STOPP- und START-Kriterien (STOPP = Screening Tool for Older Persons Prescriptions; START = Screening Tool to Alert to Right Treatment) unterstützt Ärzte beim effektiven und sicheren medikamentösen Schmerzmanagement bei Senioren.
Nicht pharmakologische Optionen Nicht medikamentöse Behandlungsoptionen sind eine wesentliche Komponente im Schmerzmanagement, da sie die Schmerzbewältigung unterstützen und die Alltagskompetenz verbessern. Zu nicht medikamentösen Optionen gehören Physiotherapie und Verhaltenstherapien sowie Angebote von kirchlichen Institutionen und Sozialarbeitern. Bei vielen älteren Personen ist die Verbesserung der Funktionsfähigkeit besonders wichtig, da diese zur Prävention von Gebrechlichkeit eine Schlüsselrolle spielt. Eine angemessene Analgesie
Tabelle 1:
Körperliche Veränderungen im Alter und deren Auswirkungen
Veränderungen
Gastrointestinaltrakt Leber
Herz Nieren
Allgemein
O veränderte Sekretion O verminderter Blutfluss O veränderte Motilität O veränderte Absorptionsfläche O kleine Lebermasse O reduzierter Blutfluss
in der Leber O Verminderung hepatischer
Enzyme (Oxidation und Zytochrom P 450) O verminderte Proteinsynthese O verminderte Regenerationsrate O verminderter kardialer Index O reduzierte Grösse O verminderter renaler Blutfluss O verminderte Nierenfunktion, 1% pro Jahr ab einem Alter von 50 Jahren O erhöhte Körperfettmasse
Nervensystem Muskeln
O verminderter zerebraler Blutfluss
O neuronale Verluste/Atrophie O verminderte Synthese an
Neurotransmittern O verminderte Dichte an
Opioidrezeptoren O verminderte Muskelmasse
Physiologische Effekte
O veränderte Absorption von Medikamenten O veränderte Bioverfügbarkeit O veränderte Transitzeit
Auswirkungen bei Medikamentenapplikation
O veränderte orale Bioverfügbarkeit
O vermindertes Serumalbumin O Verminderung der Metabolisierung von
Medikamenten um 30 bis 40%
O erhöhte Bioverfügbarkeit O höheres Toxizitätsrisiko
O rascher und hoher Medikamentenkonzentrations-Peak
O verminderte renale Eliminierung
O erhöhtes Toxizitätsrisiko O Dosisanpassung erforderlich
O grösseres Verteilungsvolumen für lipophile Medikamente
O erhöhte Plasmakonzentration lipophiler Medikamente
O verminderte Schmerzkontrolle und veränderte Schmerzleitung
O verzögerte Eliminierung und verzögerter Wirkeinsatz
O höhere Frequenz an Nebenwirkungen
O verstärkter Schmerz bei noxischen Reizen
O verändertes Ansprechen auf Schmerz
O verminderte Funktionsfähigkeit
860
ARS MEDICI 17 I 2013
FORTBILDUNG
ermöglicht dem Patienten, entsprechende Bewegungsangebote wahrzunehmen. Bei Personen mit hohem Sturzrisiko sollte eine ergonomische Anpassung des Lebensstils vorgenommen werden. Geeignete Massnahmen sind die Beseitigung von Stolperfallen und die Benutzung von Gehhilfen. Bei manchen Senioren kann mit einer Ernährungsberatung der Ernährungszustand verbessert werden, was dem Verlust der Muskelmasse und der Entwicklung von Osteoporose vorbeugt.
Medikamentöse Behandlung Schmerz kann in nozizeptiven, neuropathischen, psychosozialen, viszeralen und gemischten Schmerz klassifiziert werden. Analgetika wie Opioide, Paracetamol und nicht steroidale antientzündliche Medikamente (NSAID) wirken vor allem bei nozizeptiven Schmerzen, Adjuvanzien wie Antiepileptika und Antidepressiva dagegen eher bei neuropathischen Schmerzen. Vor der Verschreibung eines First-Line-Analgetikums sollte daher der Schmerztyp bestimmt werden. Bei älteren Patienten wird der am wenigsten invasive Applikationsweg gewählt. Die WHO-Stufenleiter wurde ursprünglich für das Management von Tumorschmerzen mit dem Schwerpunkt auf oralen Opioiden entwickelt, findet jedoch mittlerweile auch bei nicht tumorbedingten Schmerzen und bei Schmerzen in der geriatrischen Population Anwendung. Starke Opioide, NSAID und trizyklische Antidepressiva sollten bei älteren Patienten vermieden werden.
Nicht-Opioid-Analgetika Paracetamol (Panadol® und Generika), NSAID und Steroide sind die am häufigsten angewendeten Nicht-Opioid-Analgetika. Bei Paracetamol handelt es sich um ein zentral wirksames Analgetikum ohne antientzündliche Eigenschaften. Der Wirkstoff wird über die Leber verstoffwechselt und über die Nieren ausgeschieden. Paracetamol eignet sich als Analgetikum und als Koanalgetikum. Die Substanz steigert die Wirksamkeit von Opioidanalgetika und ermöglicht so die Einsparung von Opioiden. Paracetamol ist ein Analgetikum für leichte und für chronische Schmerzen. Bei eingeschränkter
Leber- oder Nierenfunktion ist eine Dosisanpassung erforderlich. Aufgrund des Ceilingeffekts kann die Dosis nicht beliebig gesteigert werden. Bei älteren Patienten sollten 2000 mg/Tag nicht überschritten werden. Eine Daueranwendung von NSAID sollte bei älteren Patienten aufgrund des hohen Risikos für gastrointestinale toxische Effekte und renale oder kardiale Funktionsstörungen vermieden werden. Eine kurzzeitige Behandlung kann nach sorgfältiger Evaluierung der Komorbiditäten unter engmaschiger Überwachung im Hinblick auf gastrointestinale und renale Nebenwirkungen sowie auf Medikamentenwechselwirkungen erfolgen. Bei der Anwendung von NSAID wird die gleichzeitige Gabe von Gastroprotektiva wie Protonenpumpenhemmern empfohlen. In manchen Fällen können topische NSAID eine nebenwirkungsärmere Alternative sein.
Opioidanalgetika Opioidanalgetika werden meist zur Behandlung moderater bis starker Schmerzen und bei gebrechlichkeitsbedingten Schmerzen angewendet. Das WHO-Stufenschema enthält eine Anleitung zur Auswahl und Anwendung geeigneter Substanzen. Hydrocodon (Hydrocodon Streuli®) und Tramadol (Tramal® und Generika) gelten als schwache Opioide und werden bei leichten Schmerzen angewendet, die mit nicht opioiden Analgetika nicht kontrolliert werden können. Kann mit schwachen Opioiden keine ausreichende Schmerzkontrolle erzielt werden, kommen stärkere Opioide wie Morphin, Oxycodon (Oxycodon® Sandoz, Oxycontin®, Oxynorm®, Targin® [Kombination mit Naloxon]), Oxymorphon (nicht im AK der Schweiz), Hydromorphon, Buprenorphin (Temgesic®, Transtec®, Subutex® und Generika), Tapentadol (Palexia®), Fentanyl (Pflaster: Durogesic® Matrix und Generika) oder Methadon (Ketalgin® und Generika) zum Einsatz. Die meisten starken Opioide stehen in schnell und lang wirksamen Darreichungsformen zur Verfügung. Die Halbwertszeit schnell wirksamer Präparate beträgt 2 bis 6 Stunden. Mit lang wirksamen Darreichungsformen wie Retardtabletten oder Reservoirpflastern kann über 8 bis 12 Stunden eine Analgesie erreicht werden.
Tabelle 2:
Äquianalgetische Opioid-Umrechnungstabelle
(nach Rastogi und Meek)
Morphin Fentanyl Hydrocodon Oxymorphon Hydromorphon Methadon* Oxycodon
Eliminationshalbwertszeit in Stunden
2–4 4 4 2–3 3 20–120 3
IV-Äquivalent zu IV-Morphin 10 mg, Einzeldosis
10 mg 100 µg nicht applizierbar 1 mg 2 mg 10 mg nicht applizierbar
IV = intravenös; PO = peroral *Die sehr lange Eliminationshalbwertszeit verursacht eine Methadonakkumulation über viele Tage.
PO-Äquivalent zu IV-Morphin 10 mg, Einzeldosis
20–60 mg nicht applizierbar 30–40 mg 10 mg 10 mg 10–20 mg 20–30 mg
ARS MEDICI 17 I 2013
861
FORTBILDUNG
Bei schnell wirksamen Darreichungsformen wird mit der niedrigsten wirksamen Dosis begonnen und anschliessend bis zur Stabilisierung einer effektiven Analgesie hochtitriert. Dabei sollte die Dosis jeweils um 30 bis 50 Prozent in Mindestabständen von 24 Stunden erhöht werden. Der Metabolismus von Hydromorphon, Oxycodon und Methadon ist abhängig von der Leberfunktion, während die Elimination von Morphin von der Funktionsfähigkeit der Niere abhängt. Morphin, Hydromorphon und Hydrocodon werden bei eingeschränkter Nieren- und Leberfunktion vorsichtig angewendet. Methadon wird aufgrund seines komplexen und variablen Metabolismus unter diesen klinischen Gegebenheiten meist vermieden. Propoxyphen (nicht im AK der Schweiz), Meperidin (Pethidin Amino®, Pethidin Streuli®), Pentazocin (nicht im AK der Schweiz) und hoch dosiertes Tramadol (> 200 mg/Tag) sollten älteren Patienten nicht gegeben werden, da es bei ihnen durch die Akkumulierung von Metaboliten zu unerwünschten Wirkungen kommen kann. In der Anfangsphase des Schmerzmanagements sollten lang wirksame Darreichungsformen bei älteren Patienten aufgrund der veränderten Stoffwechsellage, einer häufig anzutreffenden Polypharmakotherapie und dem erhöhten Risiko für Nebenwirkungen zunächst nicht angewendet werden. Im Management chronischer Schmerzen können lang wirksame Darreichungsformen jedoch sinnvoll sein. Schnell wirksame Formulierungen sind vorwiegend bei Durchbruch- oder gelegentlichen Schmerzen von Nutzen. Bei Methadon handelt es sich um ein komplexes Medikament, das mit unvorhersehbaren Unterschieden in der Wirksamkeit und der Eliminierungshalbwertszeit (bis zu 120 h!) verbunden ist (siehe Tabelle 2). Dieses Opioid sollte daher nur von Ärzten angewendet werden, die über Erfahrung mit der Substanz verfügen. Zudem sind ein engmaschiges Monitoring und langsames Hochtitrieren erforderlich.
Unerwünschte Opioidwirkungen Zu den häufigsten opioidinduzierten Nebenwirkungen gehören Obstipation, Sedierung, Übelkeit, endokrine Fehlfunktionen und kognitive Beeinträchtigungen. Neben der gezielten Auswahl geeigneter Medikamente können unerwünschte Wirkungen mit Veränderungen der Dosierung, einem Wechsel des Applikationsweges oder einem Wechsel zu einer anderen Opioidformulierung gemanagt werden. Der Obstipation kann mit Stuhlweichmachern oder Laxanzien vorgebeugt werden. Falls es dennoch dazu kommt, sollte die Obstipation nach Ausschluss eines Darmverschlusses sofort behandelt werden. Geeignete zusätzliche Medikamente zur Darmregulierung sind Lactulose (Duphalac®, Gatinar®, Rudolac®) oder Polyethylenglykol (Movicol® und Generika). In therapieresistenten Fällen können periphere Opioidantagonisten wie Methylnaltrexon (Relistor®) gegeben werden. Da eine Obstipation die häufigste Ursache für Übelkeit darstellt, ist das Management der Verstopfung auch für die antiemetische Kontrolle von Bedeutung. Zu weiteren antiemetischen Zielen gehört die Blockade der Rezeptoren in der Chemorezeptor-Trigger-Zone mit Droperidol (Droperidol® Sintetica), Prochlorperazin (nicht im AK der Schweiz) oder dem Serotoninantagonisten Ondansetron (Zofran® und Generika). Eine Verbesserung der Darmmotilität wird mit pro-
Schmerzmanagement bei älteren gebrechlichen Patienten
Evaluierung
O detaillierte medizinische Vorgeschichte, Schmerz, Komorbiditäten, Medikamente, Auswirkungen der Schmerzen
O körperliche Untersuchung – Schmerz und Komorbiditäten O mentaler Status, Funktionsfähigkeit, Gebrechlichkeitsstatus
Diagnose
O hierarchische Schmerzerfassung (Pain-Assessment-Algorithmus)
O diagnostische Tests
Management
O Schulung von Patient und Betreuern zu falschen Vorstellungen über Schmerzen und Behandlung
O klare und häufige Kommunikation zwischen Patient, Familie, Ärzten und Betreuern
O Entwicklung individualisierter multimodaler Versorgungspläne inklusive Medikamente, Injektionen oder chirurgische Intervention, Psychotherapie, Physiotherapie, soziale und spirituelle Interventionen
Medikamentöse Behandlung
O Evaluierung des Schmerztyps, des komorbiden Status und der medizinischen Vorgeschichte
O Kenntnis und Berücksichtigung altersbedingter körperlicher Veränderungen
O Hochrisikomedikamente der Beers-Liste wie trizyklische Antidepressiva werden vermieden
O Auswahl und Anpassung der Dosis erfolgt entsprechend der Leber- und Nierenfunktion
O Auswahl des am wenigsten invasiven Applikationswegs O Beginn mit der niedrigsten wirksamen Dosis O langsames Titrieren: ausreichend Zeit verstreichen lassen
zwischen den Dosisänderungen, um die Wirkung beurteilen zu können; Anwendung des WHO-Stufenschemas für Opioide, Erhöhung der Dosis um 30 bis 50 Prozent nach 24 Stunden oder einem längeren Zeitraum O häufiges engmaschiges Monitoring bezüglich der therapeutischen Wirksamkeit und unerwünschter Wirkungen, vor allem bei Dosisänderungen O unerwünschte Wirkungen sollten rasch diagnostiziert und behandelt werden
kinetischen Substanzen wie Metoclopramid (Paspertin®, Pimperan®) und eine Reduzierung der vestibulären Empfindlichkeit mit Antihistaminika und Anticholinergika erzielt. Sedierung und kognitive Beeinträchtigungen lassen sich meist mit einer Dosisreduzierung vermindern, gelegentlich sind jedoch Stimulanzien wie Dextroamphetamin (nicht im AK der Schweiz) und Methylphenidat (Ritalin® und Generika) zum Ausgleich der ZNS-dämpfenden Wirkung der Opioide erforderlich.
862
ARS MEDICI 17 I 2013
Bei opioidinduziertem hypogonadotropischem Hypogonadismus kann ein Androgenersatz von Nutzen sein.
Opioidwechsel Bei unzureichendem Ansprechen wird meist das Opioid gewechselt. Für einen erfolgreichen Wechsel ist die Kenntnis der relativen analgetischen Potenz der verschiedenen Opioide unerlässlich (siehe Tabelle 2). In aktuellen Richtlinien werden zwei Strategien für eine sichere Dosisanpassung beim Wechsel auf ein neues Opioid empfohlen: Zunächst wird der Bedarf über 24 Stunden des zuvor gegebenen Opioids ermittelt. Anschliessend wird die Dosis des neuen Opioids unter Adjustierung entsprechend der Konversionstabelle um 25 bis 50 Prozent reduziert, um eine unvollständige Kreuztoleranz zwischen Opioiden zu vermeiden. Bei Hochrisikopatienten (ältere Menschen, eingeschränkte Nierenfunktion oder kognitive Beeinträchtigung) sollte die Dosis um weitere 15 bis 30 Prozent reduziert werden. Diese Empfehlungen gelten nicht für Methadon; hier sollte unter Berücksichtigung der variablen Pharmakokinetik und Pharmakodynamik eine Dosisreduzierung um 75 bis 90 Prozent vorgenommen werden. Die Titration der Opioide kann in Schritten von 5 bis 15 Prozent der täglichen Dosis in geeigneter Applikationshäufigkeit und unter Bereitstellung einer Bedarfsmedikation sicher durchgeführt werden. Bei einer langfristigen Opioidbehandlung sollte der Arzt die Compliance und die regelmässige Einnahme sicherstellen und auf eine potenzielle Abhängigkeitsoder Toleranzentwicklung achten.
Adjuvanzien
Bei Adjuvanzien handelt es sich um Medikamente, die ur-
sprünglich für andere Indikationen als den Schmerz entwi-
ckelt wurden. Dazu gehören Antidepressiva, Antiepileptika,
Kortikosteroide, Lokalanästhetika und Muskelrelaxanzien.
Adjuvanzien werden meist in Kombination mit Opioiden bei
persistenten und refraktären Schmerzen angewendet, man-
che sind auch Medikamente der ersten Wahl bei neuropathi-
schen Schmerzen.
Trizyklische Antidepressiva sind mit anticholinergen Neben-
wirkungen, kognitiven Beeinträchtigungen und kardialen
Fehlfunktionen verbunden und sollten daher bei älteren
Menschen nicht angewendet werden.
Antiepileptika wie Gabapentin (Neurontin® und Generika),
Pregabalin (Lyrica®), Lamotrigin (Lamictal® und Generika),
Leviracetam (Keppra® und Generika), Tiagabin (nicht im AK
der Schweiz) und Topiramat (Topamax® und Generika) sind
bei neuropathischen Schmerzkomponenten wirksam. Da alle
diese Substanzen mit Sedierung und kognitiven Veränderun-
gen verbunden sein können, sollten sie sehr langsam hoch-
titriert werden. Bis auf Lamotrigin und Tiagabin werden alle
Antiepileptika der Nierenfunktion angepasst.
Bei Gebrechlichkeit ist gelegentlich ein Hormonersatz mit
Androgenen oder Wachstumshormonen zur Erhöhung der
Muskelmasse erforderlich.
O
Petra Stölting
Quelle: Rastogi R, Meek BD: Management of chronic pain in elderly, frail patients: finding a suitable, personalized method of control. Clinical Interventions in Aging 2013; 8: 37–46.
Interessenkonflikte: keine deklariert