Transkript
FORTBILDUNG
In mano veritas
Behandlung alltäglicher offener Handverletzungen in der Praxis
Es gibt eine ganze Reihe von Handverletzungen, die vom Hausarzt fachgerecht versorgt werden können und bei denen die Überweisung an einen Handchirurgen überflüssig ist. Die häufigsten Fälle werden in diesem Beitrag vorgestellt.
BETTINA JUON PERSONENI UND ESTHER VÖGELIN
Handverletzungen können sehr gut in der hausärztlichen Praxis behandelt werden, wenn die unten jeweils aufgeführten «Red flag»-Situationen beachtet und der Patient bei fehlenden Möglichkeiten der Versorgung entsprechend weitergewiesen wird.
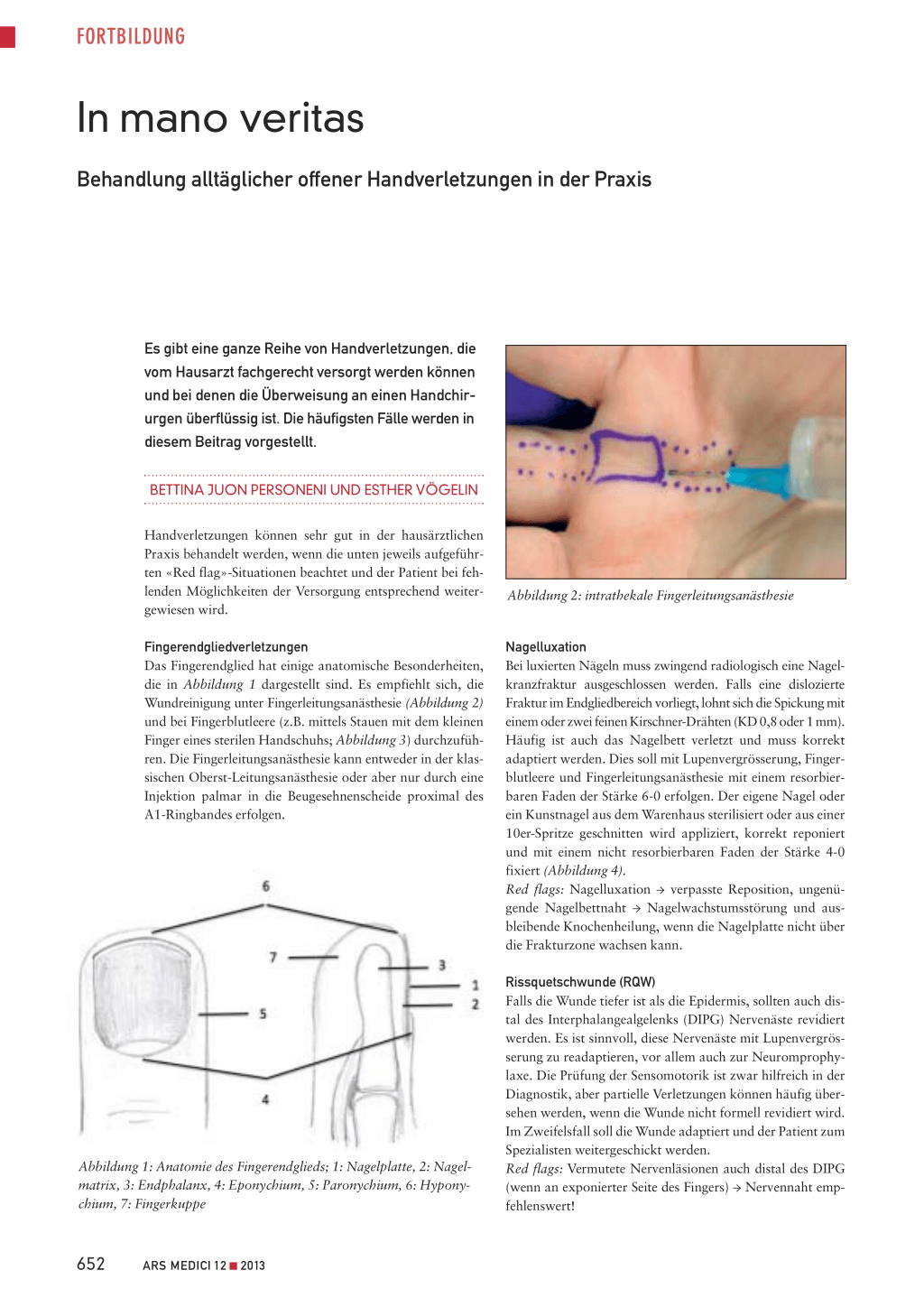
Abbildung 2: intrathekale Fingerleitungsanästhesie
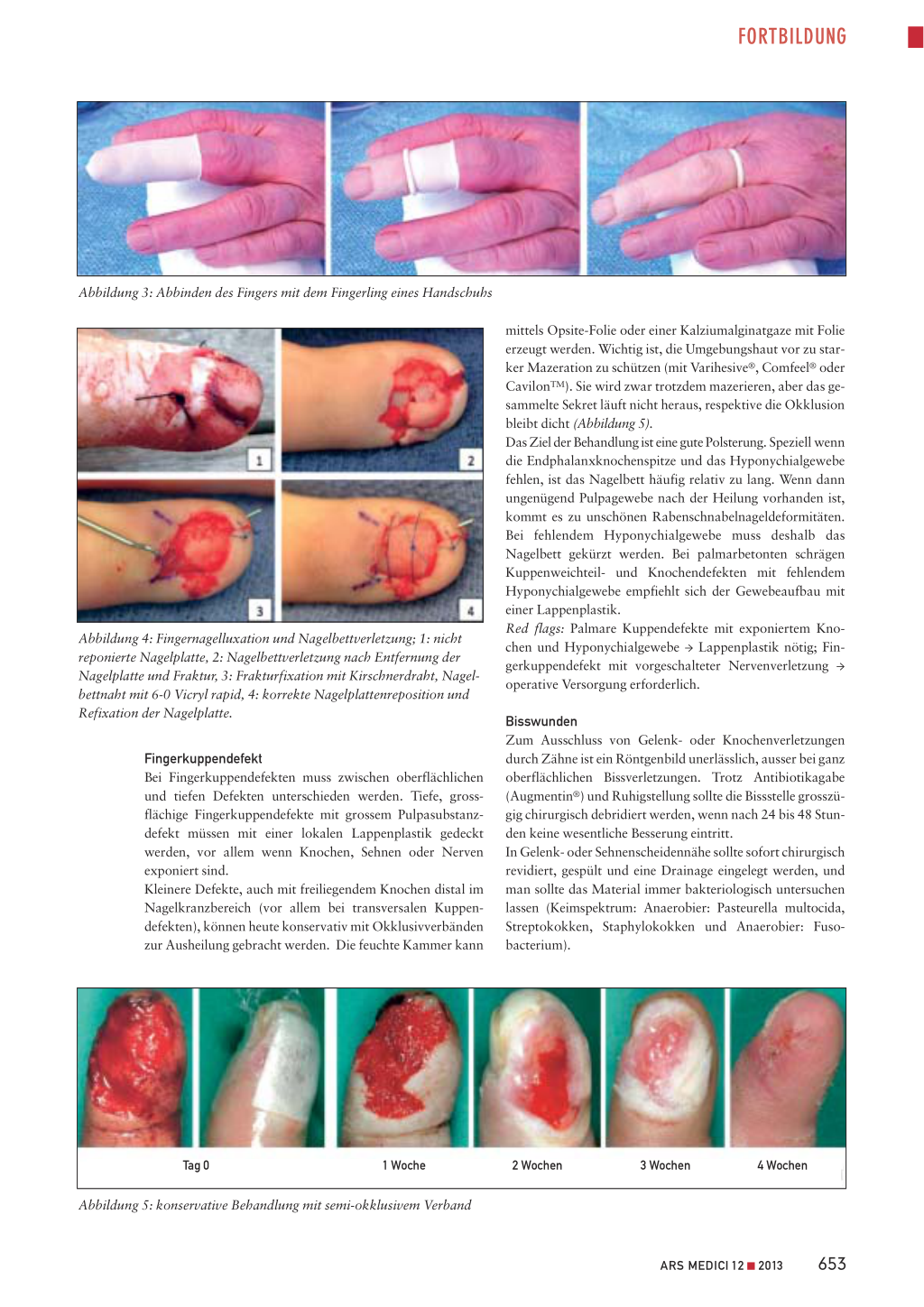
Fingerendgliedverletzungen Das Fingerendglied hat einige anatomische Besonderheiten, die in Abbildung 1 dargestellt sind. Es empfiehlt sich, die Wundreinigung unter Fingerleitungsanästhesie (Abbildung 2) und bei Fingerblutleere (z.B. mittels Stauen mit dem kleinen Finger eines sterilen Handschuhs; Abbildung 3) durchzuführen. Die Fingerleitungsanästhesie kann entweder in der klassischen Oberst-Leitungsanästhesie oder aber nur durch eine Injektion palmar in die Beugesehnenscheide proximal des A1-Ringbandes erfolgen.
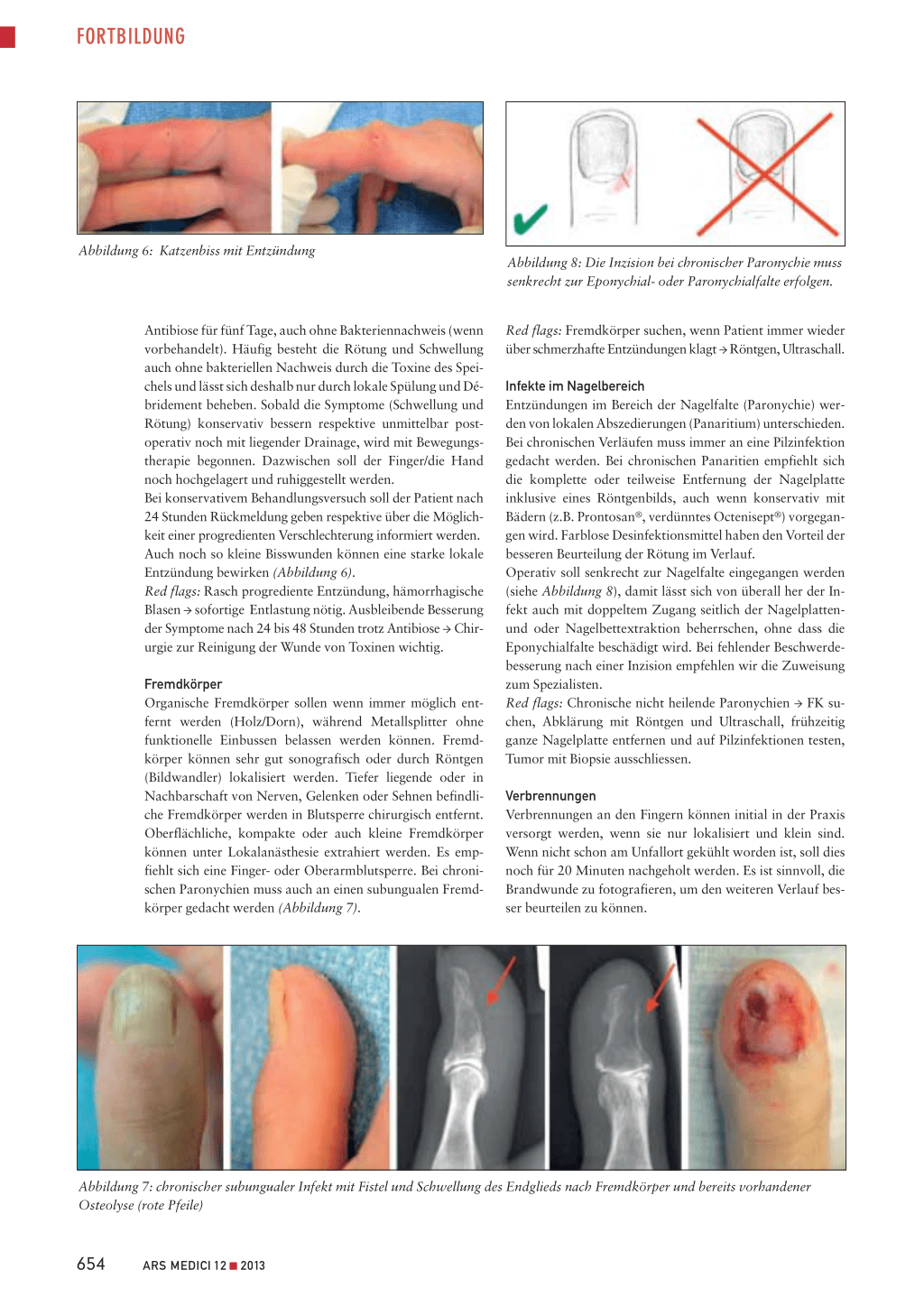
Nagelluxation Bei luxierten Nägeln muss zwingend radiologisch eine Nagelkranzfraktur ausgeschlossen werden. Falls eine dislozierte Fraktur im Endgliedbereich vorliegt, lohnt sich die Spickung mit einem oder zwei feinen Kirschner-Drähten (KD 0,8 oder 1 mm). Häufig ist auch das Nagelbett verletzt und muss korrekt adaptiert werden. Dies soll mit Lupenvergrösserung, Fingerblutleere und Fingerleitungsanästhesie mit einem resorbierbaren Faden der Stärke 6-0 erfolgen. Der eigene Nagel oder ein Kunstnagel aus dem Warenhaus sterilisiert oder aus einer 10er-Spritze geschnitten wird appliziert, korrekt reponiert und mit einem nicht resorbierbaren Faden der Stärke 4-0 fixiert (Abbildung 4). Red flags: Nagelluxation → verpasste Reposition, ungenügende Nagelbettnaht → Nagelwachstumsstörung und ausbleibende Knochenheilung, wenn die Nagelplatte nicht über die Frakturzone wachsen kann.
Abbildung 1: Anatomie des Fingerendglieds; 1: Nagelplatte, 2: Nagelmatrix, 3: Endphalanx, 4: Eponychium, 5: Paronychium, 6: Hyponychium, 7: Fingerkuppe
Rissquetschwunde (RQW) Falls die Wunde tiefer ist als die Epidermis, sollten auch distal des Interphalangealgelenks (DIPG) Nervenäste revidiert werden. Es ist sinnvoll, diese Nervenäste mit Lupenvergrösserung zu readaptieren, vor allem auch zur Neuromprophylaxe. Die Prüfung der Sensomotorik ist zwar hilfreich in der Diagnostik, aber partielle Verletzungen können häufig übersehen werden, wenn die Wunde nicht formell revidiert wird. Im Zweifelsfall soll die Wunde adaptiert und der Patient zum Spezialisten weitergeschickt werden. Red flags: Vermutete Nervenläsionen auch distal des DIPG (wenn an exponierter Seite des Fingers) → Nervennaht empfehlenswert!
652
ARS MEDICI 12 ■ 2013
FORTBILDUNG
Abbildung 3: Abbinden des Fingers mit dem Fingerling eines Handschuhs
Abbildung 4: Fingernagelluxation und Nagelbettverletzung; 1: nicht reponierte Nagelplatte, 2: Nagelbettverletzung nach Entfernung der Nagelplatte und Fraktur, 3: Frakturfixation mit Kirschnerdraht, Nagelbettnaht mit 6-0 Vicryl rapid, 4: korrekte Nagelplattenreposition und Refixation der Nagelplatte.
Fingerkuppendefekt Bei Fingerkuppendefekten muss zwischen oberflächlichen und tiefen Defekten unterschieden werden. Tiefe, grossflächige Fingerkuppendefekte mit grossem Pulpasubstanzdefekt müssen mit einer lokalen Lappenplastik gedeckt werden, vor allem wenn Knochen, Sehnen oder Nerven exponiert sind. Kleinere Defekte, auch mit freiliegendem Knochen distal im Nagelkranzbereich (vor allem bei transversalen Kuppendefekten), können heute konservativ mit Okklusivverbänden zur Ausheilung gebracht werden. Die feuchte Kammer kann
mittels Opsite-Folie oder einer Kalziumalginatgaze mit Folie erzeugt werden. Wichtig ist, die Umgebungshaut vor zu starker Mazeration zu schützen (mit Varihesive®, Comfeel® oder CavilonTM). Sie wird zwar trotzdem mazerieren, aber das gesammelte Sekret läuft nicht heraus, respektive die Okklusion bleibt dicht (Abbildung 5). Das Ziel der Behandlung ist eine gute Polsterung. Speziell wenn die Endphalanxknochenspitze und das Hyponychialgewebe fehlen, ist das Nagelbett häufig relativ zu lang. Wenn dann ungenügend Pulpagewebe nach der Heilung vorhanden ist, kommt es zu unschönen Rabenschnabelnageldeformitäten. Bei fehlendem Hyponychialgewebe muss deshalb das Nagelbett gekürzt werden. Bei palmarbetonten schrägen Kuppenweichteil- und Knochendefekten mit fehlendem Hyponychialgewebe empfiehlt sich der Gewebeaufbau mit einer Lappenplastik. Red flags: Palmare Kuppendefekte mit exponiertem Knochen und Hyponychialgewebe → Lappenplastik nötig; Fingerkuppendefekt mit vorgeschalteter Nervenverletzung → operative Versorgung erforderlich.
Bisswunden Zum Ausschluss von Gelenk- oder Knochenverletzungen durch Zähne ist ein Röntgenbild unerlässlich, ausser bei ganz oberflächlichen Bissverletzungen. Trotz Antibiotikagabe (Augmentin®) und Ruhigstellung sollte die Bissstelle grosszügig chirurgisch debridiert werden, wenn nach 24 bis 48 Stunden keine wesentliche Besserung eintritt. In Gelenk- oder Sehnenscheidennähe sollte sofort chirurgisch revidiert, gespült und eine Drainage eingelegt werden, und man sollte das Material immer bakteriologisch untersuchen lassen (Keimspektrum: Anaerobier: Pasteurella multocida, Streptokokken, Staphylokokken und Anaerobier: Fusobacterium).
Tag 0
1 Woche
Abbildung 5: konservative Behandlung mit semi-okklusivem Verband
2 Wochen
3 Wochen
4 Wochen
ARS MEDICI 12 ■ 2013
653
FORTBILDUNG
Abbildung 6: Katzenbiss mit Entzündung
Abbildung 8: Die Inzision bei chronischer Paronychie muss senkrecht zur Eponychial- oder Paronychialfalte erfolgen.
Antibiose für fünf Tage, auch ohne Bakteriennachweis (wenn vorbehandelt). Häufig besteht die Rötung und Schwellung auch ohne bakteriellen Nachweis durch die Toxine des Speichels und lässt sich deshalb nur durch lokale Spülung und Débridement beheben. Sobald die Symptome (Schwellung und Rötung) konservativ bessern respektive unmittelbar postoperativ noch mit liegender Drainage, wird mit Bewegungstherapie begonnen. Dazwischen soll der Finger/die Hand noch hochgelagert und ruhiggestellt werden. Bei konservativem Behandlungsversuch soll der Patient nach 24 Stunden Rückmeldung geben respektive über die Möglichkeit einer progredienten Verschlechterung informiert werden. Auch noch so kleine Bisswunden können eine starke lokale Entzündung bewirken (Abbildung 6). Red flags: Rasch progrediente Entzündung, hämorrhagische Blasen → sofortige Entlastung nötig. Ausbleibende Besserung der Symptome nach 24 bis 48 Stunden trotz Antibiose → Chirurgie zur Reinigung der Wunde von Toxinen wichtig.
Fremdkörper Organische Fremdkörper sollen wenn immer möglich entfernt werden (Holz/Dorn), während Metallsplitter ohne funktionelle Einbussen belassen werden können. Fremdkörper können sehr gut sonografisch oder durch Röntgen (Bildwandler) lokalisiert werden. Tiefer liegende oder in Nachbarschaft von Nerven, Gelenken oder Sehnen befindliche Fremdkörper werden in Blutsperre chirurgisch entfernt. Oberflächliche, kompakte oder auch kleine Fremdkörper können unter Lokalanästhesie extrahiert werden. Es empfiehlt sich eine Finger- oder Oberarmblutsperre. Bei chronischen Paronychien muss auch an einen subungualen Fremdkörper gedacht werden (Abbildung 7).
Red flags: Fremdkörper suchen, wenn Patient immer wieder über schmerzhafte Entzündungen klagt → Röntgen, Ultraschall.
Infekte im Nagelbereich Entzündungen im Bereich der Nagelfalte (Paronychie) werden von lokalen Abszedierungen (Panaritium) unterschieden. Bei chronischen Verläufen muss immer an eine Pilzinfektion gedacht werden. Bei chronischen Panaritien empfiehlt sich die komplette oder teilweise Entfernung der Nagelplatte inklusive eines Röntgenbilds, auch wenn konservativ mit Bädern (z.B. Prontosan®, verdünntes Octenisept®) vorgegangen wird. Farblose Desinfektionsmittel haben den Vorteil der besseren Beurteilung der Rötung im Verlauf. Operativ soll senkrecht zur Nagelfalte eingegangen werden (siehe Abbildung 8), damit lässt sich von überall her der Infekt auch mit doppeltem Zugang seitlich der Nagelplattenund oder Nagelbettextraktion beherrschen, ohne dass die Eponychialfalte beschädigt wird. Bei fehlender Beschwerdebesserung nach einer Inzision empfehlen wir die Zuweisung zum Spezialisten. Red flags: Chronische nicht heilende Paronychien → FK suchen, Abklärung mit Röntgen und Ultraschall, frühzeitig ganze Nagelplatte entfernen und auf Pilzinfektionen testen, Tumor mit Biopsie ausschliessen.
Verbrennungen Verbrennungen an den Fingern können initial in der Praxis versorgt werden, wenn sie nur lokalisiert und klein sind. Wenn nicht schon am Unfallort gekühlt worden ist, soll dies noch für 20 Minuten nachgeholt werden. Es ist sinnvoll, die Brandwunde zu fotografieren, um den weiteren Verlauf besser beurteilen zu können.
Abbildung 7: chronischer subungualer Infekt mit Fistel und Schwellung des Endglieds nach Fremdkörper und bereits vorhandener Osteolyse (rote Pfeile)
654
ARS MEDICI 12 ■ 2013
Rötungen und Blasenbildungen (Verbrennungen oder Ver-
brühungen ersten und zweiten Grades) werden am besten
mit Bactigras® verbunden. Der Patient sollte die Finger sofort
mobilisieren. Genügend Analgesie ist wichtig. Ein täglicher
Verbandswechsel ist wegen des Austrocknens empfehlens-
wert. Grössere Blasen dürfen abgetragen werden, damit das
Verbinden und Mobilisieren einfacher gelingt.
Bei Teerverbrennungen lässt sich der Teer nach der Kühlung
sehr einfach mit Butter oder Olivenöl entfernen; dies kann
ohne Narkose erfolgen und anschliessend wie oben verbun-
den werden.
Bei grösseren Flächen und über Gelenken empfiehlt sich im
Verlauf der ersten 10 Tage eine Hauttransplantation.
Red flags: Ausbleibende Mobilisierung nach 2 bis 4 Tagen →
Ursache abklären (Schmerz oder fehlende Haut über Gelen-
ken?) → chirurgische Therapie.
❖
Korrespondenzadresse: Prof. Dr. med. Esther Vögelin Handchirurgie und Chirurgie der peripheren Nerven Universität Bern, Inselspital Freiburgstrasse 10 3010 Bern E-Mail: esther.voegelin@insel.ch
Interessenkonflikte: keine deklariert
Weiterführende Literatur: 1. Schnabl SMK, Polykandriotis E, Dragu A, Kneser U, Horch RE: Verletzungen des
Fingernagels und des Nagelbetts. CHAZ 2008; 9(4): 174–183. 2. Chiu DT: Transthecal digital block: flex or tendon sheath used for anesthetic infusion.
J Hand Surg Am 1990; 15(3): 471–477. 3. Damert HG, Altmann S: Treatment of fingertip amputation with semi occlusive dres-
sing. Unfallchirurg 2012; 115(9): 798–801. 4. Vogt M: Diagnostik und Therapie von Bissverletzungen durch Hunde, Katzen und
Menschen. Dtsch Med Wochenschr 2003; 128: 1059–1063. 5. Subotic U, Staubli G: Die akute Wundversorgung. Erstbeurteilung, Anästhesie,
Wundreinigung und Wundverschluss. Pädiatrie 2012; 3: 7–12. 6. Ritz N: Bisswunden – was ist zu beachten? Pädiatrie 2012; 3: 13–14. 7. Bradley M: Image-guided soft-tissue foreign body extraction – success and pitfalls.
ClinRadiol 2012; 67(6): 531–534. 8. Künzli W, Wedler V: Wegweiser Verbrennungen. Beurteilung und Behandlung von
Verbrennungen bei Erwachsenen. IBSA Institut Biochimique SA, CH-6915 PambioNoranco.
… den Beinen mehr Beachtung schenken
… durch gemessene Kompression zu mehr Gesundheit, Anmut und Spannkraft.
www.sigvaris.com