Transkript
FORTBILDUNG
Evidenzbasierte Behandlung bei Migräne
Die Migräne ist häufig. In der Schweiz sind nahezu 1 Million Menschen davon betroffen. Eine korrekte Diagnose ist keine Hexerei. Für die Therapie wäre «Hexenkunst» in gewissen Fällen wünschenswert. Der folgende Artikel richtet sich an kopfwehinteressierte Grundversorger sowie an Spezialisten und soll einen Überblick über die aktuelle, evidenzbasierte Therapie der Migräne und ihrer Spezialfälle geben. Eine Zusammenfassung der Therapieempfehlungen der Schweizerischen Kopfwehgesellschaft, die auch die nicht evidenzbasierten, aber hierzulande üblichen Therapiemöglichkeiten enthält, findet sich auf www.headache.ch.
ANDREAS R. GANTENBEIN UND PETER S. SANDOR
Als Erstes die Diagnose Jede Kopfschmerzbehandlung beginnt mit der korrekten Diagnose. Die Diagnose einer Migräne ist aufgrund der Anamnese und einer unauffälligen klinischen Untersuchung nach Kriterien der Internationalen Kopfschmerzgesellschaft zu stellen. Typisch sind starke, oft halbseitig betonte Kopf-
Merksätze
❖ Die Diagnose der Migräne beruht auf der Anamnese und typischen Symptomen.
❖ Bei langjähriger gleichbleibender Anamnese sind weiterführende Untersuchungen in der Regel nicht indiziert.
❖ Sind es 15 oder mehr Kopfschmerz- und Migränetage pro Monat, spricht man von chronischer Migräne (Verdacht auf medikamenteninduzierten Kopfschmerz).
❖ Das Kopfschmerztagebuch ist ein wichtiges Hilfsmittel für Diagnose und Therapie.
❖ Die Therapie bei Migräne stützt sich auf drei Pfeiler: nicht medikamentöse Therapien, Attackenbehandlung und medikamentöse Prophylaxe.
schmerzen mit Überempfindlichkeit auf Reize (Licht, Lärm, Gerüche, Bewegung) und gastrointestinale Beschwerden (Inappetenz, Übelkeit, Erbrechen). Bei langjähriger gleichbleibender Anamnese sind weiterführende Untersuchungen in der Regel nicht indiziert. Im Weiteren gilt es, die Migräne bezüglich Häufigkeit und Dauer genauer zu charakterisieren. Am besten hilft hier ein Kopfschmerztagebuch (www.headache.ch/kopfwehkalender2). Dieses wird im Idealfall von den Patienten schon drei bis vier Wochen vor der Konsultation ausgefüllt. Es kann auch Muster hinsichtlich möglicher Triggerfaktoren wie Menstruation, Arbeitsstress oder Entspannung zeigen. Die einzelnen Attacken dauern meist mehrere Stunden bis zu drei Tage und treten in 80 bis 90 Prozent der Fälle episodisch auf. Sind es 15 oder mehr Kopfschmerz- und Migränetage pro Monat, spricht man von chronischer Migräne. Dabei ist es wichtig, einen möglichen Übergebrauch von Akutmitteln als Chronifizierungsfaktor zu erkennen. Auch hierzu kann der Kopfwehkalender dienen. Vorsicht ist ab 10 Tagen mit Einnahme von akut wirksamen Medikamenten geboten. Etwa ein Fünftel der Betroffenen hat eine Migräne mit Aura. Hierbei geht den Kopfschmerzattacken eine passagere, sich über Minuten ausbreitende, meist visuelle Störung voraus. Als pathophysiologisches Korrelat wird eine Cortical Spreading Depression angenommen, eine sich langsam ausbreitende Depolarisationswelle, die entsprechend dem betroffenen kortikalen Areal auch eine nicht visuelle Symptomatik (sensorisch, motorisch usw.) auslösen kann. Bei erstmaligem oder isoliertem (atypischem) Auftreten können die Patienten stark verunsichert sein, und eine weiterführende Diagnostik zur Abgrenzung einer ischämischen oder epileptischen Genese kann sich empfehlen.
Die Bausteine der Migränebehandlung Eine moderne Migränebehandlung ist auf drei Säulen aufgebaut (Abbildung). Am wichtigsten ist die umfangreiche Aufklärung und Information über die Erkrankung und deren Konsequenzen. Viele Patienten haben eigene Vorstellungen über ihre Erkrankung, die nicht immer mit der ärztlichen Sichtweise übereinstimmen. Die Frage nach den Informationsquellen kann entscheidend sein, um unbegründete Ängste oder falsche Vorstellungen zu erkennen (1).
Nicht medikamentöse Therapieoptionen Nicht medikamentöse Optionen haben einen wichtigen Stellenwert in der Migränetherapie, insbesondere weil sie – interaktions- und nebenwirkungsarm – meist gut kombiniert
480
ARS MEDICI 9 ■ 2013
FORTBILDUNG
Abbildung: Die ganzheitliche und evidenzbasierte Therapie der Migräne stützt sich auf drei Pfeiler: nicht medikamentöse Therapieoptionen (NM), Akutmittel und Attackenbehandlung (A) sowie medikamentöse Prophylaxe (P). Darüber stehen als Dach die Aufklärung und die Information (I).
werden können. Neben der Information über die Erkrankung ist es wichtig, die eigene Krankheit besser kennenzulernen. Stress, Auslassen von Mahlzeiten und Veränderungen des Schlafverhaltens werden als wichtigste beeinflussbare Triggerfaktoren genannt (2). Ein regelmässiger, ausgeglichener Lebensstil sollte somit zur Verbesserung der Migräne beitragen. Als psychotherapeutischer Ansatz hat die kognitive Ver-
haltenstherapie in verschiedenen Studien eine Überlegenheit gegenüber Plazebo und eine vergleichbare Wirkung gegenüber einer medikamentösen Prophylaxe gezeigt. Als nicht medikamentöse Therapie hat die Akupunktur die grösste und beste Evidenzlage, wobei es keinen klaren Unterschied zwischen «echter» und Scheinakupunktur zu geben scheint. Verschiedene Metaanalysen kommen zum Schluss, dass ausgewählte Entspannungsverfahren (z.B. progressive Muskelrelaxation), physikalische Therapien, die medizinische Massage eingeschlossen, und aerobes Ausdauertraining als Migränetherapie wirksam sind. Für Homöopathie, Hypnose und manualtherapeutische Methoden fehlt wissenschaftliche Evidenz. Operative Verfahren (Corrugatorchirurgie usw.) werden teilweise mit grossem Aufwand vermarktet, jedoch von der Schweizerischen Kopfwehgesellschaft als unwirksam und möglicherweise schädlich abgelehnt (www.headache.ch).
Akutbehandlung Bei der Migräne ist eine stratifizierte Behandlung empfohlen (3). Tabelle 1 gibt eine Übersicht der Akutmittel gegen Migräne. Die beste Wirksamkeit ist für die Triptane belegt (Serotonin-Rezeptoragonisten, 5-HT1B/1D), aber auch einfache Schmerzmittel und nichtsteroidale Analgetika (NSAR) sind effizient. Entscheidend ist weiter eine möglichst frühe Behandlung in adäquater Dosis (4). Dabei gilt es, die Anzahl der Attacken zu beobachten und bei Gefahr eines Medikamentenübergebrauchs rechtzeitig zu
Tabelle 1: Medikamente zur Akutbehandlung der Migräne (in alphabetischer Reihenfolge)
Gruppe Triptane
Substanz
Almotriptan° Eletriptan* Frovatriptan° Naratriptan° Rizatriptan* Sumatriptan Zolmitriptan*
Markenname
Almogran® Relpax® Menamig® Naramig® Maxalt® z.B. Imigran® Zomig®
Galenik
p.o. p.o. p.o. p.o. p.o. p.o., nasal, Supp, s.c. p.o., nasal
Dosierung (mg)
12,5 40–80 2,5 2,5 5–10 50, 10–20, 25, 6 2,5–5
NSAR und Analgetika
Acetylsalicylat Diclofenac Ibuprofen Mefenaminsäure Metamizol Naproxen Paracetamol
z.B. Aspirin® z.B. Voltaren® z.B. Irfen® z.B. Ponstan® z.B. Novalgin® z.B. Naproxen® z.B. Panadol®, Dafalgan®
p.o., i.v. p.o., i.m. p.o. p.o. p.o., i.v. p.o. p.o., i.v.
1000 50–150 600–800 500–1000 500–1000 500–1000 1000
Antiemetika
Domperidon Metoclopramid
Motilium® Paspertin®, Primperan®
p.o., Supp 5 mmol
10, 10–30 10
Anmerkungen: * tendenziell stärkere und schnellere Wirkung; °tendenziell bessere Verträglichkeit und längere Halbwertszeit.
Triptane sind nach vaskulären Ereignissen kontraindiziert. Bei den NSAR (nichtsteroidale Antirheumatika) sind gastrointestinale Beschwerden, Niereninsuffizienz, aber auch eine Erhöhung des kardiovaskulären Risikos zu beachten. Bei Paracetamol bestehen Hepatopathien und bei Metamizol hämatologische Erkrankungen als Kontraindikation.
ARS MEDICI 9 ■ 2013
481
FORTBILDUNG
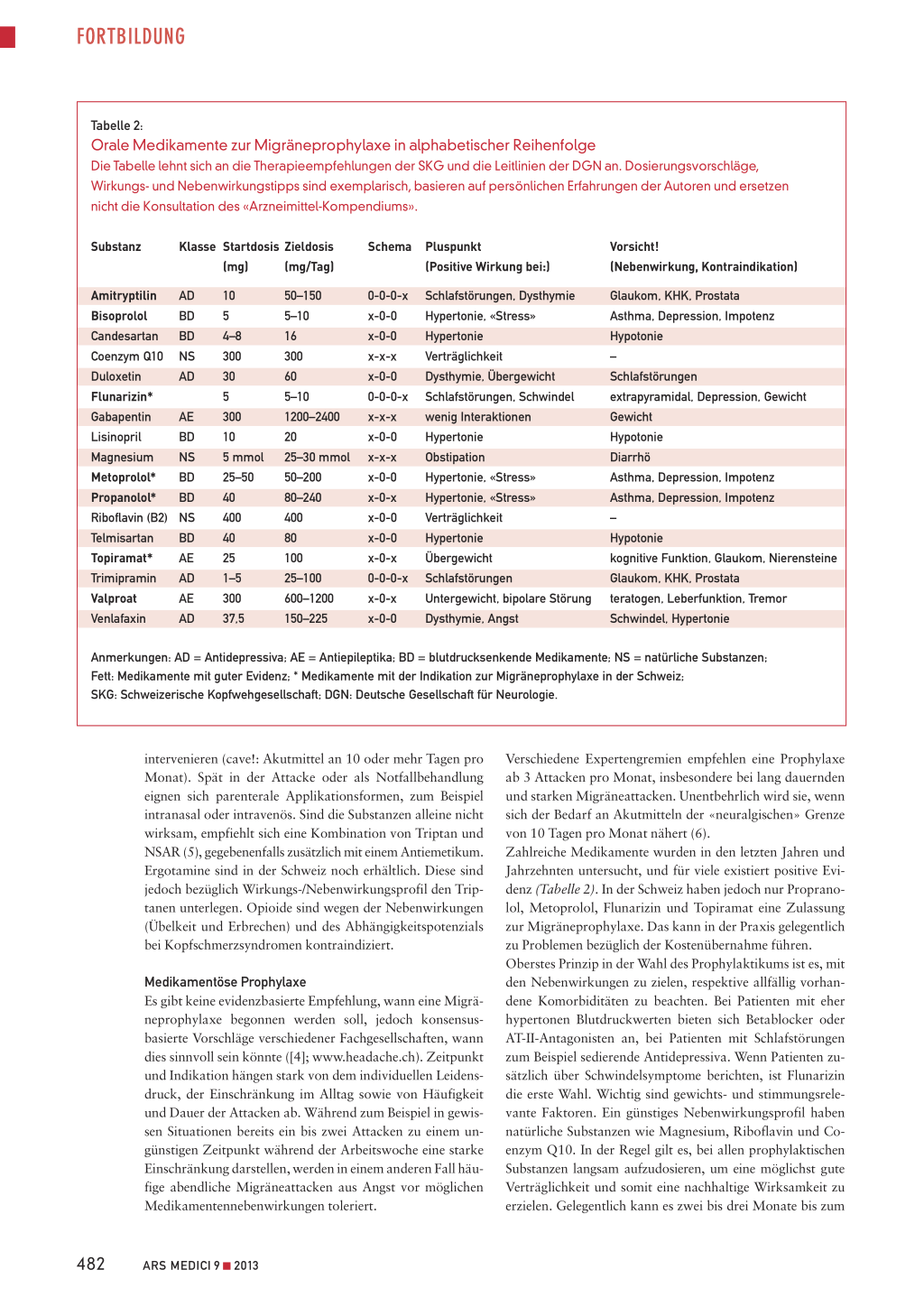
Tabelle 2: Orale Medikamente zur Migräneprophylaxe in alphabetischer Reihenfolge Die Tabelle lehnt sich an die Therapieempfehlungen der SKG und die Leitlinien der DGN an. Dosierungsvorschläge, Wirkungs- und Nebenwirkungstipps sind exemplarisch, basieren auf persönlichen Erfahrungen der Autoren und ersetzen nicht die Konsultation des «Arzneimittel-Kompendiums».
Substanz
Klasse Startdosis Zieldosis
(mg)
(mg/Tag)
Schema Pluspunkt (Positive Wirkung bei:)
Vorsicht! (Nebenwirkung, Kontraindikation)
Amitryptilin AD
Bisoprolol BD
Candesartan BD
Coenzym Q10 NS
Duloxetin
AD
Flunarizin*
Gabapentin AE
Lisinopril
BD
Magnesium NS
Metoprolol* BD
Propanolol* BD
Riboflavin (B2) NS
Telmisartan BD
Topiramat* AE
Trimipramin AD
Valproat
AE
Venlafaxin AD
10 5 4–8 300 30 5 300 10 5 mmol 25–50 40 400 40 25 1–5 300 37,5
50–150 5–10 16 300 60 5–10 1200–2400 20 25–30 mmol 50–200 80–240 400 80 100 25–100 600–1200 150–225
0-0-0-x x-0-0 x-0-0 x-x-x x-0-0 0-0-0-x x-x-x x-0-0 x-x-x x-0-0 x-0-x x-0-0 x-0-0 x-0-x 0-0-0-x x-0-x x-0-0
Schlafstörungen, Dysthymie Hypertonie, «Stress» Hypertonie Verträglichkeit Dysthymie, Übergewicht Schlafstörungen, Schwindel wenig Interaktionen Hypertonie Obstipation Hypertonie, «Stress» Hypertonie, «Stress» Verträglichkeit Hypertonie Übergewicht Schlafstörungen Untergewicht, bipolare Störung Dysthymie, Angst
Glaukom, KHK, Prostata Asthma, Depression, Impotenz Hypotonie – Schlafstörungen extrapyramidal, Depression, Gewicht Gewicht Hypotonie Diarrhö Asthma, Depression, Impotenz Asthma, Depression, Impotenz – Hypotonie kognitive Funktion, Glaukom, Nierensteine Glaukom, KHK, Prostata teratogen, Leberfunktion, Tremor Schwindel, Hypertonie
Anmerkungen: AD = Antidepressiva; AE = Antiepileptika; BD = blutdrucksenkende Medikamente; NS = natürliche Substanzen; Fett: Medikamente mit guter Evidenz; * Medikamente mit der Indikation zur Migräneprophylaxe in der Schweiz; SKG: Schweizerische Kopfwehgesellschaft; DGN: Deutsche Gesellschaft für Neurologie.
intervenieren (cave!: Akutmittel an 10 oder mehr Tagen pro Monat). Spät in der Attacke oder als Notfallbehandlung eignen sich parenterale Applikationsformen, zum Beispiel intranasal oder intravenös. Sind die Substanzen alleine nicht wirksam, empfiehlt sich eine Kombination von Triptan und NSAR (5), gegebenenfalls zusätzlich mit einem Antiemetikum. Ergotamine sind in der Schweiz noch erhältlich. Diese sind jedoch bezüglich Wirkungs-/Nebenwirkungsprofil den Triptanen unterlegen. Opioide sind wegen der Nebenwirkungen (Übelkeit und Erbrechen) und des Abhängigkeitspotenzials bei Kopfschmerzsyndromen kontraindiziert.
Medikamentöse Prophylaxe Es gibt keine evidenzbasierte Empfehlung, wann eine Migräneprophylaxe begonnen werden soll, jedoch konsensusbasierte Vorschläge verschiedener Fachgesellschaften, wann dies sinnvoll sein könnte ([4]; www.headache.ch). Zeitpunkt und Indikation hängen stark von dem individuellen Leidensdruck, der Einschränkung im Alltag sowie von Häufigkeit und Dauer der Attacken ab. Während zum Beispiel in gewissen Situationen bereits ein bis zwei Attacken zu einem ungünstigen Zeitpunkt während der Arbeitswoche eine starke Einschränkung darstellen, werden in einem anderen Fall häufige abendliche Migräneattacken aus Angst vor möglichen Medikamentennebenwirkungen toleriert.
Verschiedene Expertengremien empfehlen eine Prophylaxe ab 3 Attacken pro Monat, insbesondere bei lang dauernden und starken Migräneattacken. Unentbehrlich wird sie, wenn sich der Bedarf an Akutmitteln der «neuralgischen» Grenze von 10 Tagen pro Monat nähert (6). Zahlreiche Medikamente wurden in den letzten Jahren und Jahrzehnten untersucht, und für viele existiert positive Evidenz (Tabelle 2). In der Schweiz haben jedoch nur Propranolol, Metoprolol, Flunarizin und Topiramat eine Zulassung zur Migräneprophylaxe. Das kann in der Praxis gelegentlich zu Problemen bezüglich der Kostenübernahme führen. Oberstes Prinzip in der Wahl des Prophylaktikums ist es, mit den Nebenwirkungen zu zielen, respektive allfällig vorhandene Komorbiditäten zu beachten. Bei Patienten mit eher hypertonen Blutdruckwerten bieten sich Betablocker oder AT-II-Antagonisten an, bei Patienten mit Schlafstörungen zum Beispiel sedierende Antidepressiva. Wenn Patienten zusätzlich über Schwindelsymptome berichten, ist Flunarizin die erste Wahl. Wichtig sind gewichts- und stimmungsrelevante Faktoren. Ein günstiges Nebenwirkungsprofil haben natürliche Substanzen wie Magnesium, Riboflavin und Coenzym Q10. In der Regel gilt es, bei allen prophylaktischen Substanzen langsam aufzudosieren, um eine möglichst gute Verträglichkeit und somit eine nachhaltige Wirksamkeit zu erzielen. Gelegentlich kann es zwei bis drei Monate bis zum
482
ARS MEDICI 9 ■ 2013
FORTBILDUNG
LINKTIPPS
www.headache.ch/kopfwehkalender2
www.ihs-classification.org/de/
www.headache.ch/Therapieempfehlungen
www.dgn.org/leitlinien-online-2012/inhalte-nachkapitel/2298-ll-55-2012-therapie-der-migraene.html
www.efns.org/fileadmin/user_upload/guideline_papers/ EFNS_guideline_2009_drug_treatment_of_migraine.pdf
Wirkungseintritt dauern. Als minimale Therapiedauer sind sechs bis zwölf Monate empfohlen, bei schwer betroffenen Patienten ist eine längere Therapiedauer oftmals empfehlenswert.
Spezielle Situationen Chronische Migräne Die chronische Migräne mit oder ohne Medikamentenübergebrauch wurde bereits eingangs beschrieben. Als Therapieoptionen besteht für Botulinumtoxin A (bisher keine Zulassung in der Schweiz) und für Topiramat die beste Evidenz. Für Valproinsäure und Amitriptylin ist die Evidenzlage geringer. Eine kürzlich publizierte Studie zeigte die Wirksamkeit der okzipitalen Neuromodulation (7). Selektion und Behandlung von Patienten für eine invasive Migränetherapie sollten interdisziplinär und mit begleitender Qualitätskontrolle erfolgen, idealerweise in Zusammenarbeit mit einem universitären Zentrum. Ein Medikamentenübergebrauch sollte immer gesucht und mit einer Medikamentenpause und einem Beginn einer adäquaten Prophylaxe behandelt werden. In komplexeren Situationen können ein stationärer Entzug oder eine Neurorehabilitation notwendig sein.
Migräne mit Aura Auch die Migräne mit Aura wurde bereits eingangs beschrieben. Die beste Evidenz hat hier Lamotrigin. Interessanterweise war Lamotrigin bei der Migräne ohne Aura nicht wirksam. Kleinere kontrollierte Studien bestehen für Levetiracetam, Flunarizin und Topiramat.
Hormone und Schwangerschaft Ein Zusammenhang zwischen den Östrogenen und der Migräne ist unumstritten und gut belegt. Bei Patientinnen mit Migräne mit und ohne Aura sollten östrogenhaltige Kontrazeptiva mit Vorsicht rezeptiert werden, dem vaskulären Risikoprofil angepasst. Die Patientinnen sollten auch auf mögliche Interaktionen der Migräneprophylaktika (v.a. Antiepileptika) mit Kontrazeptiva hingewiesen werden. Zur Kurzzeitprophylaxe bei regelmässigen menstruell assozierten Kopfschmerzen können NSAR eingesetzt werden (z.B. 2 × 500 mg Naproxen, 2 Tage vor den erwarteten Kopfschmerzen für 5 bis 7 Tage). Auch für Triptane (z.B. Naratriptan oder Frovatriptan) existieren kleinere kontrollierte Studien. Eine Hormonsubstitution in den Pillenpausen scheint Migräneattacken lediglich zu verschieben, jedoch nicht zu verhindern (8). Jedoch besteht die Möglichkeit, die Pille kontinuierlich einzunehmen oder allenfalls auf ein ovulationshemmendes Progesteronpräparat umzustellen (9, 10).
Die Empfehlungen zur Therapie der Migräne in der Schwangerschaft sind in der Schweiz etwas zurückhaltender als zum Beispiel in Deutschland (11). Die erste Wahl für die Akutbehandlung bleibt Paracetamol. Auch Antiemetika sind vertretbar. NSAR sind im ersten und im dritten Trimenon zu vermeiden. Triptane sind in der Schwangerschaft nicht zugelassen. Aus den Daten der langjährig geführten Register geht kein erhöhtes Komplikations- oder Missbildungsrisiko hervor. In der Prophylaxe sind Magnesium und nicht medikamentöse Massnahmen (siehe oben) die erste Wahl. Nach individueller Abschätzung sind auch Betablocker (z.B. Metoprolol) und Trizyklika (z.B. Amitriptylin) vertretbar sowohl in der Schwangerschaft als auch in der Stillzeit.
Migräne bei Kindern Für die Behandlung der Migräne bei Kindern verweisen wir auf die Therapieempfehlungen der Schweizerischen Kopfwehgesellschaft (ein ausführlicher Artikel wird in Kürze unter anderem auf der Website www.headache.ch publiziert). ❖
Korrespondenzadresse: Dr. med. Andreas R. Gantenbein Leitender Arzt Neurologie RehaClinic Bad Zurzach Quellenstrasse 34, 5330 Bad Zurzach, Tel. 056-269 51 51 E-Mail: a.gantenbein@rehaclinic.ch
PD Dr. med. Peter S. Sandor Leiter Akutnahe Neurorehabilitation RehaClinic
Interessenlage: Dr. Gantenbein hatte in den letzten drei Jahren finanzielle Verbindungen (Beratungstätigkeiten, Honorare für Vorträge, Reisekostenübernahmen, Studienunterstützungen) mit folgenden Firmen: Allergan, Almirall, AstraZeneca, Eli Lilly, MSD, Pfizer, Sandoz; Dr. Sandor mit Allergan, Almirall, Eli Lilly, MSD, Pfizer sowie dem Schweizerischen Nationalfonds und der Selo Foundation.
Literatur: 1. Gantenbein AR: Kopfschmerz & neue Medien. Leading Opinions Neurologie & Psych-
iatrie 2012; 12: 28–30. 2. Kelman L: The triggers or precipitants of the acute migraine attack. Cephalalgia 2007;
27: 394–402. 3. Lipton RB, Stewart WF et al.; Disability in Strategies of Care Study group: Stratified
care vs step care strategies for migraine: the Disability in Strategies of Care (DISC) Study: A randomized trial. JAMA 2000; 284: 2599–2605. 4. DGN Leitlinien Neurologie (http://www.dgn.org/leitlinien-online-2012/inhalte-nachkapitel/2298-ll-55-2012-therapie-der-migraene.html) 5. Brandes JL, Kudrow D et al.: Sumatriptan-naproxen for acute treatment of migraine: a randomized trial. JAMA 2007; 297: 1443–1454. 6. Bigal ME, Lipton RB.: Excessive acute migraine medication use and migraine progression. Neurology 2008; 71: 1821–1828. 7. Silberstein SD, Dodick DW et al.: Safety and efficacy of peripheral nerve stimulation of the occipital nerves for the management of chronic migraine: Results from a randomized, multicenter, double-blinded, controlled study. Cephalalgia 2012; 32: 1165–1179. 8. MacGregor EA, Frith A et al.: Prevention of menstrual attacks of migraine: a doubleblind placebo-controlled crossover study. Neurology 2006; 67: 2159–2163. 9. Nappi RE, Sances G et al.: Effects of an estrogen-free, desogestrel-containing oral contraceptive in women with migraine with aura: a prospective diary-based pilot study. Contraception 2011; 83: 223–228. 10. Merki-Feld GS, Imthurn B et al.: Headache frequency and intensity in female migraineurs using desogestrel-only contraception: A retrospective pilot diary study. Cephalalgia 2013 (Epub ahead of print) 11. Bingel U, Evers S et al.: Behandlung der Migräne und idiopathischer Kopfschmerzsyndrome in Schwangerschaft und Stillzeit. Leitlinie der Deutschen Migräne- und Kopfschmerzgesellschaft. Nervenheilkunde 2009; 28: 896–906.
Erstpublikation in Psychiatrie & Neurologie 1/2013.
484
ARS MEDICI 9 ■ 2013