Transkript
FORTBILDUNG
Wundbehandlung bei Kindern
Eine Übersicht zum stadiengerechten Wundmanagement
Das Prinzip der feuchten Wundbehandlung ist heute weltweit anerkannt, die praktische Umsetzung vielerorts aber noch nicht erfolgt. Obwohl grundsätzlich die gleichen Prinzipien der Wundbehandlung wie für Erwachsene gelten, sind einige Besonderheiten bei Kindern zu beachten.
MARKUS STREIT
Eine 1962 von George D. Winter in «Nature» publizierte Arbeit führte zu einem radikalen Umbruch in der Wundbehandlung: Winter hatte im Wundmodell bei Schweinen nachweisen können, dass Wunden in einem feuchten Milieu rascher und besser abheilen als unter einer trockenen Kruste (1). Damit war das Dogma durchbrochen, dass Wunden für eine optimale Abheilung trocken belassen werden sollten, und die Ära der feuchten Wundbehandlung eingeläutet. Diese führte zur Entwicklung neuer Wundmaterialien, vor allem zur Produktion spezieller Wundauflagen (wound dressings), unter denen sich ein feuchtes Wundmilieu bilden kann. Diese Wundauflagen haben der Industrie in den letzten 48 Jahren einen riesigen Markt eröffnet: Für fast zwei Milliarden Dollar werden jährlich Wundauflagen abgesetzt (2), und jährlich sieht man sich als
Merksätze
Kliniker mit einer Vielzahl von neuen Wundprodukten konfrontiert. Auch wenn das Prinzip der feuchten Wundbehandlung heute weltweit anerkannt ist, ist eine praktische Umsetzung vielerorts noch nicht erfolgt. Ein Grund mag eine mangelhafte Evidenz sein: Für viele Wundmaterialien existieren keine oder kaum Studien, die deren Wirksamkeit nachweisen, denn Wundauflagen werden in den meisten Ländern den medizinischen Hilfsmitteln (devices) zugeordnet, für deren Zulassung nicht die strengen Auflagen einer Medikamentenzulassung gelten. Auch in der Schweiz sind Wundauflagen in der Mittel- und Gegenstände-Liste (MiGeL) des Bundesamts für Gesundheit aufgeführt. Das Problem der fehlenden Evidenz gilt besonders für die pädiatrische Wundbehandlung: Studien mit Wundmaterialien werden in der Regel an Erwachsenen durchgeführt; das Kindesalter stellt meist ein Aussschlusskriterium dar. Vor diesem Hintergrund erstaunt es nicht, dass in einer Untersuchung mit Kindern (mit Druckulzera und chirurgischen Wunden) Wundbehandlungen in zwei Dritteln der Fälle so durchgeführt wurden, wie sie nach moderner Auffassung nicht erfolgen sollten, nämlich durch das blosse Aufbringen von Gazen, in 44 Prozent der Fälle sogar nur von trockenen Gazen. 90 Prozent der behandelnden Pflegefachleute beurteilten die Therapie dabei übrigens als angemessen (3). Wundbehandlungsprotokolle, wie sie in der Erwachsenenmedizin in Spitälern zur Regel geworden sind, existieren in der Pädiatrie nur beschränkt. In einer Untersuchung verfügten nur 25 Prozent der Neugeborenenstationen über solche Protokolle (4).
❖ Wegen der leicht verletzlichen Kinderhaut sollten Wundauflagen nicht mit einem Klebstoff oder -band fixiert werden müssen.
❖ Das autolytische Débridement im feuchten Wundmilieu ist schmerzfrei.
❖ Vor allem bei nicht heilenden Wunden können Bakterien eine Rolle spielen.
❖ Topische Antibiotika sollten nicht verwendet werden.
❖ Generell sind Wunden feucht zu halten.
❖ Die Wundauflage muss dem jeweiligen Heilungsstadium gerecht werden.
❖ Wasserstoffperoxid zur Wundreinigung und die Anwendung von Farbstoffen wie Gentianaviolett gelten heute als obsolet.
Besonderheiten der Wundbehandlung bei Kindern Es ist grundsätzlich unbestritten, dass die Prinzipien der Wundbehandlung in der Erwachsenenmedizin auch für Kinder gelten (5). Trotzdem sind Kinder nicht einfach kleine Erwachsene. Es ist auch bei der Wundbehandlung zu beachten, dass für Kinder Besonderheiten gelten. An sich hat die Haut von Neugeborenen und Kindern ein besseres Wundheilungspotenzial als die von Erwachsenen: Fibroblasten sind rascher verfügbar, Kollagen und Granulationsgewebe werden schneller gebildet (5). Im Normalfall heilt eine Wunde bei Kindern problemlos ab. Dies mag ein Grund sein, dass der Wundbehandlung bei Kindern allgemein weniger Bedeutung zugemessen wird. Allerdings ist die Haut in bestimmten Phasen des Kindesalters auch anfälliger für Wundprobleme. Bei Frühgeborenen bietet die unreife Epidermis, insbesondere die schwach ausgebildete Hornschicht, nur unzureichend Schutz vor Infektionen
226
ARS MEDICI 5 ■ 2012
FORTBILDUNG
der Entzündung, Proliferation und Repara-
Tabelle 1:
tion. In diesen Phasen sind Blutelemente, ver-
TIME: Stichworte der stadiengerechten Wundbehandlung*
T tissue management
Gewebebehandlung
schiedene ortsansässige oder eingewanderte Zellen, lösliche Zytokine, Wachstumsfaktoren und Enzyme sowie die extrazelluläre Ma-
I inflammation and infection control
Entzündungs- und Infektionskontrolle
trix von wechselnder Bedeutung (9–11).
M moisture balance E epithelial (edge) advancement
Feuchtigkeitsgleichgewicht Förderung der Reepithelisierung
*von der European Wound Management Association vorgeschlagene Begriffe (14)
Die Phasen der Wundheilung Initial kommt es bei einer Wunde durch die Verletzung von Blutgefässen zur Extravasa-
tion von Blutbestandteilen. Der Organismus
reagiert mit Vasokonstriktion und Hämo-
durch Bakterien, Viren und Pilze sowie deren Toxine (6). All- stase. Dies führt zu Thrombozytenadhäsion und -aggrega-
gemein führt im Neugeborenenalter der schwächere Zusam- tion und zur Bildung eines Plättchenpfropfs sowie zur Akti-
menhalt von Epidermis und Dermis rascher zu Blasen- vierung der Blutgerinnungskaskade. Am Ort des Substanzde-
bildung, vor allem aber zu Epidermisabrissen, zum Beispiel fekts entsteht ein Fibringerinnsel (10). Klinisch ist das initiale
beim Abnehmen von Pflastern. Im Säuglingsalter kann die In- Wundstadium durch Krusten und Nekrosen geprägt, der
kontinenz zu Haut- und Wundproblemen im Windelbereich Wundgrund ist entsprechend von schwarzer oder braun-
führen.
schwarzer Farbe.
Während man in der Wundbehandlung bei Erwachsenen vor In der Inflammations- oder Exsudationsphase steht eine
allem mit chronischen Wunden konfrontiert ist, sind im Kin- lokale Entzündung mit Exsudation im Vordergrund (Abbil-
desalter akute Wunden häufig. Wundprobleme bei Kindern dung 1): Es kommt im Gewebe zur Vasodilatation mit an-
betreffen vor allem chirurgische Wunden oder thermische schliessendem Wundödem. Makrophagen und Neutrophile
Verletzungen beziehungsweise Verbrennungen. Bei statio- wandern in den Fibrinpfropf ein und produzieren inflamma-
nären pädiatrischen Patienten sind allerdings auch Druck- torische Zytokine (z.B. TNF-α, IL-1) und Wachstumsfakto-
ulzera ein häufiges Problem: In Intensiv- und Neugeborenen- ren (TGF-β und TGF-α, VEGF, PDGF usw.). Dies stimuliert
stationen werden Auftretensraten von bis zu 25 Prozent an- Fibroblasten sowie Endothel- und Epithelzellen, in die
gegeben (5).
Wunde einzuwandern. Unter normalen Verhältnissen dauert
Spezielle Erkrankungen im Kindesalter führen zudem zu diese Phase nicht länger als ein bis drei Tage (12). Klinisch
ganz speziellen Wundproblemen. Zu erwähnen sind in die- steht die Bildung von Wundexsudat im Vordergrund. Das an-
sem Zusammenhang kongenitale Erkrankungen wie die ver- fallende Fibrin führt zu einer Gelbverfärbung des Wund-
schiedenen Formen der Epidermolysis bullosa.
grunds.
In der anschliessenden Proliferations- oder Granulations-
Bedeutung der Pathophysiologie der Wundheilung
phase (Abbildung 2) kommt es zur Bildung von Granulati-
für die Wundbehandlung
onsgewebe, welches ein Ersatzgewebe aus eingewanderten
Aufgrund der Erkenntnis von Winter, dass Wunden in einem Fibroblasten und neu gebildeten Kapillaren darstellt (20%
feuchten Milieu besser heilen, wurden in den Siebzigerjahren des Granulationsgewebes bestehen aus Kapillaren). Klinisch
initial Polyurethanfolien entwickelt, die, auf die Wunde ge- imponiert ein stark durchblutetes Gewebe von tiefroter
bracht, zu einer kompletten Okklusion und Flüssigkeitsre- Farbe, mit wenig Exsudatbildung. Zellulär finden sich zwi-
tention führten (7). Diese Verbände erwiesen sich aber in der schen den Endothelzellen Makrophagen sowie Fibroblasten
Anwendung als unpraktisch. Der Durchbruch der Feuchtbe- in einer lockeren Matrix aus Kollagen, Fibronectin and Hya-
handlung erfolgte erst in den Achtzigerjahren mit der Ent- luronsäure (11). Bei sehr kleinen Wunden beginnt die Proli-
wicklung der Hydrokolloidverbände. Diese bestehen aus ferationsphase schon nach wenigen Stunden. Sie dauert nor-
einer Schicht eines kolloidalen Gels (Carboxymethylcellulose malerweise vom vierten bis zum zwölften Tag. Etwa ab dem
oder Gelatine), die direkt auf die Wunde zu liegen kommt sechsten Tag beginnt die Ausreifung der kollagenen Fasern.
und Feuchtigkeit aufnehmen kann. Abgeschlossen wird der In der Regenerations- oder Reparationsphase kommt es zur
Verband durch eine oberflächliche Folie oder einen Schaum- Bildung eines Ersatzgewebes, der Narbe. In dieser Phase wird
stoff, der semipermeabel ist, das heisst durchlässig für ge- eine Abnahme des Flüssigkeitsgehalts beobachtet. Der
wisse Gase, aber nicht für Flüssigkeit (8).
Durchmesser einer gut granulierenden Wunde schliesst sich
In der Wundbehandlungspraxis zeigte sich rasch, dass auch zu einem Drittel ausschliesslich durch Schrumpfung (10).
Hydrokolloide ihre Limiten haben. Man realisierte, dass es Fibroblasten synthetisieren eine Matrix aus Kollagen und
nicht nur darum geht, eine Wunde feucht zu halten, sondern elastischen Fasern sowie Proteoglykanen. Für die strukturelle
dass es wichtig ist, ganz individuelle Bedürfnisse zu berück- Anpassung ist ein ständiger Umbau des Gewebes notwendig,
sichtigen. Diese ändern sich im zeitlichen Verlauf der Wund- für den eiweissspaltende Enzyme (Proteasen) bedeutsam
heilung und richten sich nach dem Stadium, in welchem sich sind, die Matrix-Metalloproteinasen (MMP). Oberflächlich
die Wunde befindet. Um eine stadiengerechte Wundbehand- erfolgt die Deckung des Defekts, die Epithelialisierung durch
lung zu verstehen, ist die Kenntnis der Wundstadien und der Keratinozyten. Die Reparationsphase beginnt ab dem zwölf-
Pathophysiologie der Wundheilung zwingend.
ten Tag und kann mehrere Wochen dauern. Der Farbton der
Eine Wunde durchläuft auf dem Weg der Heilung in einem Wunde wechselt bei der Epithelialisierung zu einem leichten
geordneten Prozess verschiedene Stadien, nämlich die Phasen Rosa.
ARS MEDICI 5 ■ 2012
227
FORTBILDUNG
Tabelle 2:
Eigenschaften und Indikationen verschiedener Wundauflagen
Produktklasse Frequenz Verbandswechsel Hydrogel täglich
Hydrogel mit Povidon-Iod täglich Hydrogel-Kompressen täglich Hydrokolloid bis 1 Woche belassen
Hydrokolloid mit Alginat bis 1 Woche belassen Hydrokolloid mit Silber bis 1 Woche belassen Hydrofaser täglich bis 1 Woche Hydrofaser mit Silber täglich bis 1 Woche
Alginat täglich bis 1 Woche
Alginat mit Silber täglich bis 1 Woche
Schaumstoff bis 1 Woche
Handelsnamen
Askina Gel® Hydrosorb® Intrasite® Normigel® Nu Gel® Purilon Gel® Suprasorb G® Tegaderm Hydrogel® Urgo Hydrogel® Varihesive Hydrogel®
Repithel Hydrogel®
Aquaflo® Hydrosorb® Suprasorb G®
Askina Biofilm®/-Hydro® Comfeel Plus® Hydrocoll® Ialugen Hydro® NUDerm® Suprasorb H® Urgo Algoplaque® Varihesive®
Comfeel Plus Flexibel
Contreet H®
Aquacel®
Aquacel Ag®
Algisorb® Algosteril® Askina Sorb® Curasorb® Kaltostat® Melgisorb® SeaSorb Soft® Sorbalgon® Sorbsan Calcium-Alginat® Suprasorb A® Urgosorb®
Askina Calgitrol® SeaSorb Ag® Silvercel® Acticoat absorbent®
Allevyn® Askina foam/-Transorbent® Biatain® Copafoam® Mepilex PermaFoam® Polymem® Suprasob M® Teagderm Foam® Tielle®
Indikationen
Trockene Wunde: → Rehydrierung von Wunden.
Fibrinös/nekrotisch belegte Wunde: → autolytisches Débridement (Lösen von fibrinösen, nekrotischen, trockenen Belägen).
Materialeigenschaften
Gel (in Tube) mit z.B. Carboxymethylcellulose, Pektin, Propylenglycol; je nach Produkt mit bis zu 60%-igem Wasseranteil; auch in semiokklusiven Wundauflagen.
Nicht auf stark exsudierende oder blutende Wunden!
Fibrinös belegte Wunde: → autolytisches Débridement Alle Wundstadien bis Epithelialisierung Nicht auf infizierte Wunden! (Semiokklusion kontraindiziert)
Semiokklusive Folie mit aufgetragenem Hydrogel, mit 15–95% Wasseranteil.
Semiokklusive Wundverbände auf der Grundlage von Zellulosederivaten (Carboxymethylcellulose), Pektinen, Gelatine. Hydrophile kolloidale Partikel in einem hydrophoben Polymergerüst, darüber semipermeable Polyurethanoberfläche (undurchlässig für Flüssigkeiten und Keime, durchlässig für Gase); in Verbindung mit dem Wundsekret bildet sich ein Gel, welches für ein feucht-warmes Wundmilieu sorgt.
Vor allem stark exsudierende Wunde. Alle Wundstadien (bei trockenen Wunden zusammen mit Hydrogel) bis Epithelialisierung; Wundrandschutz. Auch infizierte Wunde (v.a. mit Silber).
Kompressen und Tamponaden aus Natriumcarboxymethylcellulose; hohe Saugfähigkeit (30 g Sekret/g Hydrofaser), Wundsekret wird nur in vertikaler und nicht in horizontaler Richtung absorbiert.
Nicht auf trockene, nekrotische Wunden! Vor allem stark exsudierende Wunde.
Speziell blutende Wunde.
Auch infizierte Wunden (v.a. silberhaltige Alginate).
Kompressen und Tamponaden aus Salzen der Alginsäure (aus Braunalge gewonnen); bei Kontakt mit Wundsekret wird aus unlöslichem Kalziumalginat lösliches Natriumalginat → Gelbildung (Austausch Kalziumionen gegen im Blut und Wundsekret vorhandene Natriumionen). hämostyptisch = blutstillend
Nicht auf trockene, nekrotische Wunden!
Vor allem stark exsudierende Wunde.
Alle Wundstadien.
Infizierte Wunde (v.a. silberhaltige Schaumstoffe).
Nicht auf nekrotische Wunden!
Semiokklusive Verbände aus Polyurethanschaumstoff oder Silikon mit semipermeabler Polyurethanoberfläche mit oder ohne Kleberand; Aufquellen bei Sekretkontakt. Können viel Exsudat aufnehmen.
Fortsetzung auf der folgenden Seite
228
ARS MEDICI 5 ■ 2012
FORTBILDUNG
Fortsetzung der Tabelle «Eigenschaften und Indikationen verschiedener Wundauflagen»
Produktklasse Frequenz Verbandswechsel
Schaumstoff mit Silber bis 1 Woche
Handelsnamen
Biatain Ag® Mepilex Ag®
Indikationen
Materialeigenschaften
Nicht adhärente Auflagen (Gitternetze)
Fettgazen täglich bis mehrere Tage
Adaptic® Atrauman® Jelonet® Lomatuell® Urgotul®
Silikongaze Wundgitter aus Polyethylen täglich bis mehrere Tage
Mepitel® Sorbion plus®
Imprägnierte Gaze täglich bis mehrere Tage
Betadine Salbengaze Biopatch® Fucidin Salbengaze® Ialugen plus
Folie täglich bis mehrere Tage
Tegaderm® OP-Site® Askina Derm® Bioclusive® Hydrofilm® Mepore® Suprasorb F® Suprasorb M® Telfa®
Oberflächliche Wunden mit wenig Exsudation.
Nicht auf tiefe oder blutende Wunden!
Grobmaschige Gewebe aus Zellulose oder Kunstfasern, wasserabstossend; als Schutz vor dem Verkleben verwendet; zum Teil mit Wirkstoffen imprägniert.
Oberflächliche Wunden mit wenig Exsudation. Als Sekundärverband zur Fixation von Wundauflagen.
Transparente, semipermeable und semiokklusive Membranen aus Polyurethan mit Klebeschicht auf der Wundseite.
Nicht auf infizierte Wunden, nicht auf trockene Nekrosen! (Semiokklusion kontraindiziert)
nach: «Medinform Wundmaterial-Kompendium», deutsche Leitlinie zur Lokaltherapie der chronischen Wunde, «Wundkompendium SAfW» (Schweizerische Gesellschaft für Wundbehandlung: www.safw.ch). Die Liste der Handelsnamen erhebt keinen Anspruch auf Vollständigkeit.
Stadiengerechte Wundbehandlung Für das Wundmanagement und die Wahl der Behandlungsmittel gilt es speziell zu beachten, dass in den verschiedenen Wundphasen unterschiedlich viel Exsudat anfällt. So findet sich in der Phase schwarzer Nekrose wenig, in der inflammatorischen gelben Phase sehr viel, in der Granulationsphase immer weniger und in der Rosa-Epithelialiserungs-Phase kaum noch Exsudat. Die Anforderungen an eine phasengerechten Wundtherapie kann man mit dem Akronym TIME zusammenfassen (Tabelle 1): TIME setzt sich aus den Abkürzungen der folgenden englischen Begriffe zusammen: T (tissue management) steht für das wiederholte Débridement von nekrotischem Gewebe, I (inflammation and infection) für Entzündungs- und Infektionskontrolle, M (moisture balance) für Regulation des Feuchtigkeitsgleichgewichts und E (epithelial advancement) für Förderung der Epithelisierung (13, 14).
Débridement Für die Gewebebehandlung muss – im initialen «schwarzen» Wundstadium – zuerst avitales Gewebe (Nekrosen, dicke Wundbeläge) entfernt werden. Das notwendige Débridement kann mechanisch, osmotisch, enzymatisch oder biochirurgisch erfolgen. Obschon das Wunddébridement für die weitere Behandlung als unabdingbar betrachtet wird, besteht aufgrund von Studien nur eine schlecht dokumentierte Evidenz bezüglich der Wirksamkeit (15, 16). Bei Kindern werden gewisse debridierende Massnahmen kaum in Be-
tracht fallen, weil sie zu schmerzhaft oder mit der kindlichen Vorstellungswelt schlecht vereinbar sind, zum Beispiel der Einsatz von Wasserstrahl-Hochdruck-Geräten oder die Anwendung von Fliegenlarven. Bei Kindern problemlos ist in kleineren Wunden mit oberflächlichen dicken Belägen das Débridement mit der Ringkürette (Fa. Stiefel) nach vorherigem Auftragen von EMLA®-Crème. Schmerzfrei und damit unproblematisch für Kinder ist auch das autolytische Débridement, das im feuchten Wundmilieu stattfindet, in dem sich eine proteolytische Aktivität ausbildet. In der Wundbehandlung wird dafür Hydrogel unter einer Wundauflage verwendet (z.B. unter einer Hydrofaser). Die debridierende Wirkung von Hydrogel unter Wundauflagen ist an sich recht gut belegt (16). Eine osmotisch bedingte debridierende Wirkung hat medizinischer Honig (Mediyhoney®), der zum Beispiel als salbenartiges Gel oder als Wundauflage auf die Wunde gebracht werden kann. Honig hat aber vor allem auch eine antimikrobielle Wirkung (siehe unten) (17). Bei ausgedehnten Nekrosen und dicken Belägen, wie sie vor allem in chronischen Wunden gefunden werden, ist bei Kindern das notwendige Débridement fast nur mittels chirugischer Abtragung im Operationssaal möglich. Im Anschluss empfiehlt sich eine Behandlung mit Vakuumsog zur Granulationsförderung. Bei grossen Wunden wird man nach ausreichender Konditionierierung des Wundgrunds eine chirurgische Deckung anstreben, in der Regel mit Spalthaut.
230
ARS MEDICI 5 ■ 2012
FORTBILDUNG
Bei trockenen Wunden wird man umgekehrt der Wunde Feuchtigkeit zuführen müssen. Man appliziert deshalb ein Hydrogel unter einer Wundauflage (z.B. Hydrofaser). Da es im Stadium der epithelialisierenden Wunde keine weitere Stimulation der Granulation mehr braucht und auch wenig Wundexsudat anfällt, kommen vor allem nicht adhärente Auflagen, wie beschichtete Gazen oder Kunstoffnetze, zur Anwendung, die dafür sorgen, dass der sich schliessende Wundgrund nicht mit dem Verband verklebt.
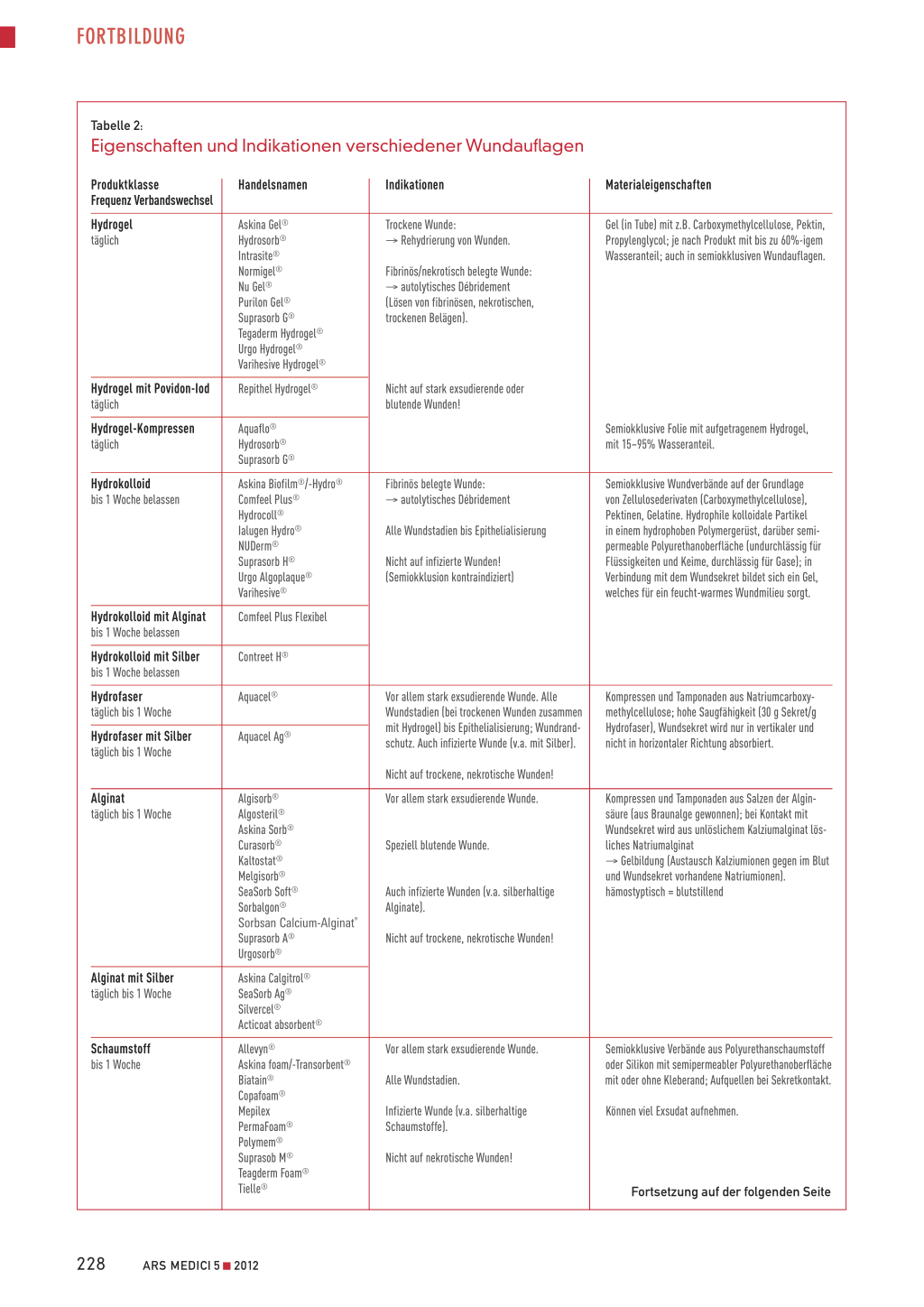
Abbildung 1: In der Inflammations- oder Exsudationsphase steht eine lokale Entzündung mit Exsudation im Vordergrund (PDGF BB: platelet derived growth factor [BB-Homodimer]; PDGF AB: platelet derived growth factor [AB-Heterodimer]; TGF: tissue growth factor; VEGF: vascular endothelial growth factor; FGF: fibroblast growth factor; IGF: insulin-like growth factor; KGF: keratinocyte growth factor).
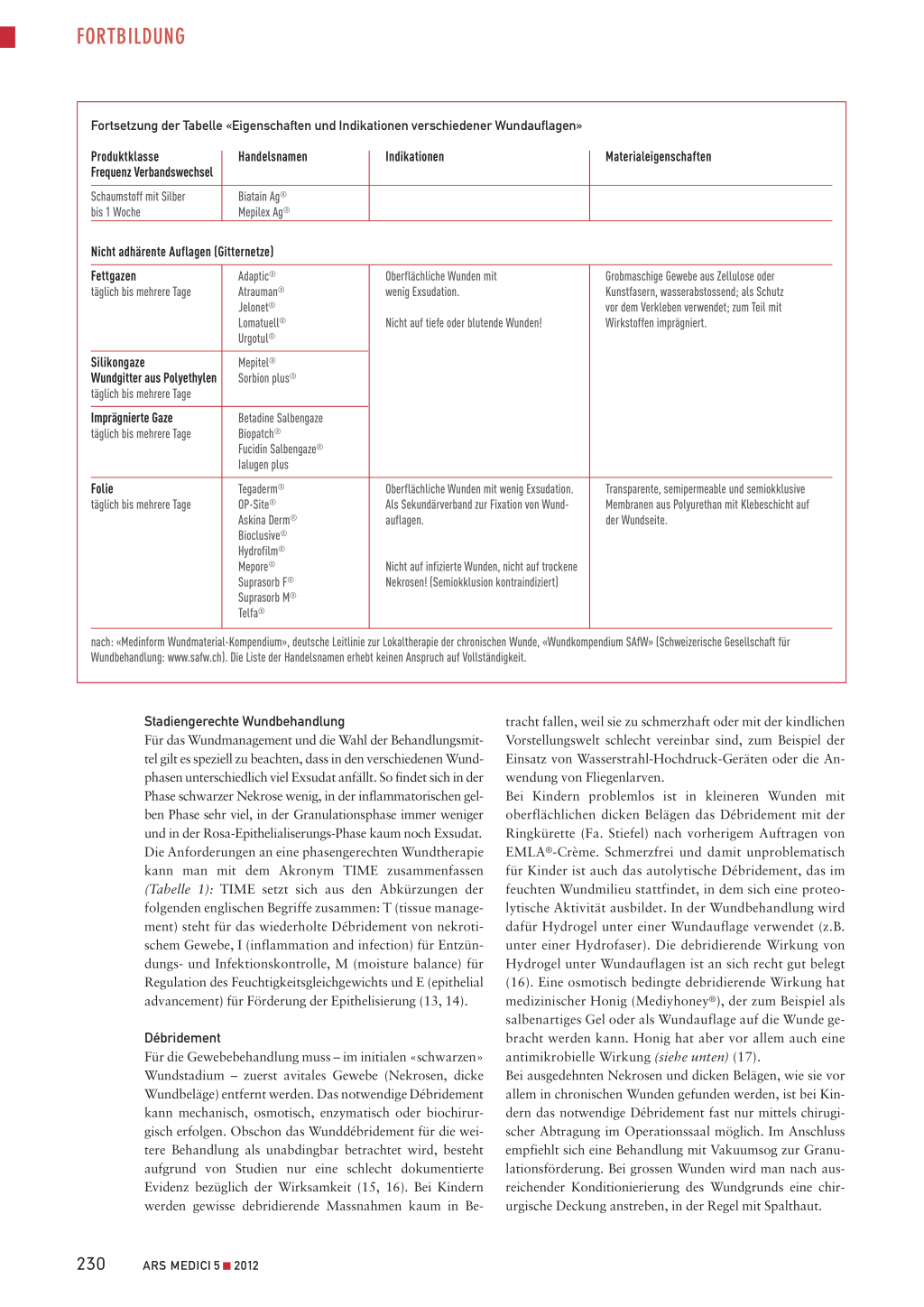
Abbildung 2: In der Proliferations- oder Granulationsphase kommt es zur Bildung von Granulationsgewebe (u-PA: urokinase-type plasminogen activator, t-PA: tissue plasminogen activator; MMP: Matrix-Metalloproteinase).
Exsudatkontrolle Für das Feuchtigkeitsgleichgewicht und die Förderung der Reepithelisierung ist bei der konservativen Wundbehandlung nach dem Débridement die Aufgranulierung des Wundbetts das nächste Behandlungsziel. Dazu eignen sich Hydrokolloide, die die Granulationsgewebebildung stark stimulieren. Liegt allerdings ein inflammatorisches Wundstadium mit starker Exsudation vor, wird man eine Wundauflage wählen müssen, die das anfallende Exsudat aufnehmen kann. Hydrokolloide können dies nur in beschränktem Ausmass: Wenn zu viel Exsudat anfällt, führt dies zur Mazeration der Wundumgebung. Bei stark exsudierenden Wunden bevorzugt man deshalb Hydrofasern oder Alginate. Schaumstoffauflagen sind je nach Produkt ebenfalls in der Lage, viel Exsudat aufzunehmen. Alginate haben zudem eine hämostatische Wirkung und werden deshalb bei blutenden Wunden bevorzugt.
Antimikrobielle Massnahmen Zur Entzündungs- und Infektionskontrolle werden antimikrobielle Wirkstoffe lokal eingesetzt. Vor allem bei nicht heilenden Wunden kann eine bakterielle Überbesiedelung (kritische Kolonisation) von Bedeutung sein, die entsprechend therapeutisch angegangen werden sollte. Zum Einsatz kommen heute primär Antiseptika, in erster Linie solche, die keinen zytotoxischen Effekt und damit keinen negativen Einfluss auf die Wundheilung haben. Vor allem Biguanide vom Typ Polyhexanid oder Octenidin sind zurzeit im deutschen Sprachraum populär (18). Bei Polyhexanid (Lavasept®, Prontosan®) erfolgt der Wirkungseintritt nach 5 bis 20 Minuten, bei Octenidindihydrochlorid (Octenisept®) nach 30 Sekunden bis > 5 Minuten. Bei antiseptischen Umschlägen («Nassphase» der Wundbehandlung) muss eine entsprechende Kontaktzeit einberechnet werden. Auch wenn keine eigentlichen Untersuchungen zur Anwendung bei Kindern bestehen, wird der Einsatz von Polyhexanid im Kindesalter von einer Expertengruppe (19) und für Octenisept® vom Hersteller als unbedenklich eingestuft. Silber hat eine sehr gute antimikrobielle Wirkung und wird als Silbernitrat oder Silbersulfadiazin schon seit Jahren in der Wundbehandlung erfolgreich eingesetzt. In den letzten Jahren wurden silberbeschichtete Wundauflagen entwickelt, sodass Hydrofasern, Alginate, Schaumstoffe und Hydrokolloide mit Silberionen als antimikrobiellem Zusatz eingesetzt werden können. Zur Anwendung silberhaltiger Wundauflagen bei Kindern gibt es positive Erfahrungsberichte (20), aber auch Untersuchungen, die keinen besonderen Effekt aufgezeigt haben (21). Auch wenn kein relevantes Risiko der systemischen Resorption von Silber bei Kindern angenommen wird, bestehen diesbezüglich keine sicheren Daten. Vor einem Langzeitgebrauch von silberhaltigen Produkten wird deshalb gewarnt (22). Dem Einsatz von Honig kommt in der Wundbehandlung eine zunehmende Bedeutung zu. In Medizinalhonigprodukten (z.B. Medihoney®) wird vor allem der aus Neuseeland stammende Manuka-Honig verwendet, der nachgewiesenermassen ausgezeichnete antibakterielle Eigenschaften, vor allem auch gegen MRSA, zeigt. Honig kann als salbenartiges Wundgel oder in Gel- und Alginatverbänden eingewirkt angewendet werden. Gerade in der Pädiatrie wurden mit honighaltigen Wundprodukten sehr gute Behandlungsresulate erreicht (17, 23). Während der Einsatz von Polyvidoniod in der Wundbehandlung wegen seiner in vitro dokumentierten Zelltoxizität weiterhin kontrovers diskutiert wird, sollte auf andere antimikrobielle Therapeutika verzichtet werden: Topische Antibiotika haben ein hohes Sensibilisierungspotenzial und sollten deswegen und wegen möglicher Resistenzentwick-
ARS MEDICI 5 ■ 2012
231
FORTBILDUNG
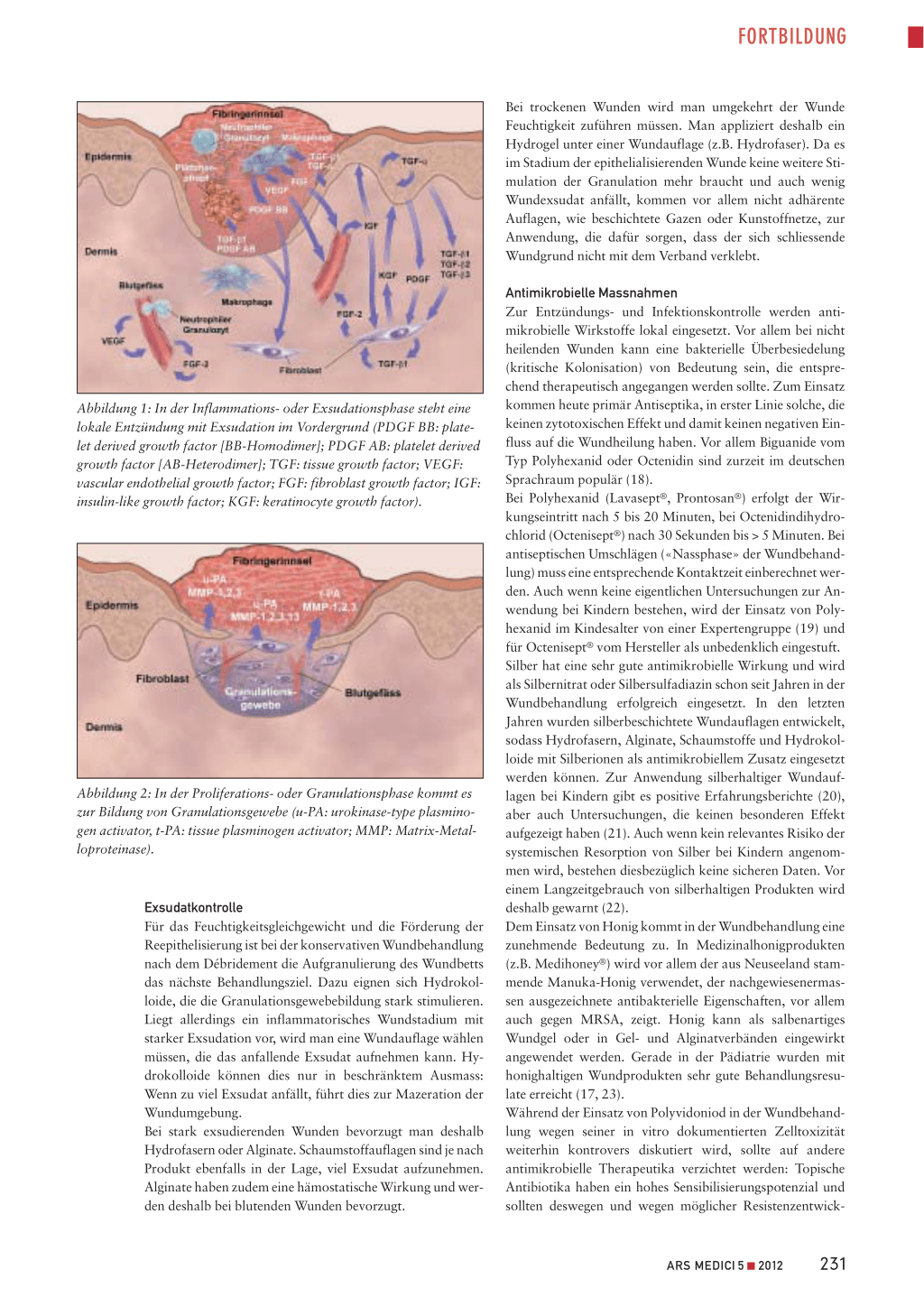
vor allem auch von Patienten mit
Epidermolysis bullosa (EB) zu be-
trachten (Abbildung 3). Bei EB-
Patienten ist aufgrund eines Gen-
defekts ein zur Verankerung der
Epidermis notwendiges Protein
(Keratin 5/14, Laminin 5 und/oder
Kollagen XVII oder Kollagen VII)
fehlerhaft ausgebildet (27). Damit
ist die mechanische Verbindung
zwischen Dermis und Epidermis
mangelhaft, und es entstehen Bla-
Abbildung 3a und 3b: Neugeborenes mit Epidermolysis bullosa dystrophica. Wundverbände mit Silikonnetz (Mepitel®; s. rechts in [b])
sen und Wunden an der Haut und auch an Schleimhäuten (z.B. Mund und Speiseröhre). Je nach betrof-
fenem Verankerungsprotein hei-
lung nicht verwendet werden. Wasserstoffperoxid zur Wund- len die Wunden mit oder ohne Narbenbildung ab. Die ober-
reinigung und die Anwendung von Farbstoffen wie Gentia- flächlichen Wunden haben an sich ein gutes Heilungspoten-
naviolett gelten heute als obsolet (24).
zial. Wichtig ist deshalb, dass das Verbandsmaterial nicht mit
der Wunde verklebt und zu weiterer Hautschädigung führt.
Vakuumsogtherapie
Die Selbsthilfeorganisation DEBRA-CH führt Mepilex® lite
Im Tiermodell hatten Morykwas und Argenta 1997 aufge- denn auch als Wundbehandlungsprodukt der Wahl auf
zeigt, dass bei Anlegen eines Vakuums über einer Wunde (www.schmetterlingskinder.ch).
bei einem Sog mit 125 mmHg eine signifikant erhöhte Gra- Wundmaterialien sollten sich bei Kindern möglichst schmerz-
nulationsbildung gegenüber der Feuchttherapie beobach- frei entfernen lassen. Auch diesem Anspruch werden Safetac®-
tet werden kann. Gleichzeitig kam es auch zu einer signifi- Produkte gerecht. Aber auch andere Materialien der Feucht-
kanten Reduktion der Bakterienzahl (25). Die V.A.C.-The- behandlung, zum Beispiel Hydrokolloide und Schaumstoffe,
rapie (vacuum assisted closure) gilt heute als Verfahren, führen beim Verbandswechsel kaum zu Schmerzen. Ange-
das die Granulationsgewebebildung am stärksten zu sti- feuchtete Gazeverbände, die auf der Wunde eintrocknen und
mulieren vermag. Für die Behandlung wird ein Schwamm bei der Entfernung die oberflächliche Wundgranulation ab-
auf der Wunde angebracht, der mit einem Absaugschlauch reissen, sind nur schon wegen der schmerzhaften Entfernung
verbunden ist. Nachdem der Schwamm mittels Folie ver- im Kindesalter ungünstig.
siegelt worden ist, wird über den Schlauch ein Sog durch Da auch Mazerationen ein häufiges Problem der Kleinkin-
ein Sauggerät erzeugt. Die V.A.C.-Therapie wird primär derhaut darstellen, ist es sinnvoll, die Hautbarriere zu ver-
stationär durchgeführt. Mit portablen Geräten können stärken. Bei Windeldermatitis kann eine weiche Zinkpaste
aber auch ambulant Patienten behandelt werden.
(z.B. ZinCream Medinova®) oder eine antimykotische
In der pädiatrischen Wundbehandlung wird die Vakuum- Nystatinpaste (Multilind® Heilpaste) angewendet werden.
behandung bereits breit eingesetzt, vor allem bei chirurgi- Von 3M sind Cavilon®-Produkte für einen reizfreien Haut-
schen Patienten. Von einem Expertengremium sind kürzlich schutz erhältlich. Cavilon ist ein alkoholfreier flüssiger
die in der Literatur dokumentierten Erfahrungen und aktuel- Schutzfilm, der schnell trocknet und eine atmungsaktive
len Empfehlungen im Zusammenhang mit der Therapie transparente Schicht auf der Haut bildet.
zusammengestellt worden (26).
Schlussbemerkung
Spezielle Empfehlungen für Wundmaterialien bei Kindern Zwar lassen sich viele Wundbehandlungsmethoden der Er-
Bei der Wahl von Wundauflagen für die Behandlung von wachsenenmedizin auch auf Kinder übertragen. Dies kann
Kindern wird man sich nicht nur von den oben aufgeführten aber nicht darüber hinwegtäuschen, dass in der Pädiatrie ein
pathophysiologischen Überlegungen leiten lassen (Tabelle 2). grosser Nachholbedarf an dokumentierten Erfahrungen zur
Wie bereits in der Einführung erwähnt, gilt es, bei Kindern Wundbehandlung besteht und Studien fehlen, die die Wirk-
spezielle Aspekte zusätzlich zu berücksichtigen.
samkeit von Wundbehandlungsmethoden in der Anwendung
Wegen der leicht verletzlichen Haut (v.a. bei Neugeborenen) bei Kindern aufzeigen.
❖
sollten Wundauflagen gewählt werden, die nicht mit einem
Klebestoff oder Klebeband fixiert werden müssen. Günstig Korrespondenzadresse:
ist, wenn ein Verband selbst an der Haut haften kann. Wund- Dr. med. Markus Streit
auflagen aus Silikon mit Safetac®-Technologie (Mepitel®, Chefarzt Dermatologie, Kantonsspital Aarau
Mepilex® von Mölnlycke) lagern sich adhäsiv an die Haut, Tel. 062-838 69 50, Fax 062-838 69 53
ohne zu verkleben, und können ohne Hautabrisse problem- E-Mail: markus.streit@ksa.ch
los entfernt werden. Dieselbe Technologie kommt auch bei Mepitac®-Klebebändern zur Anwendung. Damit sind Silikonwundmaterialien nicht nur als ideale Ver-
Der Autor gehört dem Vorstand der Schweizerischen Gesellschaft für Wundbehandlung SAfW an.
bandsmaterialien des Früh- und Neugeborenen (5), sondern Die Referenzenliste steht unter www.ch-paediatrie.ch zur Verfügung (Ausgabe 1/11).
232
ARS MEDICI 5 ■ 2012