Transkript
FORTBILDUNG
Prophylaxe und Therapie der Reisediarrhö
Vorsichtsmassnahmen bezüglich der Nahrungs- und
Wasseraufnahme können das Risiko einer Durchfall-
erkrankung auf Reisen verringern, schützen aber
nicht immer. Leichte bis mittelschwere Durchfälle
gehen oft von alleine vorüber oder können selbst
behandelt werden.
BRITISH MEDICAL JOURNAL
Wodurch wird eine Reisediarrhö verursacht? Die durchfallerregenden Organismen variieren je nach Reiseziel, örtlichen Gegebenheiten und Jahreszeit, schreiben David R. Hill und Edward T. Ryan in ihrer Übersicht zum Management dieses Gesundheitsproblems (Tabelle 1). Als häufigste Ursachen werden enterische Bakterien wie Escherichia coli, Campylobacter, Salmonellen und Shigella spp. dokumentiert. Vibrio cholerae kommen bei Reisenden eher selten vor. Enterotoxigene E. coli, die hitzeempfindliche oder hitzestabile Toxine produzieren, sind die häufigsten Vertreter dieser Bakterienart im Zusammenhang mit Diarrhö. Immer öfter werden aber auch enteroaggregative Escherichia coli diagnostiziert. Enterohämorrhagische Escherichia coli, die Shigatoxine oder Verocytotoxin ausscheiden, sind dagegen untypisch bei Reisenden. Enterotoxigene E. coli sind vorwiegend bei Südamerika-Reisenden zu finden, kommen aber weltweit vor. Campylobacter-Infektionen treten am häufigsten bei Besuchern von Süd- und Südostasien auf. Norovirus und Rotavirus sind die wichtigsten viralen Ursachen eines Reisedurchfalls. Der Norovirus wird oft im Zusammenhang mit Diarrhöepidemien in Ferienlagern oder auf Kreuzfahrten gefunden. Parasiten sind vergleichsweise selten für eine Reisediarrhö verantwortlich. Meist werden dann die Protozoen Giardia intestinalis und Cryptosporidium identifiziert. Cyclospora und Entamoeba histolytica sind weniger häufige parasitäre Ursachen und eher charakteristisch bei Langzeitreisenden. Bei 10 bis 15 Prozent aller Reisedurchfälle wird mehr als ein Pathogen identifiziert, und in bis zu 50 Prozent aller Studien wurde kein Pathogen beschrieben. Akute Lebensmittelvergiftungen mit plötzlich einsetzender Übelkeit, Erbrechen und Durchfall nach Aufnahme eines Toxins (meist produziert von Staphylococcus aureus, Bacillus cereus oder Clostridium per-
fringens) über Nahrungsmittel, die nicht sachgemäss gekocht oder aufbewahrt wurden, machen etwa fünf Prozent der Reisedurchfälle aus.
Welche Konsequenzen hat eine Reisediarrhö? Entsprechend den vielfältigen Ursachen des Reisedurchfalls variieren auch die klinischen Symptome. Sie reichen von den typischen wässrigen Stühlen in Verbindung mit Krämpfen und Übelkeit bei enterotoxigenen E. coli über Dysenterie bei Shigellen bis zur kurzfristigen Übelkeit mit Erbrechen und Diarrhö in Verbindung mit einer akuten Lebensmittelvergiftung oder einer Infektion mit dem Norovirus. Die meisten Reisedurchfälle geben sich auch ohne Behandlung nach mehreren Tagen von selbst wieder. Bei ungefähr zehn Prozent der Betroffenen bleiben die Beschwerden jedoch länger als eine Woche bestehen und bei etwa zwei Prozent sogar länger als einen Monat. Die Erkrankung verläuft tendenziell schwerer bei Säuglingen und kleinen Kindern. Daher sollten auf Reisen mit Kindern Vorsorgemassnahmen für den Umgang mit dehydrierenden Durchfallerkrankungen getroffen werden. Zu den ernsten Komplikationen einer Reisediarrhö gehören das hämolytisch-urämische Syndrom, verursacht durch bakterielle Shigatoxine, das Guillain-Barré-Syndrom in Verbindung mit Campylobacter-Infektionen und postinfektiöse Arthropathien, die bei allen invasiven Bakterien auftreten können. Länger andauernde Durchfälle (>10 Tage), Erkrankungen, die erst
Merksätze
■ Zwischen 20 und 60 Prozent der international Reisenden erkranken an einer Diarrhö.
■ Meist werden Reisedurchfälle von Bakterien verursacht. Viren und protozoische Parasiten können jedoch ebenfalls zur Diarrhö führen.
■ Reisende sollten auf ausreichende Flüssigkeitszufuhr achten.
■ Bei leichten Durchfällen kann Loperamid die Symptome lindern.
■ Schwerere Durchfälle können kurzfristig mit Antibiotika behandelt werden.
■ Bei Reiserückkehrern wird fallspezifisch eine empirische Behandlung, eine Bakterienkultur oder eine Untersuchung des Stuhls auf Parasiten und deren Eier empfohlen.
192 ARS MEDICI 5 ■ 2009
PROPHYLAXE UND THERAPIE DER REISEDIARRHÖ
Tabelle 1: Ursachen der Reisediarrhö
Agens*
Bakterien Escherichia coli (enterotoxigen) E. coli (enteroaggregativ) Campylobacter Salmonellen Shigellen Andere
Viren Norovirus Rotavirus
Parasiten Giardia intestinalis Cryptosporidium spp. Cyclospora cayetanensis Entamoeba histolytica
Akute Lebensmittelvergiftung
Kein Pathogen identifiziert
Häufigkeit in Prozent**
50—75 10—45 5—35 5—25 0—15 0—15 0—5
0—20 0—10 0—5
0—10 0—5 0—5 <1 <1
0—5
10—50
*Koinfektion mit anderen Erregern in 10 bis 15 Prozent aller Fälle **Frequenz variiert nach Reiseziel, örtlichen Gegebenheiten und Jahreszeit
nach der Rückkehr einsetzen, oder Diarrhöen in Verbindung mit Gewichtsverlust werden vorwiegend durch protozoische Parasiten wie Giardia verursacht. Nach einer Reisediarrhö kann das Risiko für die Entwicklung eines Reizdarmsyndroms eine Zeitlang erhöht sein.
Wie kann man Durchfall auf Reisen vermeiden? Nahrungsmittel, Wasser, Hygiene: Zum Reisedurchfall kommt es durch die Aufnahme kontaminierter Speisen oder verunreinigten Wassers. Persönliche Hygienemassnamen können das Risiko verringern. Trotz besserer Kenntnisse der Ursachen und der Pathogenese hat die Inzidenz der Reisediarrhö in den letzten Jahrzehnten jedoch nicht wesentlich abgenommen. Auch bei Einhaltung aller Vorsichtsmassnahmen ist die Häufigkeit nicht unbedingt geringer. Das Risiko einer Reisediarrhö scheint daher eher mit dem hygienischen Standard des Reiseziels als mit der Einhaltung von Vorsichtsmassnahmen zusammenzuhängen. Impfungen: Aufgrund der vielfältigen Ursachen kann eine Reisediarrhö nicht mit einer einzigen Impfung verhindert werden. Enterische Impfungen schützen vor Rotavirus (Rotarix®), Hepatitis A (Epaxal®), Typhus (Vivotif®) und Cholera/E. coli (Dukoral®). Diese Impfungen können nach einer Risikoabschät-
zung entsprechend dem Reiseziel und der Reiseroute durchgeführt werden. Chemoprophylaxe: Zur Chemoprophylaxe können entweder nichtantibiotische Medikamente wie Bismuth-Subsalicylat (in der Schweiz nicht im Handel) und Probiotika (z.B. Perenterol®) oder Antibiotika eingenommen werden. Eine Metaanalyse weist darauf hin, dass Probiotika die Wahrscheinlichkeit einer Reisediarrhö um 15 Prozent verringern können. Obwohl sich Antibiotika zur Durchfallprophylaxe auf Reisen in zahlreichen Studien der Siebziger- und Achtzigerjahre als wirksam erwiesen haben, werden sie aus mehreren Gründen heute nicht mehr empfohlen. Dazu gehören mögliche substanzbedingte Nebenwirkungen, die Begünstigung anderer Infektionen wie vaginaler Candidose oder Erkrankungen in Verbindung mit Clostridium difficile, die Entwicklung bakterieller Resistenzen sowie fehlende Daten über Sicherheit und Wirksamkeit der Einnahme von Antibiotika über mehr als zwei oder drei Wochen. Zudem spricht die hohe Wirksamkeit einer frühzeitigen Selbstbehandlung des Reisedurchfalls mit Antibiotika gegen die prophylaktische Einnahme. Experten empfehlen daher eine Antibiotikaprophylaxe nur, wenn eine Reise absolut notwendig ist und die Folgen eines wässrigen Durchfalls schwer zu handhaben sind, beispielsweise nach Kolostomien oder Ileostomien. Sulfonamide und Tetrazykline sollten wegen weit verbreiteter Resistenzen nicht angewendet werden. Fluorochinolone sind für die meisten Regionen der Erde Medikamente der Wahl (Tabelle 1). Campylobacter spp. sind jedoch häufig resistent gegen Fluorochinolone. Wenn das Risiko für Infektionen mit diesem Bakterium überwiegt, beispielsweise in Süd- und Südostasien, kann Azithromycin gegeben werden. Rifaxim (bisher in der Schweiz nicht zugelassen), ein Derivat von Rifamycin, ist eine Alternative in Regionen, wo E. coli vorherrschen, wie Lateinamerika und Afrika. Wegen verminderter Wirksamkeit sollte es nicht angewendet werden, wenn potenziell invasive Pathogene wie Salmonellen, Campylobacter und Shigella wahrscheinlich sind.
Wie kann Reisedurchfall behandelt werden? Von Experten wird aufgrund von Studienergebnissen eine Selbstbehandlung (Tabelle 2) empfohlen, um eine Dehydrierung zu vermeiden sowie die Schwere und die Dauer der Symptome zu reduzieren. Wasseraufnahme und Ernährung: Die Wiederherstellung des Flüssigkeitshaushalts ist die Schlüsselmassnahme bei allen Durchfällen und reicht bei leichter Erkrankung häufig als einzige Massnahme aus. Säuglinge und Kleinkinder, ältere Menschen und Patienten mit chronischen Erkrankungen können die Hydratation mit speziellen Gertränken aufrechterhalten, in denen Elektrolyte, Zucker und ein Puffer kombiniert sind. Symptomatische Behandlung: Eine lediglich symptomatische Behandlung kann bei leichten Durchfällen erfolgen. Loperamid ist aufgrund von Studien und einem günstigen Nebenwirkungsprofil der Peristaltikhemmer der ersten Wahl. Kleinkindern sollte das Medikament nicht gegeben werden, wenn gleichzeitig Fieber (>38,5 °C) auftritt oder grosse Mengen Blut im Stuhl sind.
ARS MEDICI 5 ■ 2009 193
FORTBILDUNG
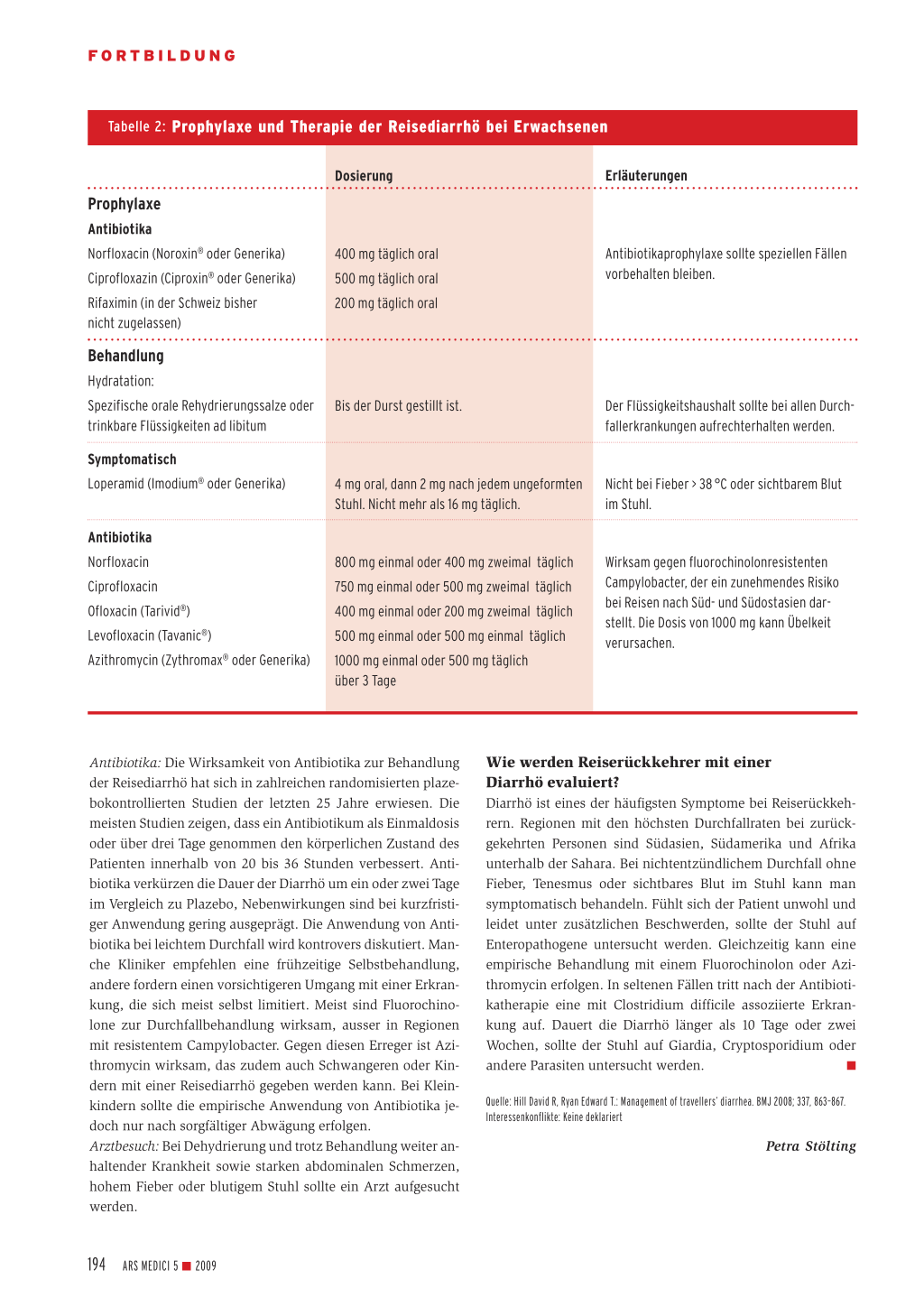
Tabelle 2: Prophylaxe und Therapie der Reisediarrhö bei Erwachsenen
Prophylaxe
Antibiotika Norfloxacin (Noroxin® oder Generika) Ciprofloxazin (Ciproxin® oder Generika) Rifaximin (in der Schweiz bisher nicht zugelassen)
Dosierung
400 mg täglich oral 500 mg täglich oral 200 mg täglich oral
Erläuterungen
Antibiotikaprophylaxe sollte speziellen Fällen vorbehalten bleiben.
Behandlung
Hydratation: Spezifische orale Rehydrierungssalze oder trinkbare Flüssigkeiten ad libitum
Bis der Durst gestillt ist.
Der Flüssigkeitshaushalt sollte bei allen Durchfallerkrankungen aufrechterhalten werden.
Symptomatisch Loperamid (Imodium® oder Generika)
4 mg oral, dann 2 mg nach jedem ungeformten Nicht bei Fieber > 38 °C oder sichtbarem Blut
Stuhl. Nicht mehr als 16 mg täglich.
im Stuhl.
Antibiotika Norfloxacin Ciprofloxacin Ofloxacin (Tarivid®) Levofloxacin (Tavanic®) Azithromycin (Zythromax® oder Generika)
800 mg einmal oder 400 mg zweimal täglich 750 mg einmal oder 500 mg zweimal täglich 400 mg einmal oder 200 mg zweimal täglich 500 mg einmal oder 500 mg einmal täglich 1000 mg einmal oder 500 mg täglich über 3 Tage
Wirksam gegen fluorochinolonresistenten Campylobacter, der ein zunehmendes Risiko bei Reisen nach Süd- und Südostasien darstellt. Die Dosis von 1000 mg kann Übelkeit verursachen.
Antibiotika: Die Wirksamkeit von Antibiotika zur Behandlung der Reisediarrhö hat sich in zahlreichen randomisierten plazebokontrollierten Studien der letzten 25 Jahre erwiesen. Die meisten Studien zeigen, dass ein Antibiotikum als Einmaldosis oder über drei Tage genommen den körperlichen Zustand des Patienten innerhalb von 20 bis 36 Stunden verbessert. Antibiotika verkürzen die Dauer der Diarrhö um ein oder zwei Tage im Vergleich zu Plazebo, Nebenwirkungen sind bei kurzfristiger Anwendung gering ausgeprägt. Die Anwendung von Antibiotika bei leichtem Durchfall wird kontrovers diskutiert. Manche Kliniker empfehlen eine frühzeitige Selbstbehandlung, andere fordern einen vorsichtigeren Umgang mit einer Erkrankung, die sich meist selbst limitiert. Meist sind Fluorochinolone zur Durchfallbehandlung wirksam, ausser in Regionen mit resistentem Campylobacter. Gegen diesen Erreger ist Azithromycin wirksam, das zudem auch Schwangeren oder Kindern mit einer Reisediarrhö gegeben werden kann. Bei Kleinkindern sollte die empirische Anwendung von Antibiotika jedoch nur nach sorgfältiger Abwägung erfolgen. Arztbesuch: Bei Dehydrierung und trotz Behandlung weiter anhaltender Krankheit sowie starken abdominalen Schmerzen, hohem Fieber oder blutigem Stuhl sollte ein Arzt aufgesucht werden.
Wie werden Reiserückkehrer mit einer
Diarrhö evaluiert?
Diarrhö ist eines der häufigsten Symptome bei Reiserückkeh-
rern. Regionen mit den höchsten Durchfallraten bei zurück-
gekehrten Personen sind Südasien, Südamerika und Afrika
unterhalb der Sahara. Bei nichtentzündlichem Durchfall ohne
Fieber, Tenesmus oder sichtbares Blut im Stuhl kann man
symptomatisch behandeln. Fühlt sich der Patient unwohl und
leidet unter zusätzlichen Beschwerden, sollte der Stuhl auf
Enteropathogene untersucht werden. Gleichzeitig kann eine
empirische Behandlung mit einem Fluorochinolon oder Azi-
thromycin erfolgen. In seltenen Fällen tritt nach der Antibioti-
katherapie eine mit Clostridium difficile assoziierte Erkran-
kung auf. Dauert die Diarrhö länger als 10 Tage oder zwei
Wochen, sollte der Stuhl auf Giardia, Cryptosporidium oder
andere Parasiten untersucht werden.
■
Quelle: Hill David R, Ryan Edward T.: Management of travellers’ diarrhea. BMJ 2008; 337, 863–867. Interessenkonflikte: Keine deklariert
Petra Stölting
194 ARS MEDICI 5 ■ 2009