Transkript
FORTBILDUNG
Notfälle am Auge
Was tun bei Verätzungen, Verletzungen, Glaukom, Netzhautablösung und Arterienverschluss?
Notfälle am Auge sind besonders bedrohlich, weil dabei das Augenlicht auf dem Spiel
Merksätze
stehen kann. In solchen Fällen ist rasches
Handeln gefragt, auch durch den Hausarzt.
AMERICAN FAMILY PHYSICIAN
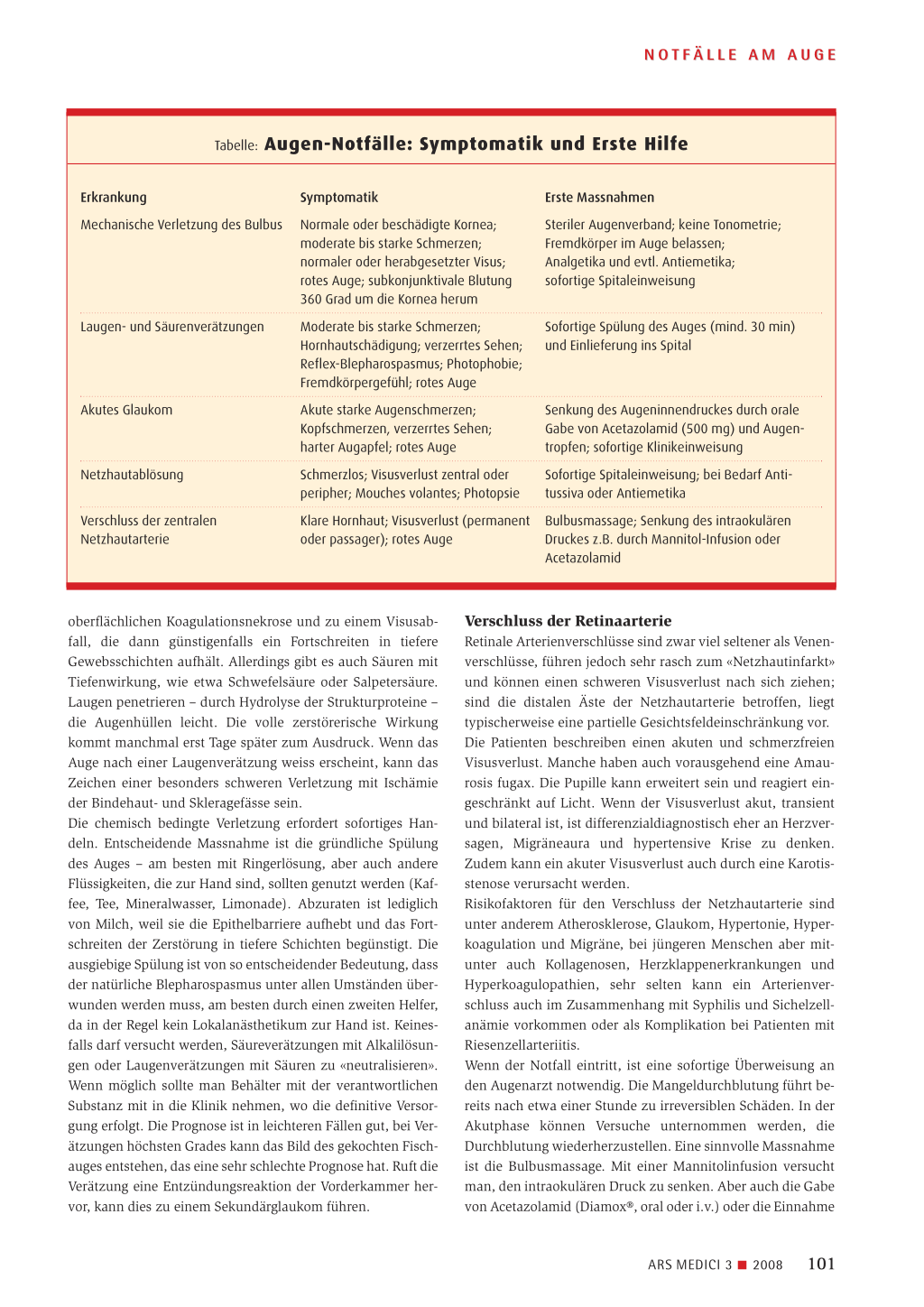
Die gefährlichsten ophthalmologischen Notfälle sind Verletzungen des Auges, die akute Netzhautablösung, das akute Glaukom und der Verschluss der zentralen Netzhautarterie (Tabelle).
Mechanische Verletzungen Bei Unfällen können grundsätzlich alle inneren und äusseren Strukturen des Augenapparats betroffen sein. Besonders gravierend ist aber die Bulbusperforation. Wird nicht rasch und angemessen gehandelt, kann es zu einer Endophthalmitis kommen, also einer intraokulären Entzündung, bei der das Sehvermögen auf dem Spiel steht. Bulbusperforationen werden verursacht durch scharfe Gegenstände, die Hornhaut und Sklera durchdringen. Aber auch ein heftiges stumpfes Bulbustrauma kann zum Bersten des Augapfels führen. Perforierende Bulbusverletzungen können ein breites Symptomspektrum zeigen, von kleinen spontan abdichtenden Verletzungen bis zur grossen Kornea- und Bulbuseröffnung mit Verlust der Vorderkammer. Diagnostische Zeichen für eine Bulbusruptur sind: ■ starke Schmerzen ■ herabgesetzter Visus ■ Blut in der Vorderkammer ■ flache Vorderkammer ■ Bulbushypotonie ■ Linsenquellung (Perforationskatarakt).
Eine schwere subkonjunktivale Blutung, die das Areal 360 Grad um die Hornhaut umfasst, lässt ebenfalls den Verdacht auf eine Bulbusruptur aufkommen. Oft ist die Pupille zur Seite der Perforation hin verzogen. Eine Zerreissung der Bindehaut ist auch ein Hinweis auf eine Bulbusruptur.
■ Bei chemischen Verletzungen des Auges sollte keine Zeit mit der Prüfung von Visus oder Augenbeweglichkeit vergeudet werden. Sofortige Spülung ist das Gebot.
■ Beim akuten Verschluss der Netzhautarterie kann eine Bulbusmassage hilfreich sein.
■ Beim akuten Glaukomanfall können den Augendruck senkende Massnahmen auch vom Hausarzt eingeleitet werden.
■ Bei Verdacht auf eine Netzhautablösung ist die sofortige Einlieferung in die Augenklinik angezeigt.
Was ist bei einer perforierenden Augenverletzung zu tun? Grundsätzlich gilt, eingedrungene Fremdkörper nicht am Unfallort zu entfernen, sondern im Auge zu belassen. Stattdessen sollte ein steriler Verband angelegt werden und der Patient sofort in die Augenklinik transportiert werden. Zu den notwendigen Massnahmen gehören die Tetanusprophylaxe und die rasche systemische Antibiotikagabe zur Infektionsprophylaxe. In der Klinik werden Röntgenaufnahmen des Schädels und CT durchgeführt, um einen Fremdkörper entdecken und genau lokalisieren zu können. Im CT erkennt man auch nicht röntgendichte Fremdkörper.
Chemisch bedingte Verletzungen Verletzungen mit Gasen und ätzenden Flüssigkeiten können äusserst gefährlich für das Auge sein. Typische Symptome sind: ■ starke Schmerzen ■ Epiphora ■ Blepharospasmus ■ Photophobie ■ rotes Auge.
Im Allgemeinen ist der Grad der zu erwartenden Schädigung durch Verätzung abhängig vom pH und der chemischen Natur der Substanz. Säureverätzungen führen oft sofort zu einer
100 ARS MEDICI 3 ■ 2008
NOTFÄLLE AM AUGE
Tabelle: Augen-Notfälle: Symptomatik und Erste Hilfe
Erkrankung
Symptomatik
Erste Massnahmen
Mechanische Verletzung des Bulbus
Normale oder beschädigte Kornea; moderate bis starke Schmerzen; normaler oder herabgesetzter Visus; rotes Auge; subkonjunktivale Blutung 360 Grad um die Kornea herum
Steriler Augenverband; keine Tonometrie; Fremdkörper im Auge belassen; Analgetika und evtl. Antiemetika; sofortige Spitaleinweisung
Laugen- und Säurenverätzungen
Moderate bis starke Schmerzen; Hornhautschädigung; verzerrtes Sehen; Reflex-Blepharospasmus; Photophobie; Fremdkörpergefühl; rotes Auge
Sofortige Spülung des Auges (mind. 30 min) und Einlieferung ins Spital
Akutes Glaukom
Akute starke Augenschmerzen; Kopfschmerzen, verzerrtes Sehen; harter Augapfel; rotes Auge
Senkung des Augeninnendruckes durch orale Gabe von Acetazolamid (500 mg) und Augentropfen; sofortige Klinikeinweisung
Netzhautablösung
Schmerzlos; Visusverlust zentral oder peripher; Mouches volantes; Photopsie
Sofortige Spitaleinweisung; bei Bedarf Antitussiva oder Antiemetika
Verschluss der zentralen Netzhautarterie
Klare Hornhaut; Visusverlust (permanent Bulbusmassage; Senkung des intraokulären
oder passager); rotes Auge
Druckes z.B. durch Mannitol-Infusion oder
Acetazolamid
oberflächlichen Koagulationsnekrose und zu einem Visusabfall, die dann günstigenfalls ein Fortschreiten in tiefere Gewebsschichten aufhält. Allerdings gibt es auch Säuren mit Tiefenwirkung, wie etwa Schwefelsäure oder Salpetersäure. Laugen penetrieren – durch Hydrolyse der Strukturproteine – die Augenhüllen leicht. Die volle zerstörerische Wirkung kommt manchmal erst Tage später zum Ausdruck. Wenn das Auge nach einer Laugenverätzung weiss erscheint, kann das Zeichen einer besonders schweren Verletzung mit Ischämie der Bindehaut- und Skleragefässe sein. Die chemisch bedingte Verletzung erfordert sofortiges Handeln. Entscheidende Massnahme ist die gründliche Spülung des Auges – am besten mit Ringerlösung, aber auch andere Flüssigkeiten, die zur Hand sind, sollten genutzt werden (Kaffee, Tee, Mineralwasser, Limonade). Abzuraten ist lediglich von Milch, weil sie die Epithelbarriere aufhebt und das Fortschreiten der Zerstörung in tiefere Schichten begünstigt. Die ausgiebige Spülung ist von so entscheidender Bedeutung, dass der natürliche Blepharospasmus unter allen Umständen überwunden werden muss, am besten durch einen zweiten Helfer, da in der Regel kein Lokalanästhetikum zur Hand ist. Keinesfalls darf versucht werden, Säureverätzungen mit Alkalilösungen oder Laugenverätzungen mit Säuren zu «neutralisieren». Wenn möglich sollte man Behälter mit der verantwortlichen Substanz mit in die Klinik nehmen, wo die definitive Versorgung erfolgt. Die Prognose ist in leichteren Fällen gut, bei Verätzungen höchsten Grades kann das Bild des gekochten Fischauges entstehen, das eine sehr schlechte Prognose hat. Ruft die Verätzung eine Entzündungsreaktion der Vorderkammer hervor, kann dies zu einem Sekundärglaukom führen.
Verschluss der Retinaarterie Retinale Arterienverschlüsse sind zwar viel seltener als Venenverschlüsse, führen jedoch sehr rasch zum «Netzhautinfarkt» und können einen schweren Visusverlust nach sich ziehen; sind die distalen Äste der Netzhautarterie betroffen, liegt typischerweise eine partielle Gesichtsfeldeinschränkung vor. Die Patienten beschreiben einen akuten und schmerzfreien Visusverlust. Manche haben auch vorausgehend eine Amaurosis fugax. Die Pupille kann erweitert sein und reagiert eingeschränkt auf Licht. Wenn der Visusverlust akut, transient und bilateral ist, ist differenzialdiagnostisch eher an Herzversagen, Migräneaura und hypertensive Krise zu denken. Zudem kann ein akuter Visusverlust auch durch eine Karotisstenose verursacht werden. Risikofaktoren für den Verschluss der Netzhautarterie sind unter anderem Atherosklerose, Glaukom, Hypertonie, Hyperkoagulation und Migräne, bei jüngeren Menschen aber mitunter auch Kollagenosen, Herzklappenerkrankungen und Hyperkoagulopathien, sehr selten kann ein Arterienverschluss auch im Zusammenhang mit Syphilis und Sichelzellanämie vorkommen oder als Komplikation bei Patienten mit Riesenzellarteriitis. Wenn der Notfall eintritt, ist eine sofortige Überweisung an den Augenarzt notwendig. Die Mangeldurchblutung führt bereits nach etwa einer Stunde zu irreversiblen Schäden. In der Akutphase können Versuche unternommen werden, die Durchblutung wiederherzustellen. Eine sinnvolle Massnahme ist die Bulbusmassage. Mit einer Mannitolinfusion versucht man, den intraokulären Druck zu senken. Aber auch die Gabe von Acetazolamid (Diamox®, oral oder i.v.) oder die Einnahme
ARS MEDICI 3 ■ 2008 101
FORTBILDUNG
von Nitraten (oral) ist einen Versuch wert. Keine der genannten Massnahmen hat sich bisher in Studien als eindeutig überlegen erwiesen.
Akutes Glaukom Das akute Engwinkelglaukom, das bei prädisponierten Patienten auftritt, gehört sofort behandelt, um eine Schädigung des Sehnerven zu verhindern (Abbildung). Ein Visusverlust kann innert weniger Stunden eintreten. Die Patienten erleiden akut einen starken dumpfen Augenschmerz. Der Schmerz kann über die drei Trigeminusäste in Schläfe, Hinterhaupt und Ober- und Unterkiefer ausstrahlen, was unter Umständen diagnostisch in die Irre führen kann. Oft klagen die Betroffenen auch über Übelkeit und Erbrechen. Infolge des erhöhten Druckes entsteht ein Hornhautepithelödem. Der Patient sieht verschwommen und erkennt Farbringe um Lichtquellen herum. Das Sehvermögen reicht gerade noch aus, eine Handbewegung zu erkennen.
Abbildung: Grosse Exkavation der Papille ist typisch für einen glaukomatös veränderten Sehnerv.
tion der Photorezeptoren durch die eintretende Ischämie
führt. Durch frühes Eingreifen kann ein bleibender Visusver-
lust jedoch oft verhindert werden.
Ein wichtiger Risikofaktor für die Ablatio ist die Myopie, die
nach amerikanischen Untersuchungen bei mehr als der Hälfte
der Betroffenen vorliegt. Andere begünstigende Faktoren sind
eine vorangegangene Katarakt-OP, eine diabetische Retino-
pathie, Traumata und hohes Lebensalter. Zudem kommen
Netzhautablösungen auch familiär gehäuft vor, es gibt also
eine genetische Komponente. Die Prävalenz der Amotio be-
trägt bei Normalsichtigen 0,2 Prozent, bei hochgradig Myopen
(mehr als -10 dpt) liegt sie bei 7 Prozent.
Eine Ablatio kann lange Zeit symptomlos verlaufen, im aku-
ten Stadium jedoch erlebt der Patient plötzlich am betroffenen
Auge Lichtblitze und nimmt Mouches volantes wahr, die für
eine hintere Glaskörperabhebung sprechen. Ausserdem beob-
achten die Patienten einen Schatten im Gesichtsfeld. Wird der
Schatten wie ein sich senkender Vorhang wahrgenommen, ist
die Netzhautablösung oben lokalisiert, im entgegengesetzten
Fall nimmt der Patient eine von unten aufsteigende Mauer
wahr. Wenn die Ablösung das Zentrum erreicht, verschlech-
tert sich der Visus rasch, ist die Makula betroffen, stellt sich
ein verzerrtes Sehen ein. Manche sehen nicht mehr die Hand
vor den Augen. Die wichtigste Massnahme besteht in der
sofortigen Spitaleinweisung.
■
Prabhat K. Pokhrel et al.: Ocular Emergencies. Am Fam Phys 2007; 76: 829–836.
Uwe Beise
Ausgelöst wird der Glaukomanfall meist durch Pupillenerweiterung in der Dämmerung oder durch emotionalen Stress. Daneben kommen auch Medikamente als Auslöser in Frage, sofern sie eine Mydriasis hervorrufen. Hierzu gehören etwa Anticholinergika und Antidepressiva. Topiramat kann eine Schwellung des Ziliarkörpers bewirken, in deren Folge der Kammerwinkel sich verkleinert. Bei der Untersuchung findet man: ■ mittelweite, reaktionslose Pupillen ■ ein rotes Auge ■ einen harten Bulbus.
Interessenkonflikte: keine
Jeder Glaukomanfall muss sofort behandelt werden. Ziel ist es, den okulären Druck rasch abzusenken. Das kann bereits in der Praxis beginnen: Ein Tropfen 0,5% Timolol, 1% Apraclonidin und 2% Pilocarpin können beispielsweise im Abstand von 1 Minute verabreicht werden. Zusätzlich ist die Einnahme einer 500-mg-Tablette Acetazolamid sinnvoll. Zur weiteren Behandlung ist eine zügige Überweisung in die Augenklinik angezeigt.
Netzhautablösung (Amotio, Ablatio) Die Retinaablösung bezeichnet die Abhebung der neurosensorischen Netzhaut vom Pigmentepithel, dem sie normalerweise locker aufliegt. Die Netzhautablösung ist ein seltener Notfall, sie ist jedoch gefährlich, weil sie rasch zur Degenera-
102 ARS MEDICI 3 ■ 2008