Transkript
Fortbildung
Behandlung der ADHS im Kindes- und Jugendalter
Fotos: zVg
ADHS bei Kindern und Jugendlichen ist eine heterogene, oft bis ins Erwachsenenalter persistierende Störung und bedarf einer Diagnostik und Behandlung durch erfahrene, spezialisierte Kliniker. Diagnostik und Interventionen basieren auf internationalen Leitlinien, der Schweregrad und die psychosoziale Beeinträchtigung sind für die Intensität der Therapie relevant. Die multimodale Therapie setzt sich nach individuellem Bedarf aus unterschiedlichen Bausteinen zusammen und schliesst neben den Patienten auch deren Umfeld ein.
Von Anna Maria Werling1, Susanne Walitza1, 2, 3, Renate Drechsler1
Anna Maria Werling Susanne Walitza Renate Drechsler
Die Aufmerksamkeitsdefizit- und Hyperaktivitätsstörung (ADHS) mit den Kernsymptomen Hyperaktivität/Impulsivität und/oder Unaufmerksamkeit ist mit einer Prävalenz von 5,9% (1, vgl. 2) eine der am häufigsten diagnostizierten psychischen Störungen des Kindes- und Jugendalters. Nach heutiger dimensionaler Auffassung handelt es sich nicht um ein Alles-oder-Nichts-Phänomen, sondern ADHS-Symptome kommen in der Bevölkerung häufig vor und erreichen erst bei entsprechendem Schweregrad oder Vorliegen funktionaler Einschränkungen Störungscharakter (vgl. 3). Da ADHS sehr unterschiedliche Erscheinungsformen annehmen kann, zum Beispiel mit oder ohne neuropsychologische Beeinträchtigungen, sollten Therapieempfehlungen immer individuell abgestimmt sein. Das setzt eine ausführliche Diagnostik voraus, auch da es Differenzialdia gnosen der ADHS gibt, die andere Therapiemassnahmen erfordern würden als die hier aufgeführten (z. B. Epilepsie). Es ist weiter abzuwägen, ob koexistierende Störungen oder Belastungen vorliegen, wie beispielsweise Ängste, Depression, familiäre Probleme oder schulische Überforderung, die prioritär angegangen werden sollten. Generell gilt die multimodale Therapie heute als Standard in der ADHS-Behandlung (4). Sie umfasst verschiedene Therapiemodule, die nach Bedarf kombiniert werden können. Die Auswahl der Therapiebausteine, darunter auch Pharmakotherapie, richtet sich nach den Störungsschwerpunkten, dem Schweregrad, dem Alter des Patienten, dem Leidensdruck sowie den Wünschen und Möglichkeiten der betroffenen Familie.
Nicht-pharmakologische Interventionen
Nicht-pharmakologische Behandlungen gelten bei ADHS mit leichtem Schweregrad als Mittel der Wahl. Nach den deutschsprachigen evidenz- und konsensbasierten Leit linien soll ab einer mittelschweren Ausprägung einer
1 Klinik für Kinder- und Jugendpsychiatrie und Psychotherapie, Psychiatrische Universitätsklinik Zürich, Universität Zürich 2 Zentrum für Neurowissenschaften (ZNZ), Universität Zürich und ETH Zürich, Zürich 3 Schweizer Gesellschaft für Kinder- und Jugendpsychiatrie und -psychotherapie, Bern
ADHS spezifische Pharmakotherapie eingesetzt werden. Nicht-pharmakologische Interventionen können parallel zur Pharmakotherapie durchgeführt werden (4; gemäss [5] ist Pharmakotherapie unabhängig vom Schweregrad). Psychoedukation und Beratung stehen aber bei jeder Behandlungsmodalität am Anfang und begleiten den Behandlungsprozess (Tabelle 1). Dabei erhalten die Betroffenen Informationen über das Störungsbild, den zu erwartenden Verlauf sowie über alle Behandlungsmöglichkeiten.
Psychologische/psychotherapeutische/psychosoziale Massnahmen Verhaltenstherapeutische (VT) Interventionen und Techniken bilden die Grundlage der meisten psychotherapeutischen Interventionen bei ADHS und koexistierenden Verhaltensproblemen (Tabelle 1). Hierbei stehen meist die verbesserte Verhaltenskontrolle und das Einüben von Strategien für verbesserte Alltagsorganisation im Vordergrund (z. B. 7). Bei der Behandlung von Jugendlichen sollte therapeutisch auch auf die typischen Entwicklungsrisiken bei ADHS in der Adoleszenz eingegangen werden (z. B. problematischer Drogen- und Medienkonsum, Leistungs-/Motivationsprobleme, Selbstwert, Elternablösung, Risikoverhalten, emotionale Regulation, Compliance [vgl. 8]). Grundsätzlich gelten VT-Techniken bei ADHS als hilfreich und wirksam (9), allerdings muss man bei einem Teil der Betroffenen von einem veränderten Belohnungslernen ausgehen (10). Die Behandlung von möglicherweise koexistierenden Verhaltensproblemen, beispielsweise durch Training der sozialen Kompetenz (vgl. 11) oder der Aggressionskontrolle (z. B. 12, 13), basieren in der Regel ebenfalls auf VT-Techniken. Häufig erfordern koexistierende Entwicklungsstörungen, wie motorische Funktionsstörungen oder spezifische Lernstörungen, weitere Behandlungsmassnahmen, wie zum Beispiel Logopädie. Elterntraining wird oft als Gruppentherapie angeboten, stärkt allgemein die erzieherische Kompetenz und gilt als wirksam bei der Verbesserung des Umgangs der Eltern mit ADHS-spezifischen Problemen (9). Schulzentrierte Interventionen können bei der Struktur im Klassenzimmer, der Unterrichtsgestaltung,
22
Pädiatrie 4+5/24
Fortbildung
der Beratung und der Schulung der Lehrperson oder beim betroffenen Kind ansetzen (vgl. 14). Alternative Massnahmen wie Achtsamkeitstraining, Yoga (vgl. 15) oder körperliche Aktivität können sich positiv auswirken (16, 17).
Neuropsychologische oder kognitive Therapiemassnahmen Neuropsychologische oder kognitive Therapiemassnahmen zielen auf eine Verbesserung von Hirnfunktionen und/oder kognitiven Leistungen. Kognitives Training wendet dazu spezifische repetitive, adaptive Übungen an, beispielsweise zum Training des Arbeitsgedächtnisses oder zur Einübung von Strategien und exekutiver Kon trolle. Seit vielen Jahren werden computergestützte kognitive Trainingsprogramme bei ADHS eingesetzt (z. B. Cogmed-Training [18]), Wirksamkeitsstudien führen aber zu eher unbefriedigenden Ergebnissen (19, 20). Computergestütztes, kognitives Training kann im günstigen Fall zu kognitiven Leistungsverbesserungen führen, wirkt aber eher nicht auf ADHS-Verhaltenssymptome (21). Es gibt Bestrebungen, «therapeutic games» als Online therapie für ADHS zu etablieren (vgl. 22). Das ist bislang kritisch zu sehen, zumal diese Programme keine motivationalen Probleme ansprechen (bzw. sie durch attraktive Gestaltung umgehen), wenig auf den Lebens-/Schulalltag der Kinder bezogen sind und der Alltagstransfer unsicher ist. Manualisierte Trainingsprogramme bei ADHS (z. B. 23) setzen daher auch nicht auf repetitives Üben einzelner Funktionen, sondern auf das Erlernen von Strategien und Selbstmanagement, meist mit VT-Elementen.
EEG-Neurofeedback-Training EEG-Neurofeedback-Training wird gemäss aktuellen Leitlinien bei ADHS empfohlen (4). Das ursprüngliche Rationale beruhte auf der Annahme, dass bei ADHS EEG-Abweichungen vorliegen, vor allem ein ungünstiges Verhältnis von Theta- zu Betafrequenzanteilen, die «normalisiert» werden können, wenn das Auftreten der gewünschten Frequenzanteile durch positive Rückmeldung verstärkt wird. Heute geht man allerdings nicht mehr von allgemeinen ADHS-typischen Abweichungen im Q-EEG aus (24). Trotzdem wird bei der Anwendung von Standardprotokollen (z. B. Theta-Beta-, oberes Alphatraining) und individualisierten Protokollen der Ansatz der «Normalisierung» in der Neurofeedback-Praxis häufig beibehalten, oder aber es soll eine kortikale Kontrolle durch Training langsamer kortikaler Potenziale erlernt werden. Neurofeedback erzielt meist stärkere positive Effekte auf ADHS-Verhalten gemäss Elternangaben als andere nicht-pharmakologische Methoden, vor allem langfristig (25–27). Trotz aufwendiger Forschung sind die Wirkm echanismen nicht eindeutig geklärt, und vermutlich sind unspezifische Effekte wie Selbstwirksamkeit, Belohnung für Stillsitzen oder Selbstaufmerksamkeit beteiligt (vgl. 28, 29).
Dietätische Massnahmen Die Wirkung dietätischer Massnahmen bei ADHS ist umstritten. Die Supplementierung mit Omega-3- bzw. Omega-6-Fettsäuren zeigt je nach Studie eine geringe positive (z. B. 30), aber meist eher keine bedeutsame Wirkung auf ADHS-Symptome (z. B. 31, 32) bzw. nur auf koexistierende Störungen und Symptome (z. B. 33). Vitamin D
Tabelle 1:
Überblick über psychologische/psychotherapeutische/ psychosoziale Interventionen bei ADHS
Therapieform
Inhalt/Ziele
Beratung und psychologische/psychotherapeutische/psychosoziale Interventionen
Psychoedukation
Aufklärung über das Störungsbild ADHS, d. h. Ursachen, Erscheinungs-
formen und Verlauf; Beratung bei ADHS-typischen Verhaltensproblemen;
Informationen zu Therapiemöglichkeiten
Behaviorale Verfahren/ Verfahren, die auf den Aufbau von erwünschtem und die Reduktion
Verhaltenstherapie (VT) von unerwünschtem Verhalten (ADHS-Symptome und Begleitstörungen)
mittels kontingenter Verstärkung abzielen
Inhalte bei ADHS sind z. B. Selbstregulation, Verhaltensmanagement,
Selbstorganisation und Strukturierung, Selbstwahrnehmung,
Selbstüberprüfung, Zeitmanagement
Therapie/Training bei z. B. Training der sozialen Kompetenz, Training bei expansivem
koexistierenden, spezifi- Problemverhalten
schen Problemen des
Verhaltens oder
der Entwicklung
Therapieprogramme für • Jugendliche: Interventionen bei ADHS unter Berücksichtigung
bestimmte Altersgruppen altersspezifischer Konflikte
(meist VT-basiert)
• Jugendliche und Erwachsene: Coaching-Ansatz (Psychoedukation,
Erlernen von Selbstmanagement-Techniken und praktische Einübung
des Zielverhaltens im Alltag)
Alternative Massnahmen Aufmerksamkeitssteigerung durch Fokussierung auf das Hier und Jetzt;
(Achtsamkeitstraining, verbesserte Selbstwahrnehmung, Bewegungskontrolle, verbessertes
Yoga, Sport)
Befinden
Elterntraining
Aufklärung der Eltern über ADHS, verbesserter Umgang mit Problem-
(meist VT-basiert)
verhalten des Kindes, verbesserter Erziehungsstil, Finden und Nutzen
von Ressourcen
Schul-/Kindergarten- Training oder Beratung der Erzieher, Lehrpersonen;
zentrierte
Interventionen im Klassenzimmer
Interventionen
Neuropsychologische Verfahren/kognitives Training
Kognitives Training,
spezifische, meist repetitive Übungen zur Verbesserung der neuro-
PC-gestütztes kognitives psychologischen Funktionen (z. B. Arbeitsgedächtnis, Inhibition) oder
Training
Einüben von Strategien mit dem Ziel der verbesserten neuropsycho-
logischen Leistung
Neurofeedback-Training Erlernen von Selbstregulation durch Rückmeldung eines sonst nicht
(Biofeedback)
wahrnehmbaren physiologischen Parameters (z. B. EEG-Wellen)
VT: Verhaltenstherapie
(modifiziert nach [6])
zeigt vermutlich eine geringe Wirkung (z. B. 32). Eliminationsdiäten können vereinzelt zu Verhaltensverbesserungen führen, was aber unabhängig von ADHS bei Kindern mit Nahrungsmittelallergien beobachtet wird (34).
Pharmakologische Interventionen
Indikation für eine Medikation und Wirkmechanismus Pharmakologische Interventionen sind gemäss S3-Leitlinien der DGKJP (4) indiziert bei mittlerer bzw. starker Symptomausprägung, hoher Beeinträchtigung des Patienten oder unzureichender Wirksamkeit von nicht-pharmakologischen Massnahmen. Die Wirksamkeit aller zugelassenen Medikamente für ADHS ist hoch (vgl. 2). Medikation der ersten Wahl sind in der Schweiz und in der EU Stimulanzien, und zwar Methylphenidat. Zu den Psychostimulanzien gehören Amphetamine und Methylphendiat (MPH), die chemisch eng miteinander verwandt sind. Aufgrund der Studienlage und des positiven Wirkungs- und Nebenwirkungsprofils ist Methylphenidat die 1. Wahl, obwohl Amphetamine gesamthaft die beste Wirksamkeit aufweisen. Die zugrunde liegen-
4+5/24 Pädiatrie
23
Fortbildung
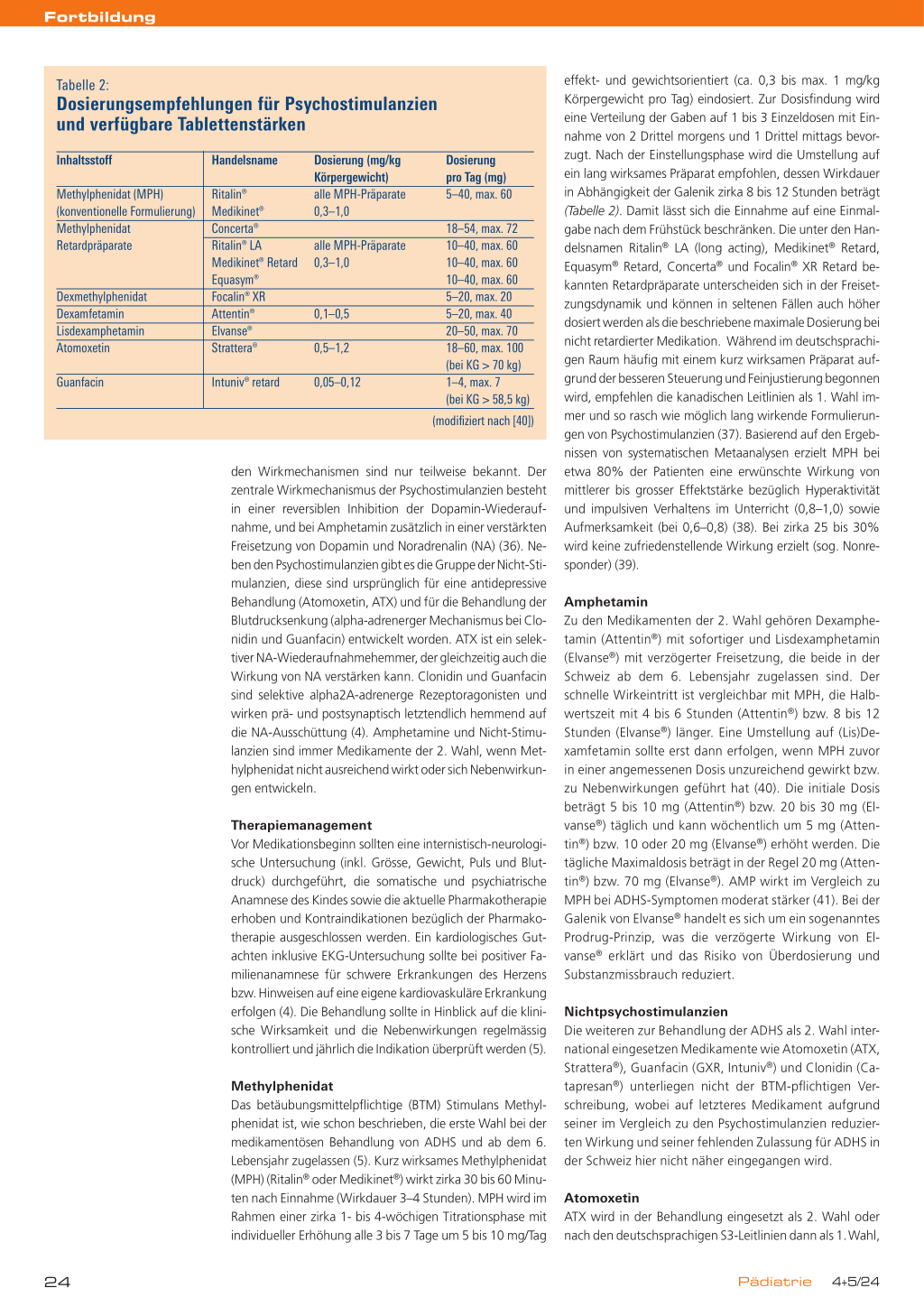
Tabelle 2:
Dosierungsempfehlungen für Psychostimulanzien und verfügbare Tablettenstärken
Inhaltsstoff
Handelsname
Dosierung (mg/kg
Körpergewicht)
Methylphenidat (MPH)
Ritalin®
alle MPH-Präparate
(konventionelle Formulierung) Medikinet®
0,3–1,0
Methylphenidat
Concerta®
Retardpräparate
Ritalin® LA
alle MPH-Präparate
Medikinet® Retard 0,3–1,0
Equasym®
Dexmethylphenidat
Focalin® XR
Dexamfetamin
Attentin®
0,1–0,5
Lisdexamphetamin
Elvanse®
Atomoxetin
Strattera®
0,5–1,2
Guanfacin
Intuniv® retard 0,05–0,12
Dosierung pro Tag (mg) 5–40, max. 60
18–54, max. 72 10–40, max. 60 10–40, max. 60 10–40, max. 60 5–20, max. 20 5–20, max. 40 20–50, max. 70 18–60, max. 100 (bei KG > 70 kg) 1–4, max. 7 (bei KG > 58,5 kg)
(modifiziert nach [40])
den Wirkm echanismen sind nur teilweise bekannt. Der zentrale Wirkmechanismus der Psychostimulanzien besteht in einer reversiblen Inhibition der Dopamin-Wiederaufnahme, und bei Amphetamin zusätzlich in einer verstärkten Freisetzung von Dopamin und Noradrenalin (NA) (36). Neben den Psychostimulanzien gibt es die Gruppe der Nicht-Stimulanzien, diese sind ursprünglich für eine antidepressive Behandlung (Atomoxetin, ATX) und für die Behandlung der Blutdrucksenkung (alpha-adrenerger Mechanismus bei Clonidin und Guanfacin) entwickelt worden. ATX ist ein selektiver NA-Wiederaufnahmehemmer, der gleichzeitig auch die Wirkung von NA verstärken kann. Clonidin und Guanfacin sind selektive alpha2A-adrenerge Rezeptoragonisten und wirken prä- und postsynaptisch letztendlich hemmend auf die NA-Ausschüttung (4). Amphetamine und Nicht-Stimulanzien sind immer Medikamente der 2. Wahl, wenn Methylphenidat nicht ausreichend wirkt oder sich Nebenwirkungen entwickeln.
Therapiemanagement Vor Medikationsbeginn sollten eine internistisch-neurologische Untersuchung (inkl. Grösse, Gewicht, Puls und Blutdruck) durchgeführt, die somatische und psychiatrische Anamnese des Kindes sowie die aktuelle Pharmakotherapie erhoben und Kontraindikationen bezüglich der Pharmakotherapie ausgeschlossen werden. Ein kardiologisches Gutachten inklusive EKG-Untersuchung sollte bei positiver Familienanamnese für schwere Erkrankungen des Herzens bzw. Hinweisen auf eine eigene kardiovaskuläre Erkrankung erfolgen (4). Die Behandlung sollte in Hinblick auf die klinische Wirksamkeit und die Nebenwirkungen regelmässig kontrolliert und jährlich die Indikation überprüft werden (5).
Methylphenidat Das betäubungsmittelpflichtige (BTM) Stimulans Methylphenidat ist, wie schon beschrieben, die erste Wahl bei der medikamentösen Behandlung von ADHS und ab dem 6. Lebensjahr zugelassen (5). Kurz wirksames Methylphenidat (MPH) (Ritalin® oder Medikinet®) wirkt zirka 30 bis 60 Minuten nach Einnahme (Wirkdauer 3–4 Stunden). MPH wird im Rahmen einer zirka 1- bis 4-wöchigen Titrationsphase mit individueller Erhöhung alle 3 bis 7 Tage um 5 bis 10 mg/Tag
effekt- und gewichtsorientiert (ca. 0,3 bis max. 1 mg/kg Körpergewicht pro Tag) eindosiert. Zur Dosisfindung wird eine Verteilung der Gaben auf 1 bis 3 Einzeldosen mit Einnahme von 2 Drittel morgens und 1 Drittel mittags bevorzugt. Nach der Einstellungsphase wird die Umstellung auf ein lang wirksames Präparat empfohlen, dessen Wirkdauer in Abhängigkeit der Galenik zirka 8 bis 12 Stunden beträgt (Tabelle 2). Damit lässt sich die Einnahme auf eine Einmalgabe nach dem Frühstück beschränken. Die unter den Handelsnamen Ritalin® LA (long acting), Medikinet® Retard, Equasym® Retard, Concerta® und Focalin® XR Retard bekannten Retardpräparate unterscheiden sich in der Freisetzungsdynamik und können in seltenen Fällen auch höher dosiert werden als die beschriebene maximale Dosierung bei nicht retardierter Medikation. Während im deutschsprachigen Raum häufig mit einem kurz wirksamen Präparat aufgrund der besseren Steuerung und Feinjustierung begonnen wird, empfehlen die kanadischen Leitlinien als 1. Wahl immer und so rasch wie möglich lang wirkende Formulierungen von Psychostimulanzien (37). Basierend auf den Ergebnissen von systematischen Metaanalysen erzielt MPH bei etwa 80% der Patienten eine erwünschte Wirkung von mittlerer bis grosser Effektstärke bezüglich Hyperaktivität und impulsiven Verhaltens im Unterricht (0,8–1,0) sowie Aufmerksamkeit (bei 0,6–0,8) (38). Bei zirka 25 bis 30% wird keine zufriedenstellende Wirkung erzielt (sog. Nonresponder) (39).
Amphetamin Zu den Medikamenten der 2. Wahl gehören Dexamphetamin (Attentin®) mit sofortiger und Lisdexamphetamin (Elvanse®) mit verzögerter Freisetzung, die beide in der Schweiz ab dem 6. Lebensjahr zugelassen sind. Der schnelle Wirkeintritt ist vergleichbar mit MPH, die Halbwertszeit mit 4 bis 6 Stunden (Attentin®) bzw. 8 bis 12 Stunden (Elvanse®) länger. Eine Umstellung auf (Lis)Dexamfetamin sollte erst dann erfolgen, wenn MPH zuvor in einer angemessenen Dosis unzureichend gewirkt bzw. zu Nebenwirkungen geführt hat (40). Die initiale Dosis beträgt 5 bis 10 mg (Attentin®) bzw. 20 bis 30 mg (Elvanse®) täglich und kann wöchentlich um 5 mg (Attentin®) bzw. 10 oder 20 mg (Elvanse®) erhöht werden. Die tägliche Maximaldosis beträgt in der Regel 20 mg (Attentin®) bzw. 70 mg (Elvanse®). AMP wirkt im Vergleich zu MPH bei ADHS-Symptomen moderat stärker (41). Bei der Galenik von Elvanse® handelt es sich um ein sogenanntes Prodrug-Prinzip, was die verzögerte Wirkung von Elvanse® erklärt und das Risiko von Überdosierung und Substanzmissbrauch reduziert.
Nichtpsychostimulanzien Die weiteren zur Behandlung der ADHS als 2. Wahl international eingesetzen Medikamente wie Atomoxetin (ATX, Strattera®), Guanfacin (GXR, Intuniv®) und Clonidin (Catapresan®) unterliegen nicht der BTM-pflichtigen Verschreibung, wobei auf letzteres Medikament aufgrund seiner im Vergleich zu den Psychostimulanzien reduzierten Wirkung und seiner fehlenden Zulassung für ADHS in der Schweiz hier nicht näher eingegangen wird.
Atomoxetin ATX wird in der Behandlung eingesetzt als 2. Wahl oder nach den deutschsprachigen S3-Leitlinien dann als 1. Wahl,
24
Pädiatrie 4+5/24
Fortbildung
wenn bei Patienten oder im Umfeld der Verdacht auf Sub stanzmissbrauch oder eine komorbiden Tic-Störung vorliegt (4). Die Therapie mit ATX wird ab 6 Jahren mit einer Einmalgabe (oder bei ungenügendem Ansprechen bzw. Unverträglichkeit in 2 Gaben am Nachmittag bzw. Abend) mit einer Initialdosis von 0,5 mg/kg Körpergewicht (KG)/ Tag begonnen und nach 7 bis 14 Tagen auf eine mittlere Dosis von 0,8 mg/kg KG/Tag bzw. nach weiteren 7 bis 14 Tagen nochmals auf die empfohlene Tagesdosis für eine Dauerbehandlung auf insgesamt 1,2 mg/kg KG/Tag gesteigert. Zahlreiche Studien haben eine positive, den Tag über anhaltende Wirkung auf die Kernsymptome von ADHS unter der empfohlenen maximalen Dosis bei gleichzeitigem günstigem Nebenwirkungsprofil gezeigt (42). Studien haben moderate Effektstärken zwischen 0,5 und 0,7 (40) bezüglich Verbesserung der Hyperaktivität, der Aufmerksamkeitsstörung und der Impulsivität nachgewiesen. Die volle klinische Wirkung zeigt sich allerdings erst bei regelmässiger Anwendung nach mehreren Wochen.
Guanfacin Guanfacin retard (GXR, Intuniv®) ist ab 6 Jahren zugelassen, wenn eine Behandlung mit MPH nicht möglich oder unverträglich ist oder sich als unwirksam erwiesen hat (5). Bei einer komorbiden Tic-Störung kann der Einsatz von Guanfacin überlegt werden. Wie ATX entfaltet sich die volle Wirkung von GXR erst nach einigen (bis zu 12) Wochen der Verabreichung (0,5–3 mg/Tag). Aufgrund der geringeren Wirkung und kardiovaskulären Nebenwirkungen (vor allem Blutdrucksenkung, Sedierung) kommt es im Klinikalltag seltener zum Einsatz.
Tabelle 3:
Unerwünschte Nebenwirkungen und Anwendungsbeschränkungen unter Psychostimulanzien
Wirkstoff
Sehr häufige (>10/100) und häufige
(>1/100) Nebenwirkungen
Methylphenidat Einschlafstörung, Appetitreduktion,
Reizbarkeit und Dysphorie,
transient: Bauchschmerzen,
(insbesondere bei jüngeren Kindern),
Erbrechen, Schwindel, Erhöhung der
Herzfrequenz und des Blutdrucks
Amphetamin
gastrointestinale Beschwerden-
(Appetitminderung, Bauchschmerzen
vor allem bei jüngeren Kindern,
Gewichtsverlust), Kopf schmerzen,
Reizbarkeit, Erhöhung von Blut-
druck- und Pulsfrequenz, ggf.
Verstärkung von Tics und Auslösung
von psychotischen Symptomen,
Schlafstörungen, Wachstumsstörung
Atomoxetin
Kopfschmerzen, Übelkeit, Bauch-
schmerzen, Appetitminderung,
emotionale Labilität, Schläfrigkeit
Guanfacin
Retardformulierung: Schläfrigkeit,
Sedierung, Abgeschlagenheit,
Bauchschmerzen
Anwendungsbeschränkungen
psychotische Erkrankungen, Hyperthyreose, Anorexia nervosa, Schwangerschaft und Stillzeit, schwerer Substanzmissbrauch bei Patienten bzw. Familie
psychotische Erkrankungen, Hyperthyreose, schwerer Substanzmissbrauch bei Patienten und Familie, Anorexia nervosa, Diabetes mellitus, Schwangerschaft und Stillzeit Bei kardiovaskulären Erkrankungen nur unter kardiologischer Kontrolle
kardiovaskuläre Erkrankungen, Long-QT-Syndrom, positive Familienanamnese für eine QT-Zeit-Verlängerung, Epilepsie, Schwangerschaft und Stillzeit Überempfindlichkeit gegen den Wirkstoff oder die Inhaltsstoffe
(modifiziert nach [40])
Unerwünschte Arzneimittelwirkungen von MPH und AMP Nebenwirkungen treten bei bestimmungsgemässer Anwendung vor allem dosisabhängig und initial auf. Sie sind häufig transient und bei AMP oftmals stärker als bei MPH ausgeprägt, unter anderem deshalb gilt MPH weiterhin als 1. Wahl. Zu den häufigsten Nebenwirkungen zählen Appetitverminderung, Einschlafstörungen, Kopf- und Bauchschmerzen, sowie Reizbarkeit und Dysphorie, die nach dem Absetzen der Medikation wieder sistieren. Zu den sehr seltenen Nebenwirkungen zählen reversible psychotische Reaktionen sowie verminderte kognitive Leistungsfähigkeit, was auch Zeichen einer Überdosierung sein können. Bei abendlichem Reboundphänomen kann eine spätere Einnahme und bei persistierender Einschlafstörung der Verzicht auf eine Abendgabe hilfreich sein. Herz- und Kreislaufwirkungen wie beispielsweise transiente Tachykardie und geringer Blutdruckanstieg sind klinisch nicht relevant, sofern eine kardiovaskuläre Störung eingangs ausgeschlossen wurde. Inzwischen geht man davon aus, dass MPH per se trotz der stimulierenden Wirkung keine epileptischen Anfälle auslösen muss, sodass eine komorbide Epilepsie bei ADHS unter engmaschigen Kontrollen keine absolute Kontraindikation ist. Zusätzlich ist bekannt, dass Stimulanzien bei bestehender Disposition Tics auslösen, verschlimmern, jedoch auch abschwächen können (4). MPH und AMP können bei längerer Einnahme zu einem geringeren Gewicht und zu einer Wachstumsverzögerung führen (40). Es gibt bis anhin keine Hinweise, dass MPH bei korrekter Anwendung zu einer Abhängigkeit führt
Merkpunkte:
l Gezielte Interventionen setzen eine ausführliche Diagnostik voraus.
l Die multimodale Therapie ist weiterhin der Goldstandard in der Behandlung der ADHS.
l Nicht-pharmakologische Behandlungen, beginnend mit Psychoedukation, werden bei ADHS mit leichtem Schweregrad primär als Mittel der 1. Wahl eingesetzt.
l Nicht-pharmakologische Behandlungen können auf das betroffene Kind, die Eltern, das schulische/pädagogische Umfeld ausgerichtet sein.
l Bei mittelgradiger ADHS können in Abhängigkeit der vorliegenden Begleitumstände entweder psychosoziale Massnahmen (inkl. Psychotherapie), Pharmakotherapie oder eine Kombination von beidem angeboten werden.
l Pharmakologische Interventionen (vor allem Psychostimulanzien) werden bei schwerer Symptomausprägung nach einer intensiven Psychoedukation primär eingesetzt und nach Bedarf mit weiteren Massnahmen kombiniert.
(40). Im Gegenteil: Viel häufiger sind Patienten mit ADHS, die behandelt werden, vor einer Konsumentwicklung geschützt. Weitere Nebenwirkungen betreffend Nicht-Stimulanzien sind in Tabelle 3 aufgeführt. Die Nebenwirkungen von ATX sind ebenfalls meistens vorübergehend und zeigen sich vor allem in Form von Bauchschmerzen, Appetitminderung, Übelkeit und Er brechen sowie kardiovaskulären Symptomen (Erhöhung der Herzfrequenz, diskreter Blutdruckanstieg). Auch depressive Verstimmung, Suizidgedanken sowie Stimmungsschwankungen können beobachtet werden. Im Vergleich zu den anderen Psychostimulanzien kann unter ATX eine Hepatotoxizität auftreten, weshalb bei klinischen Hinweisen das Medikament sofort abgesetzt werden muss.
Korrespondenzadresse: Dr. med. Anna Maria Werling Kinder- und Jugendpsychiatrie und Psychotherapie Eisengasse 16, 8008 Zürich E-Mail: anna.werling@pukzh.ch
4+5/24 Pädiatrie
25
Fortbildung 26
Referenzen: 1. Willcutt EG: The prevalence of DSM-IV attention-deficit/hyperactivity disorder: a meta-analytic review. Neurotherapeutics. 2012;9(3):490-499. doi:10.1007/s13311-012-0135-8. Letzter Abruf: 14.12.22. 2. Faraone SV et al.: The World Federation of ADHD International Consensus Statement: 208 Evidence-based conclusions about the disorder. Neurosci Biobehav Rev. 2021;128:789-818. doi:10.1016/j.neubiorev.2021.01.022. Letzter Abruf: 14.12.22. 3. Sonuga-Barke EJS et al.: Annual research review: perspectives on progress in ADHD science – from characterization to cause. Journal of Child Psychology and Psychiatry. 2022;n/a(n/a). doi:10.1111/jcpp.13696. Letzter Abruf: 14.12.22. 4. DGKJP Deutsche Gesellschaft für Kinder und Jugendpsychiatrie Psychosomatik und Psychotherapie. AWMF Leitlinienregister ADHS bei Kindern, Jugendlichen und Erwachsenen. 2017. https://register.awmf.org/de/leitlinien/detail/028-045. Letzter Abruf: 14.12.22. 5. National Institute for Health and Care Excellence (NICE). (2018). Attention deficit hyperactivity disorder: Diagnosis and management (NICE guideline 87). https://www.nice.org.uk/guidance/ng87. Letzter Abruf: 20.12.22. 6. Drechsler R: Neuropsychologie der ADHS Im Kindes- Und Jugendalter. Hogrefe; in press. 7. Döpfner M et al.: Therapieprogramm für Kinder mit hyperkinetischem und oppositionellem Problemverhalten THOP. 6th ed. Beltz; 2019. 8. Buitelaar JK: Optimising treatment strategies for ADHD in adolescence to minimise «lost in transition» to adulthood. Epidemiology and Psychiatric Sciences. 2017;26(5):448-452. doi:10.1017/S2045796017000154. Letzter Abruf: 20.12.22. 9. Daley D et al.: Practitioner review: current best practice in the use of parent training and other behavioural interventions in the treatment of children and adolescents with attention deficit hyperactivity disorder. Journal of Child Psychology and Psychiatry. 2018;59(9):932-947. doi:10.1111/jcpp.12825. Letzter Abruf: 20.12.22. 10. van Langen MJM et al.: Which child will benefit from a behavioral intervention for ADHD? A pilot study to predict intervention efficacy from individual reward sensitivity. J Atten Disord 2021;25(12):1754-1764. doi:10.1177/1087054720928136. Letzter Abruf: 20.12.22. 11. Powell LA et al.: Psychoeducation intervention effectiveness to improve social skills in young people with ADHD: a meta-analysis. J Atten Disord. 2022;26(3):340-357. doi:10.1177/1087054721997553. Letzter Abruf: 20.12.22. 12. Aebi M et al.: Kinder mit oppositionellem und aggressivem Verhalten. Das Baghira-Training. Hogrefe; 2012. 13. Görtz-Dorten A et al.: Therapieprogramm für Kinder mit aggressivem Verhalten (THAV). 2nd ed. Hogrefe; 2019. 14. Richard S et al.: Schulbasierte Interventionen bei ADHS und Aufmerksamkeits problemen: Ein Überblick. Zeitschrift für Pädagogische Psychologie. 2015;29(1):5-18. doi:10.1024/1010-0652/a000141. Letzter Abruf: 20.12.22. 15. Oliva F et al.: The efficacy of mindfulness-based interventions in attention-deficit/ hyperactivity disorder beyond core symptoms: A systematic review, meta-analysis, and meta-regression. J Affective Disorders. 2021;292:475-486. doi:10.1016/j.jad.2021.05.068. Letzter Abruf: 20.12.22. 16. Cerrillo-Urbina AJ et al.: The effects of physical exercise in children with attention deficit hyperactivity disorder: a systematic review and meta-analysis of randomized control trials. Child: Care, Health and Development. 2015;41(6):779-788. doi:10.1111/cch.12255. Letzter Abruf: 20.12.22. 17. Sun W et al.: Effects of physical exercise on attention deficit and other major symptoms in children with ADHD: A meta-analysis. Psychiatry Research. 2022;311:114509. doi:10.1016/j.psychres.2022.114509. Letzter Abruf: 20.12.22. 18. Klingberg T et al.: Training of working memory in children with ADHD. J Clinical and Experimental Neuropsychology. 2002;24(6):781-791. doi:10.1076/jcen.24.6.781.8395. Letzter Abruf: 20.12.22. 19. Cortese S et al.: Cognitive training for attention-deficit/hyperactivity disorder: meta-analysis of clinical and neuropsychological outcomes from randomized controlled trials. J American Academy of Child & Adolescent Psychiatry. 2015;54(3):164-174. doi:10.1016/j.jaac.2014.12.010. Letzter Abruf: 20.12.22. 20. Melby-Lervåg M et al.: Is working memory training effective? A meta-analytic review. Developmental Psychology. 2013;49:270-291. doi:10.1037/a0028228. Letzter Abruf: 20.12.22. 21. Lee S et al.: Can neurocognitive outcomes assist measurement-based care for children with attention-deficit/hyperactivity disorder? A systematic review and meta-analyses of the relationships among the changes in neurocognitive functions and clinical outcomes of attention-deficit/hyperactivity disorder in pharmacological and cognitive training interventions. J Child and Adolescent Psychopharmacology. 2022;32(5):250-277. doi:10.1089/cap.2022.0028. Letzter Abruf: 20.12.22. 22. Pandian GSB et al.: Digital health interventions (DHI) for the treatment of attention deficit hyperactivity disorder (ADHD) in children – a comparative review of literature among various treatment and DHI. Psychiatry Research. 2021;297:113742. doi:10.1016/j.psychres.2021.113742. Letzter Abruf: 20.12.22.
23. Lauth GW et al.: Training mit aufmerksamkeitsgestörten Kindern. 7th ed. Beltz; 2019. 24. Loo SK et al.: Parsing heterogeneity in attention-deficit hyperactivity disorder using EEG-based subgroups. J Child Psychology and Psychiatry. 2017;59(3):223-231. doi:10.1111/jcpp.12814. Letzter Abruf: 20.12.22. 25. Cortese S et al.: Neurofeedback for attention-deficit/hyperactivity disorder: meta-analysis of clinical and neuropsychological outcomes from randomized controlled trials. J American Academy of Child & Adolescent Psychiatry. 2016;55(6):444-455. doi:10.1016/j.jaac.2016.03.007. Letzter Abruf: 20.12.22. 26. Van Doren J et al.: Sustained effects of neurofeedback in ADHD: a systematic review and meta-analysis. Eur Child Adolesc Psychiatry. 2019;28(3):293-305. doi:10.1007/s00787-018-1121-4. Letzter Abruf: 20.12.22. 27. Rubia K et al.: Neurotherapeutics for attention deficit/hyperactivity disorder (ADHD): a review. Cells. 2021;10(8):2156. doi:10.3390/cells10082156. Letzter Abruf: 20.12.22. 28. Thibault RT et al.: Treating ADHD with suggestion: neurofeedback and placebo therapeutics. J Atten Disord. 2018;22(8):707-711. doi:10.1177/1087054718770012. Letzter Abruf: 20.12.22. 29. Gevensleben H et al.: Neurofeedback in attention-deficit/hyperactivity disorder – different models, different ways of application. Frontiers in Human Neuroscience. 2014;8:846. doi:10.3389/fnhum.2014.00846. Letzter Abruf: 20.12.22. 30. Chang JPC et al.: Omega-3 polyunsaturated fatty acids in youths with attention deficit hyperactivity disorder: a systematic review and meta-analysis of clinical trials and biological studies. Neuropsychopharmacol. 2018;43(3):534-545. doi:10.1038/npp.2017.160. Letzter Abruf: 20.12.22. 31. Händel MN et al.: Efficacy and safety of polyunsaturated fatty acids supplemen tation in the treatment of attention deficit hyperactivity disorder (ADHD) in children and adolescents: a systematic review and meta-analysis of clinical trials. Nutrients. 2021;13(4):1226. doi:10.3390/nu13041226. Letzter Abruf: 20.12.22. 32. Sarris J et al.: Clinician guidelines for the treatment of psychiatric disorders with nutraceuticals and phytoceuticals: The World Federation of Societies of Biological Psychiatry (WFSBP) and Canadian Network for Mood and Anxiety Treatments (CANMAT) Taskforce. The World Journal of Biological Psychiatry. 2022;23(6):424455. doi:10.1080/15622975.2021.2013041. Letzter Abruf: 20.12.22. 33. Vesco AT et al.: Omega-3 supplementation associated with improved parent-rated executive function in youth with mood disorders: secondary analyses of the omega 3 and therapy (OATS) trials. Journal of Child Psychology and Psychiatry. 2018;59(6):628-636. doi:10.1111/jcpp.12830. Letzter Abruf: 20.12.22. 34. Nigg JT et al.: Restriction and elimination diets in ADHD treatment. Child and Adolescent Psychiatric Clinics of North America. 2014;23(4):937-953. doi:10.1016/j.chc.2014.05.010. Letzter Abruf: 20.12.22. 35. Volkow ND et al.: The slow and long-lasting blockade of dopamine transporters in human brain induced by the new antidepressant drug radafaxine predict poor reinforcing effects. Biol Psychiatry. 2005;57(6):640-646. doi:10.1016/j.biopsych.2004.12.007. Letzter Abruf: 20.12.22. 36. Volkow ND et al.: Role of dopamine in the therapeutic and reinforcing effects of methylphenidate in humans: results from imaging studies. Eur Neuropsychopharmacol. 2002;12(6):557-566. doi:10.1016/s0924-977x(02)00104-9. Letzter Abruf: 20.12.22. 37. Canadian Attention Deficit Hyperactivity Disorder Resource Alliance (CADDRA). Canadian ADHD practice guidelines. Fourth edition. 2018 Available at: https://www.caddra.ca/downloadguidelines. Accessed February 18, 2019. 38. Van der Oord S et al.: Efficacy of methylphenidate, psychosocial treatments and their combination in school-aged children with ADHD: a meta-analysis. Clin Psychol Rev. 2008;28(5):783-800. doi:10.1016/j.cpr.2007.10.007. Letzter Abruf: 20.12.22. 39. Rothenberger A et al.: Pharmakotherapie bei Kindern und Jugendlichen. In: Holtmann M, Philipsen A, Rothenberger A eds. Handbuch ADHS: Grundlagen, Klinik, Therapie und Verlauf der Aufmerksamkeitsdefizit-/Hyperaktivitätsstörung. 2nd ed. Kohlhammer; 2020: 350-375. 40. Manfred Gerlach M et al. (Hrsg.): (2023). Neuro- und Psychopharmaka im Kindes- und Jugendalter: Grundlagen und Therapie. 4. Auflage. Berlin Heidelberg: Springer. 2023. ISBN-10:3662652668. 41. Faraone SV et al.: Effects of extended-release guanfacine on ADHD symptoms and sedation-related adverse events in children with ADHD. J Atten Disord. 2010;13(5):532-538. doi:10.1177/1087054709332472. Letzter Abruf: 20.12.22. 42. Buitelaar JK et al.: A prospective, multicenter, open-label assessment of atomoxetine in non-North American children and adolescents with ADHD. European Child & Adolescent Psychiatry. 2004;13(4):249-257. doi:10.1007/s00787-004-0401-3. Letzter Abruf: 20.12.22.
Pädiatrie 4+5/24