Transkript
4 • 2018
Fortbildung
Die schmerzende Schulter
Optionen für die Hausarztpraxis
Das Schultergelenk erlaubt ein überragendes Bewegungsausmass und ist beteiligt bei allen Bewegungen des Arms. Dadurch ist es aber anfällig für Überlastungs- und Strukturschäden. Die konservativen wie operativen Therapiemöglichkeiten sind vielfältig. Der vorliegende Artikel soll für den Allgemeinarzt eine Übersicht sowie pragmatische Behandlungs- und Diagnosepfade zum Umgang mit der schmerzenden Schulter bieten.
Von Jan Hennings
Das Glenohumeralgelenk stellt ein Kugelgelenk mit drei Freiheitsgraden dar. Funktionell ist dieses zusammen mit dem «subakromialen Nebengelenk», dem Akromioklavikular(AC-)Gelenk sowie dem so genannten Schulterblatt-ThoraxGelenk eine Einheit (Abbildung 1). Die artikulierenden Gelenkpartner sind das Caput humeri sowie die Cavitas glenoidalis, wobei der Kopfdurchmesser fünfmal grösser ist als der der Pfanne. Die Bursa subacromialis und die Bursa subcoracoidalis sind am reibungslosen Zusammenspiel der Gleitschichten mitbeteiligt.
Abbildung 1: Knöcherne Anatomie des Schultergelenks: 1 – Caput humeri 2 – Cavitas glenoidalis 3 – Tuberculum majus 4 – Tuberculum minus 5 – Sulcus intertubercularis 6 – Acromion 7 – Processus coracoideus 8 – Pars lateralis der Clavicula
Passive und aktive Stabilisatoren Die passive Stabilität des Gelenks wird durch die Gelenklippe (Labrum glenoidalis) sowie die glenohumeralen Bänder erzeugt. Die Gelenklippe umgibt zirkulär die knöcherne Pfanne und vergrössert die Gelenkfläche; zusätzlich erzeugt sie durch Unterdruck einen stabilisierenden Adhäsionseffekt (Suction-cup-Effekt). Die glenohumeralen Ligamente sind Verstärkungszügel der Gelenkkapsel und umspannen den Humeruskopf. Die Rotatorenmanschette besteht aus vier Muskeln, die mit ihren Sehnen am Humeruskopf ansetzen und ihn zentrieren: die Subskapularissehne, die Supraspinatussehne sowie die Infraspinatus- und die Teres-minor-Sehne. Durch dieses Zusammenspiel wird eine gleichmässige Belastung des Gelenks gesichert, wobei sich die Arbeitsrichtung der Muskeln aus ihrem anatomischen Verlauf ableiten lässt (Tabelle 1). Eine Übersicht über häufige Differenzialdiagnosen des schmerzenden Schultergelenks stellt Tabelle 2 dar. Eine genaue Zuordnung der Beschwerden zur Ursache ergibt sich mitunter erst aus dem klinischen Verlauf. Die Unterscheidung zwischen struktureller und funktioneller sowie degenerativer und traumatischer Ätiologie ist wichtig, um möglichst zielgerichtet erste diagnostische und therapeutische Behandlungsschritte abzuleiten. Gleichzeitig wird der Zeitrahmen der Dringlichkeit für weitere Massnahmen determiniert, um ein optimales Versorgungsergebnis zu erzielen.
Fehlhaltungen registrieren Das detailgetreue Anamnesegespräch zum erstmaligen Auftreten, zu Charakter und Verlauf der geklagten Symptome steht am Anfang der Diagnostik. Bei der Inspektion sollte auf
MERKSÄTZE
◗ Die Differenzialdiagnostik von Schulterschmerz ist auch für erfahrene Untersucher anspruchsvoll, und die Behandlungsmethoden sind vielfältig.
◗ Haltungskorrektur, Muskeltraining sowie gezielte Infiltrationen stellen bei degenerativen Veränderungen die Basistherapie dar.
◗ Strukturelle Schäden können meist in arthroskopischer Technik adressiert werden.
Tabelle 1:
Anatomie und Funktion der Rotatorenmanschette
Muskel/Funktion M. subscapularis Innenrotation M. supraspinatus Abduktion M. infraspinatus Aussenrotation M. teres minor Aussenrotation
Ursprung Fossa subscapularis
Fossa supraspinata
Fossa infraspinata
Margo lateralis scapulae
Ansatz Tuberculum minus, Crista tuberculis minoris Tuberculum majus (proximale Facette) Tuberculum majus (mittlere Facette) Tuberculum majus (distale Facette)
– 15 –
Fortbildung
4 • 2018
Tabelle 2:
Differenzialdiagnostik Schulterschmerz
Gewebe
Ursache
Kapsel
Retraktile Kapsulitis (frozen shoulder), Kapselkontrak-
turen (z.B. GIRD), Instabilität durch Hyperlaxizität,
Synovialitis, Distorsion
Bursa
Fehlbelastung (subakromial, subkorakoidal), Entzün-
dung, Kalk
Sehnen der RM Kalkeinlagerung, Überlastungsschäden, Dysbalancen,
Trainingsfehler (Kraftsport), Rupturen
Labrum
Ruptur mit Instabilität
Bizepssehne Entzündung, Instabilität, Ruptur
Muskel
Distorsionen, Dysbalancen, Muskelfaserrisse, Verkal-
kungen
Knorpel
Chondromalazie, Arthrose, Ödem, Gelenkkörper
Fehlhaltungen des Schultergürtels und der Wirbelsäule geachtet werden. Insbesondere der sternosymphysale Haltungstypus («Schultern-nach-vorne-Zieher») ist für ein funktionelles Impingement-Syndrom prädisponiert, da der subakromiale Gleitraum dauerhaft eingeengt wird. Aber auch Hyperkyphosen der Brustwirbelsäule sowie Hyperlordosen der Halswirbelsäule wirken durch dauerhafte Fehlbelastung negativ auf den gesamten Schultergürtel. Eine orientierende Untersuchung des aktiven Bewegungsumfangs kann durch den Nacken- und Schürzengriff erfolgen, wobei zur Verlaufsbeobachtung die Angabe des Endpunkts hilfreich ist (z.B. Schürzengriff bis L5). Das genaue Erfassen des Bewegungsausmasses des Schultergelenks erfolgt nach der Neutral-Null-Methode unter Angabe der Bewegungsrichtung (z.B. Abduktion/Adduktion 100-0-45°).
Zeigetest zur groben Zuordnung Bei Aufforderung des Patienten, den Schmerz anzuzeigen, finden sich häufig zwei Angaben: Ein schmerzendes, symptomatisches Schultereckgelenk (AC-Gelenk) wird punktuell mit dem Zeigefinger angezeigt; eine Entzündung des subakromialen Gleitraums oder der Sehnen wird flächig mit der gesamten Hand angedeutet (Abbildung 2).
«Frozen shoulder» stets ausschliessen Die retraktile Kapsulitis (frozen shoulder) beginnt in der Regel plötzlich ohne erkennbare Ursache und ist durch eine sehr schmerzhafte Entzündung und Verdickung der Gelenkkapsel gekennzeichnet. Häufig sind Frauen mittleren Alters betroffen. Hierbei findet sich als typisches klinisches Zeichen eine Einschränkung der passiven Aussenrotation bis hin zu einer deutlichen Innenrotationskontraktur. Strukturelle Ursachen sollten jedoch durch bildgebende Diagnostik ausgeschlossen werden.
Abbildung 2: «Einfinger-Zeigetest» a) punktuelles Anzeigen eines schmerzenden AC-Gelenks, b) flächiges Anzeigen einer Entzündung des subacromialen Gleitraums oder der Sehnen
Abbildung 3: a) Impingementtest nach Neer durch forcierte Abduktions-Innenrotations-Bewegung, b) Krafttest der SSP-Sehne nach Jobe durch Halten des Armes in der Horizontalen gegen den kaudalisierenden Druck der Untersucherhand
– 16 –
Abbildung 4: Hornblower-Test: Patient soll beidseits die Hand zum Mund führen; bei kompletter Insuffizienz der Aussenrotatoren (Infraspinatus- und Teres-minor-Sehne) fällt der Arm in die Innenrotation, und kompensatorisch wird die Schulter abduziert. Häufig steht dann der Ellenboden oberhalb der Handebene; in diesem Beispiel rechts pathologischer Befund (**).
Wichtige Funktionstests Ein standardisierter Untersuchungsablauf der Schulter hilft, keine wesentliche Pathologie zu übersehen. Das Provozieren eines Entzündungsschmerzes im subakromialen Gleitraum erfolgt durch Tests, die auf einer durch den Untersucher bedingten Einengung des Gleitraums durch den Humeruskopf beruhen (Neer-Test, Abbildung 3a). Das Testen der Rotatorenmanschette ergibt sich aus der entsprechenden Funktionsrichtung des Muskels, die gegen den Widerstand der Hand des Untersuchers getestet wird: der M. subscapularis gegen Innenrotation, der M. supraspinatus gegen Abduktion, der M. infraspinatus und der M. teres minor gegen Aussenrotation (Abbildung 4). Das Vollbild einer Insuffizienz der Aussenrotatoren äussert sich im sogenannten HornblowerZeichen (Abbildung 4).
4 • 2018
Fortbildung
Abbildung 5: a) Anteriorer Apprehensionstest (Arm in AbduktionsAussenrotationsposition und ventralisierender Schub auf den Humeruskopf von dorsal durch Untersucherhand), b) Jerk-Test (über den Patientenellenbogen Schub des Humeruskopfes nach dorsal, Untersucherhand auf Scapula als Hypomochlion)
Eine Testung auf Instabilität erfolgt durch das Ausüben einer dezentrierenden Kraft durch den Untersucher, wobei diese in unterschiedliche Richtungen erfolgen muss. Der anteriore Apprehensionstest (Abbildung 5a) prüft durch Ventralisierung des Humeruskopfes auf eine anteriore Instabilität; der Jerk-Test (dorsaler Apprehensionstest, Abbildung 5b) prüft auf eine dorsale Instabilität. Wichtig bei allen Testungen sind der Seitenvergleich und die maximale muskuläre Entspannung des Patienten. Abschliessend sollte eine orientierende Untersuchung der Halswirbelsäule (Rotation, Seitneigung, periphere Sensomotorik) erfolgen, um gezielt nach radikulären und pseudoradikulären Symptomen zu fahnden.
Bildgebende Diagnostik Die Röntgendiagnostik stellt als Basisdiagnostik die knöchernen Strukturen dar und dient dem Nachweis eines Kalkdepots, dem Fraktur- und Arthroseausschluss sowie in der sogenannten y-Aufnahme dem Erfassen von knöchern bedingten Einengungen des subakromialen Gleitraums durch einen Akromionsporn oder kaudalen Osteophyten des AC-Gelenks. Die Sonografie als erweiterte Basisdiagnostik stellt Entzündungen der Bursa subacromialis, versteckte Kalkdepots sowie Rupturen der Rotatorenmanschette dar. Als erweitertes Diagnostikum dient die Magnetresonanztomografie (MRT) – es werden zusätzlich chondrale, labrale und tendinöse Strukturen dargestellt. Insbesondere bei traumatischen Pathologien, die mit starken Schmerzen, deutlichen periartikulären Schwellungen sowie blockierenden Bewegungseinschränkungen einhergehen, ist die zeitnahe MRT-Diagnostik obligat. Die Computertomografie dient der weiteren Feindiagnostik von ossären Veränderungen.
Konservative Therapie Die konservative Therapie beinhaltet alle Massnahmen, die der Antiphlogistik und der Analgesie dienen. In der akuten Schmerzphase kommen das modifizierte Schema PECH (Pause, Eis, Compression, Hochlagerung bzw. Schonung) so-
– 17 –
wie bei schlanken Patienten Salbenumschläge mit Diclofenac zur Anwendung. Zur systemischen Medikation werden die klassischen nicht steroidalen Antirheumatika (NSAR) unter Beachtung von Kontraindikationen verschrieben, wobei langfristige Dauereinnahmen vermieden werden sollten. Eine effektive schmerzlindernde Massnahme bei allen entzündlichen Ursachen stellt die lokale Infiltration eines Kortisonpräparats dar (z.B. Dexmethason). Insbesondere akute Entzündungsschmerzen der Bursa subacromialis sprechen auf eine subakromiale Infiltration gut an. Ebenso kann durch gezielte, am besten sonografisch gestützte Infiltration in das AC-Gelenk ein symptomatisches, schmerzendes Schultereckgelenk erfolgreich therapiert werden. Allerdings sollten nicht mehr als drei Kortisoninjektionen über einen Zeitraum von drei Monaten verabreicht werden. Muskuläre Dysbalancen oder reduzierte Dehnungsfähigkeiten der tendomuskulären Einheiten und der Kapsel werden durch den Physiotherapeuten behandelt, wobei stets die Motivation und die Anleitung des Patienten zur Eigenübung erfolgen sollten. Zentrierende Übungen der Rotatorenmanschette (z.B. Trainieren der Innen- und Aussenrotation gegen Widerstand am Theraband) sind sehr wirksam. Ausserdem sollte insbesondere bei funktionellen Problemen der Patient zur Korrektur seiner Haltung angehalten werden («Rucksackübung», d.h. der Patient sollte seine Schulterblätter nach unten-hinten ziehen). Das Verwenden eines Kinesiotapes ist insbesondere bei muskulär bedingten Schmerzen sowie Myogelosen hilfreich.
Operative Therapie Bei Schmerzen, die auf einer dauerhaften Einengung des subakromialen Gleitraums beruhen, kann in arthroskopischer Technik dieses Engpasssyndrom beseitigt werden. Bei einer Dekompression werden knöcherne Engpässe abgetragen, wie zum Beispiel ein hakenförmiges Akromion oder ein AC-Gelenk-Osteophyt bei Arthrose. Grosse Kalkdepots, die sich typischerweise in der Sehnenoberfläche befinden und diese verdrängen, können unter arthroskopischer Sicht ausgeräumt werden. Eine Labrumruptur entwickelt sich typischerweise im Rahmen einer traumatisch bedingten Schulterluxation. Aufgrund des somit aufgehobenen Stabilisierungseffekts besteht insbesondere bei jungen Patienten mit Überkopfbelastungen eine über 90-prozentige Wahrscheinlichkeit einer Reluxation binnen eines Jahres. Die arthroskopische Reposition und Refixation des meist fehlvernarbten Labrums restabilisieren das Gelenk. Rupturen der Rotatorenmanschette sind meist degenerativer Natur und betreffen prinzipiell jeden Sehnenanteil. Durch
Fortbildung
4 • 2018
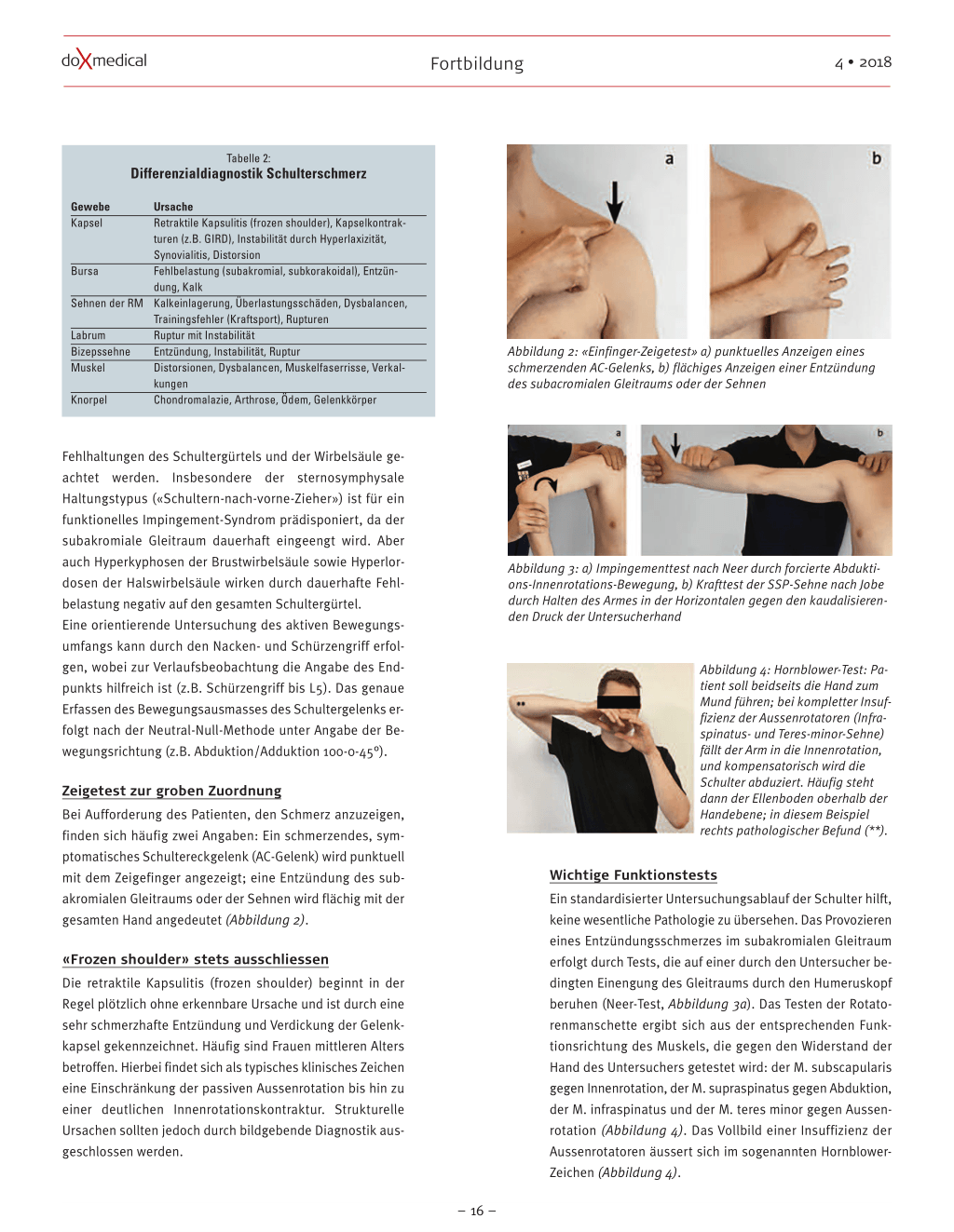
Abbildung 6: a) intakte Unterfläche der SSP-Sehne mit glatter Schleimhaut (**), b) Schema einer Naht mit Knochenankern (*) sowie Fadenmaterial (**)
Abbildung 7: a) schwere Omarthrose mit aufgehobenem Gelenkspalt (*) und Osteophyten (**), b) minimal-invasiver Teilersatz durch Humeruskopfprothese
den Funktionsverlust entstehen Schmerzen und Kraftverlust
sowie konsekutiv eine Arthrose (Cuff-Arthropathie). Kleinere
Rupturen können initial durch muskuläres Training kompen-
siert werden; grössere Rupturen werden häufig symptoma-
tisch und zeigen einen progredienten Verlauf. Im Rahmen
einer Arthroskopie können die Sehnenenden wieder genäht
und knöchern reinseriert werden (Abbildung 6). Die Nachbe-
handlung ist jedoch langwierig und beträgt in der Regel drei
bis sechs Monate.
In der modernen Schulterprothetik gilt das Prinzip der Na-
türlichkeit unter Bewahren des Intakten. Nur das Gewebe,
welches durch die Arthrose irreversibel zerstört ist, wird er-
setzt – weniger ist also mehr (Abbildung 7). Ein Ersatz des
zerstörten Humeruskopfes erfolgt minimalinvasiv durch eine
Humeruskopfprothese, wobei der Knochen dauerhaft in das
Implantat einwächst. Bei der anatomischen Schulterpro-
these wird zusätzlich die Gelenkpfanne ersetzt.
x
Korrespondenzadresse: Dr. med. Jan Hennings FA für Orthopädie und Unfallchirurgie Chefarzt der Unfallchirurgie Klinik Manhagen Sieker Landstrasse 19 D-22927 Grosshansdorf
Interessenlage: Der Autor hat keine Interessenkonflikte deklariert.
Diese Arbeit erschien zuerst in «Der Allgemeinarzt» 8/2018. Die leicht bearbeitete Übernahme erfolgt mit freundlicher Genehmigung von Verlag und Autor.
– 18 –