Transkript
FORTBILDUNG
Training für Diabetespatienten
Nicht ohne den Hausarzt
Körperliche Aktivität ist ein integraler Bestandteil der
Diabetesbehandlung. Da Diabetespatienten jedoch eine
sehr heterogene Gruppe sind, steht der Hausarzt bei der
Beratung vor grossen Herausforderungen, was die indivi-
duelle Wahl des richtigen körperlichen Trainings angeht.
Dem Patienten sollte er den Zusammenhang zwischen
Bewegung, Gesundheit und Blutglukosespiegel klarma-
chen und ihm zu einem lebenslangen aktiven Lebensstil
raten. Denn das Wissen um Medikation, Ernährung und
körperliche Aktivität kann die Adhärenz des Patienten mit
Diabetes erhöhen.
Martin Röhling, Karsten Müssig und Theodor Stemper
Körperliches Training wird von führenden Fachgesellschaften vor allem wegen seiner langfristigen Effekte empfohlen (Tabellen 1 und 2) (1–4). Aktuelle Interventionsstudien, wie die Look-AHEAD-Studie, wollen Zusammenhänge klären. Trotz intensiver Lebensstilintervention (Kalorienrestriktion und nicht supervidierte körperliche Aktivität ≥ 175 Min./ Woche) zeigten sich keine relevanten Verbesserungen bezüglich kardiovaskulärer Ereignisse im Vergleich zur Kontrollgruppe in einem 10-Jahres-Follow-up. Die Verlaufsmessungen der metabolischen Kontrolle (HbA1c) und der Leistungsfähigkeit (VO2max) zeigten, dass sich nach anfänglich starker Verbesserung in den ersten beiden Jahren über die Zeit wieder beide Parameter auf den Ausgangswert stabilisierten. Die nicht engmaschig kontrollierte Verhaltensänderung könnte ein Grund dafür sein. Nachfolgende Interventionen sollten ein supervidiertes und strukturiertes Training mit engmaschiger Kontrolle durch den Hausarzt mit dem Ziel langfristiger positiver Effekte anbieten (5).
MERKSÄTZE
O Bei Typ-1-Diabetes spielt die Unsicherheit beim Blutzuckermanagement eine wichtigere Rolle.
O Die Insulindosis muss vor der Belastung zum Teil stark angepasst werden.
Kasuistik
Anamnese und Befund: Ein 60-jähriger Patient mit Typ-2-Diabetes (Erstdiagnose vor 5 Jahren) ohne bekannte Folgeerkrankungen, mit einem Body-MassIndex (BMI) von 33 kg/m² und einem HbA1c von 8,5 Prozent stellt sich für eine Kontrolluntersuchung vor. Die Medikamentenanamnese ergibt eine Behandlung mit Metformin 500 mg zweimal täglich sowie Amlodipin 5 mg einmal täglich. Der Patient gibt an, nicht regelmässig Sport zu treiben. Übereinstimmend zeigt ein spiroergometrisches Belastungs-EKG eine allgemeine körperliche Reduktion der Leistungsfähigkeit von maximal 150 W.
Therapie und Verlauf: Der Patient entschliesst sich auf Anraten zu einer Bewegungssteigerung und zu einem supervidierten Ausdauertraining mit einem Umfang von dreimal einer Stunde pro Woche. Bereits nach drei Monaten zeigt sich eine Reduktion des Körpergewichts um 5 Prozent, des Blutdrucks um 10 mmHg systolisch und diastolisch sowie des HbA1c-Wertes um 0,7 Prozent absolut. Zudem nimmt die Leistungsfähigkeit um 50 W auf 200 W zu.
Folgerung: Regelmässiges Training bewirkt eine deutliche Verbesserung der Stoffwechseleinstellung sowie der Leistungsfähigkeit. Dem Patienten wird empfohlen, körperliches Training weiterhin regelmässig in den Alltag zu integrieren und sich in drei Monaten zu einer Kontrolluntersuchung vorzustellen.
Ambulante Probleme und strukturiertes Vorgehen im hausärztlichen Bereich Die chronische Stoffwechselerkrankung Diabetes kann unter Umständen von persönlichen Vorbehalten und psychischen Beeinträchtigungen des Patienten begleitet sein, die der Ausübung körperlicher Aktivität entgegenstehen. Die Angst vor Hypoglykämien, falscher Medikamenteneinnahme, aber auch davor, sich als übergewichtiger Mensch in der Öffentlichkeit zu bewegen, ist gross. Eine individualisierte Beratung kann zur schrittweisen Desensibilisierung von Ängsten beitragen. Dabei sollten für den Patienten kontrollierbare, aber abgeschwächte Situationen gefunden werden, in denen er das körperliche Training umsetzen kann. Ziel der Beratung sollte das Empowerment des Diabetespatienten zu eigenverantwortlicher körperlicher Aktivität sein.
720
ARS MEDICI 16 I 2016
FORTBILDUNG
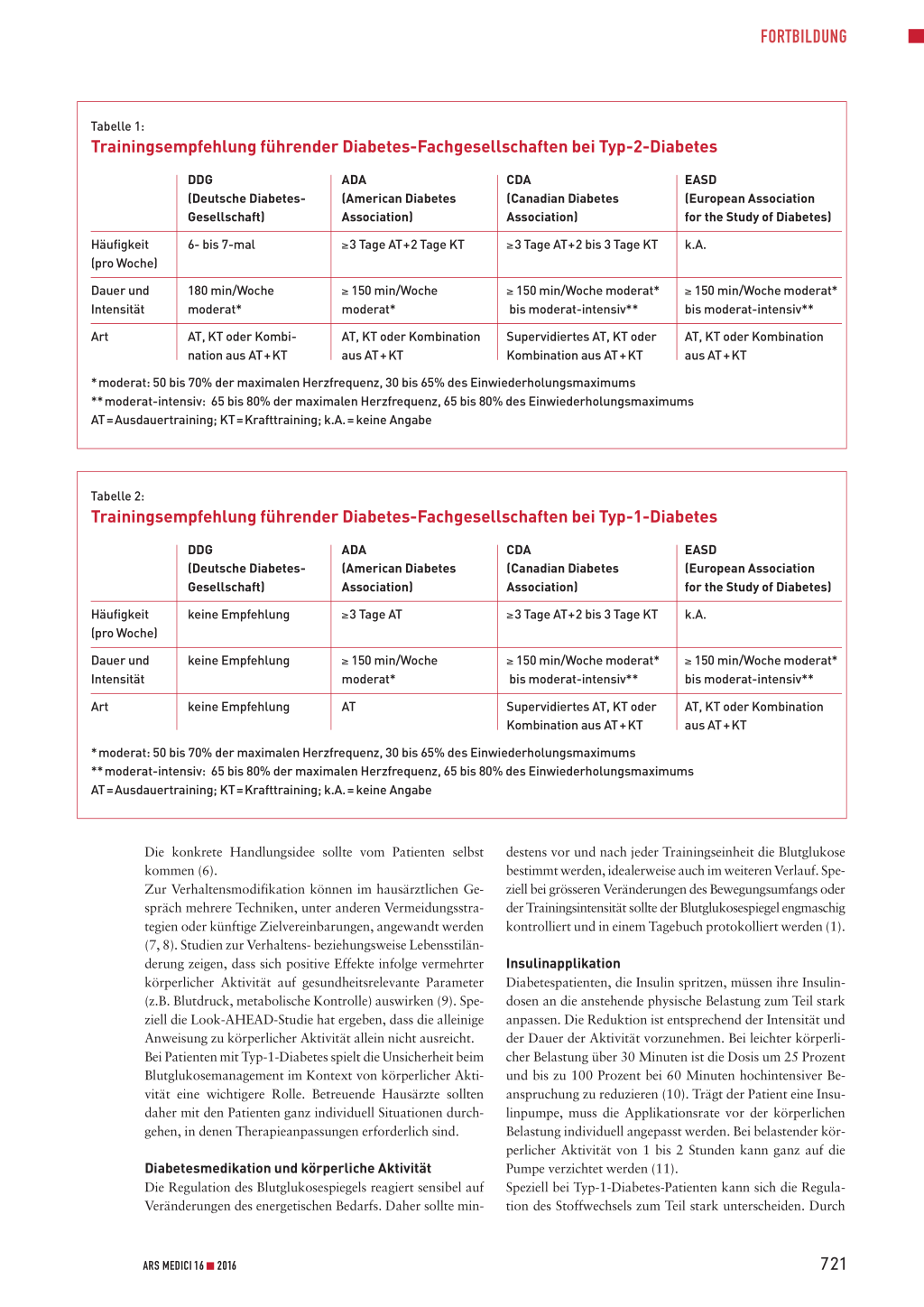
Tabelle 1:
Trainingsempfehlung führender Diabetes-Fachgesellschaften bei Typ-2-Diabetes
DDG (Deutsche DiabetesGesellschaft)
ADA (American Diabetes Association)
CDA (Canadian Diabetes Association)
EASD (European Association for the Study of Diabetes)
Häufigkeit (pro Woche)
6- bis 7-mal
≥3 Tage AT+2 Tage KT
≥3 Tage AT+2 bis 3 Tage KT k.A.
Dauer und Intensität
180 min/Woche moderat*
≥ 150 min/Woche moderat*
≥ 150 min/Woche moderat* bis moderat-intensiv**
≥ 150 min/Woche moderat* bis moderat-intensiv**
Art
AT, KT oder Kombi-
AT, KT oder Kombination Supervidiertes AT, KT oder AT, KT oder Kombination
nation aus AT+KT
aus AT+KT
Kombination aus AT+KT
aus AT+KT
*moderat: 50 bis 70% der maximalen Herzfrequenz, 30 bis 65% des Einwiederholungsmaximums **moderat-intensiv: 65 bis 80% der maximalen Herzfrequenz, 65 bis 80% des Einwiederholungsmaximums AT=Ausdauertraining; KT=Krafttraining; k.A.= keine Angabe
Tabelle 2:
Trainingsempfehlung führender Diabetes-Fachgesellschaften bei Typ-1-Diabetes
DDG (Deutsche DiabetesGesellschaft)
ADA (American Diabetes Association)
CDA (Canadian Diabetes Association)
EASD (European Association for the Study of Diabetes)
Häufigkeit (pro Woche)
keine Empfehlung
≥3 Tage AT
≥3 Tage AT+2 bis 3 Tage KT k.A.
Dauer und Intensität
keine Empfehlung
≥ 150 min/Woche moderat*
≥ 150 min/Woche moderat* bis moderat-intensiv**
≥ 150 min/Woche moderat* bis moderat-intensiv**
Art
keine Empfehlung
AT
Supervidiertes AT, KT oder Kombination aus AT+KT
AT, KT oder Kombination aus AT+KT
*moderat: 50 bis 70% der maximalen Herzfrequenz, 30 bis 65% des Einwiederholungsmaximums **moderat-intensiv: 65 bis 80% der maximalen Herzfrequenz, 65 bis 80% des Einwiederholungsmaximums AT=Ausdauertraining; KT=Krafttraining; k.A.= keine Angabe
Die konkrete Handlungsidee sollte vom Patienten selbst kommen (6). Zur Verhaltensmodifikation können im hausärztlichen Gespräch mehrere Techniken, unter anderen Vermeidungsstrategien oder künftige Zielvereinbarungen, angewandt werden (7, 8). Studien zur Verhaltens- beziehungsweise Lebensstiländerung zeigen, dass sich positive Effekte infolge vermehrter körperlicher Aktivität auf gesundheitsrelevante Parameter (z.B. Blutdruck, metabolische Kontrolle) auswirken (9). Speziell die Look-AHEAD-Studie hat ergeben, dass die alleinige Anweisung zu körperlicher Aktivität allein nicht ausreicht. Bei Patienten mit Typ-1-Diabetes spielt die Unsicherheit beim Blutglukosemanagement im Kontext von körperlicher Aktivität eine wichtigere Rolle. Betreuende Hausärzte sollten daher mit den Patienten ganz individuell Situationen durchgehen, in denen Therapieanpassungen erforderlich sind.
Diabetesmedikation und körperliche Aktivität
Die Regulation des Blutglukosespiegels reagiert sensibel auf Veränderungen des energetischen Bedarfs. Daher sollte min-
destens vor und nach jeder Trainingseinheit die Blutglukose bestimmt werden, idealerweise auch im weiteren Verlauf. Speziell bei grösseren Veränderungen des Bewegungsumfangs oder der Trainingsintensität sollte der Blutglukosespiegel engmaschig kontrolliert und in einem Tagebuch protokolliert werden (1).
Insulinapplikation
Diabetespatienten, die Insulin spritzen, müssen ihre Insulindosen an die anstehende physische Belastung zum Teil stark anpassen. Die Reduktion ist entsprechend der Intensität und der Dauer der Aktivität vorzunehmen. Bei leichter körperlicher Belastung über 30 Minuten ist die Dosis um 25 Prozent und bis zu 100 Prozent bei 60 Minuten hochintensiver Beanspruchung zu reduzieren (10). Trägt der Patient eine Insulinpumpe, muss die Applikationsrate vor der körperlichen Belastung individuell angepasst werden. Bei belastender körperlicher Aktivität von 1 bis 2 Stunden kann ganz auf die Pumpe verzichtet werden (11). Speziell bei Typ-1-Diabetes-Patienten kann sich die Regulation des Stoffwechsels zum Teil stark unterscheiden. Durch
ARS MEDICI 16 I 2016
721
FORTBILDUNG
das Einsetzen der Glukoneogenese kann es zur Hyperglykämie mehrere Stunden nach Belastungsende kommen, oder eine längere Belastung kann in eine Hypoglykämie münden. Bei einem Blutglukosespiegel von < 4,4 mmol/l (80 mg/dl) droht infolge körperlicher Aktivität eine Unterzuckerung. Daher sollte initial der Wert von 5,6 mmol/l (100 mg/dl) für die Blutglukose nicht unterschritten oder durch schnell wirkende Kohlenhydrate von 20 bis 30 g nach oben korrigiert werden. Bei zu hohen Blutglukosewerten von ≥ 13,9 mmol/l (250 mg/dl) mit Ketoazidose respektive ≥ 16,7 mmol/l (300 mg/dl) ohne Ketoazidose kann eine Insulingabe in Höhe von 5 Prozent des Tagesbedarfs den Blutglukosespiegel leicht senken und eine Ketoazidose verhindern. Damit kann die Teilnahme an einer körperlichen Aktivität ermöglicht werden (10). Begleiterkrankungen Im langjährigen Verlauf können sich eine Reihe diabetesbedingter Begleiterkrankungen entwickeln, wie ein diabetisches Fusssyndrom oder eine koronare Herzkrankheit (12). Jede Komplikation sollte durch eine Belastungsuntersuchung vorab geklärt werden. Eine genauere Darstellung findet sich im Journal «Diabetologie und Stoffwechsel» (13). Praxisleitlinien nationaler und internationaler Diabetesgesellschaften Sowohl akut als auch langfristig können sich positive Effekte infolge körperlicher Aktivität und eines aktiven Lebensstils zeigen (14). Dennoch gibt es derzeit keine einheitlichen Empfehlungen der Fachgesellschaften für das richtige Training mit Typ-1- und Typ-2-Diabetes. Aktuelle Metaanalysen für Typ-1- und Typ-2-Diabetes, die zum Teil die theoretische Grundlage der Praxisempfehlungen darstellen, zeigen, dass körperliche Aktivität zur Verbesserung der glukometabolischen Kontrolle führen kann (15, 16). Bei Typ-2-Diabetes empfehlen die führenden nationalen und internationalen Diabetes-Fachgesellschaften ein umfangorientiertes körperliches Training von mindestens 150 Minuten pro Woche, verteilt auf drei Tage und idealerweise unter Ausführung eines kombinierten Ausdauer- und Krafttrainings (Tabelle 1). Die Deutsche Diabetes Gesellschaft (DDG) empfiehlt bei Typ-1-Diabetes körperliche Aktivität nur im Allgemeinen, dagegen sprechen sich die Kanadische (CAD) und die Europäische (EASD) Diabetes-Gesellschaft für ein umfangorientiertes und unter Berücksichtigung von Begleiterkrankungen auch moderat-intensives Training aus (Tabelle 2). trum Minden zum Beispiel bietet ein Bewegungsnetzwerk, in dem lokale Rehabilitationssportvereine, Physiotherapie- praxen sowie gesundheitsorientierte Fitnessstudios koope- rieren. Der Diabetespatient wird so lange durch den Haus- arzt betreut und beraten, wie es die Kriterien des jeweili- gen Disease-Management-Programms (DMP) für Diabetes vorschreiben. Werden die Therapieziele nicht erreicht oder schreitet der Diabetes mit seinen Begleiterscheinungen fort, ist die Kon- sultation eines Diabetologen/Spezialisten notwendig. Eine Überweisung des Patienten ist für folgende Indikationen vor- gesehen: für die jährliche augenärztliche Kontrolluntersu- chung einschliesslich Funduskopie, bei einer Einschränkung der Nierenfunktion mit einer glomerulären Filtrationsrate (GFR) < 40 ml/min oder bei deutlicher Progression einer Nierenfunktionsstörung (jährliche Abnahme der GFR um mehr als 5 ml/min). Weiterhin sollte zum Diabetologen überwiesen werden, wenn der individuell vereinbarte Zielblutdruckwert inner- halb von höchstens sechs Monaten beziehungsweise der in- dividuelle HbA1c-Zielwert (nach spätestens 6 Monaten) nicht erreicht wird. Dieser kann, je nach Alter und Adhärenz des Patienten, variieren. Eine Überweisung an den Spezialisten sollte auch bei geplanter oder bestehender Schwangerschaft sowie bei bestehendem diabetischem Fusssyndrom (Wagner- Stadium 2 bis 5 und/oder Armstrong-Klasse C oder D) erfol- gen. Zur Erfüllung der DMP können Hausärzte auch als «ko- ordinierender Vertragsarzt» teilnehmen. O Martin Röhling Prof. Dr. med. Karsten Müssig Institut für Klinische Diabetologie Deutsches Diabetes-Zentrum D-40225 Düsseldorf Prof. Dr. phil. Theodor Stemper Arbeitsbereich Fitness und Gesundheit Bergische Universität D-42119 Wuppertal Interessenkonflikte: keine Literatur unter www.arsmedici.ch Diese Arbeit erschien zuerst in «Der Allgemeinarzt» 9/2016. Die Übernahme erfolgt mit freundlicher Genehmigung von Verlag und Autoren. Schnittstelle Hausarzt/Spezialist Anlehnend an die Nationalen Versorgungsleitlinien zur Therapie des Typ-2-Diabetes (NVL) wird Diabetespatienten körperliche Aktivität und Sport, neben Ernährungsumstellung und Verhaltensänderung, empfohlen (17). Der Hausarzt nimmt dabei die Rolle des Beraters ein. In der Langfassung der NVL sind Empfehlungen zur Bewegungstherapie (S. 116 ff.) und die wesentlichen Beratungsleistungen (S. 118) für die Praxis des Allgemeinarztes schriftlich fixiert (18). Er berät zur körperlichen Bewegung und stellt zudem den Ausgangspunkt für die Verordnung von Sporttherapie dar. Durch Kooperationen und Netzwerke steigt in Deutschland zusehends die Qualität medizinischer Therapieangebote. Der Kreissportbund Minden-Lübbecke mit dem Diabeteszen- 722 ARS MEDICI 16 I 2016 Literatur: 1. Esefeld K, Zimmer P, Stummvoll et al.: Diabetes, Sport und Bewegung. Diabetologie und Stoffwechsel 2014; 9: 196–201. 2. American Diabetes Association: Standards of medical care in diabetes 2014. Diabetes Care 2014; 37: 14–80. 3. Canadian Diabetes Association Clinical Practice Guidelines Expert Committee, Sigal RJ, Armstrong MJ, Colby P et al.: Physical activity and diabetes. Can J Diabetes 2013; 37: 40–44. 4. Task Force on diabetes, pre-diabetes, and cardiovascular diseases of the European Society of Cardiology (ESC); European Association for the Study of Diabetes (EASD), Rydén L, Grant PJ, Anker SD et al.: ESC guidelines on diabetes, pre-diabetes, and cardiovascular diseases developed in collaboration with the EASD – summary. Diab Vasc Dis Res 2014; 11: 133. 5. Look AHEAD Research Group, Wing RR, Bolin P, Brancati FL et al.: Cardiovascular effects of intensive lifestyle intervention in type 2 diabetes. N Engl J Med 2013; 369: 145–154. 6. Kulzer B, Albus C, Herpertz S et al.: Psychosoziales und Diabetes. Diabetologie 2013: 8: 165–179. 7. Michie S, Ashford S, Sniehotta FF et al.: A refined taxonomy of behaviour change techniques to help people change their physical activity and healthy eating behaviours: The CALO-RE taxonomy. Psychology & Health 2011; 26: 1479–1498. 8. Avery L, Flynn D, van Wersch A et al.: Changing physical activity behavior in type 2 diabetes: a systematic review and meta-analysis of behavioral interventions. Diabetes Care 2012; 35: 2681–2689. 9. Chen L, Pei J-H, Kuang J et al.: Effect of lifestyle intervention in patients with type 2 diabetes: A meta-analysis. Metabolism 2015; 64: 336–347. 10. Huber G: Diabetes und Bewegung. Grundlagen und Module zur Planung von Kursen. Köln: Deutscher Ärzte-Verlag; 2010. 11. Halle M, Kemmer FW, Stumvoll M, Thurm U, Zimmer P: Körperliche Aktivität und Diabetes mellitus. Evidenzbasierte Leitlinie der Deutschen Diabetes-Gesellschaft. 2008. 12. Geidl W, Pfeifer K: Physical activity and exercise for rehabilitation of type 2 diabetes. Rehabilitation 2011; 50: 255–265. 13. Röhling M, Müssig K, Stemper T: Diabetes und Sport. Diabetologie und Stoffwechsel 2014; 9: R21–R34. 14. Hu FB: Globalization of diabetes: the role of diet, lifestyle, and genes. Diabetes Care 2011; 34: 1249–1257. 15. Yardley JE, Hay J, Abou-Setta AM et al.: A systematic review and meta-analysis of exercise interventions in adults with type 1 diabetes. Diabetes Res Clin Pract 2014; 106: 393–400. 16. Umpierre D, Ribeiro PA, Kramer CK et al.: Physical activity advice only or structured exercise training and association with HbA1c levels in type 2 diabetes: a systematic review and meta-analysis. JAMA 2011; 305: 1790–1799. 17. Bundesarztekammer (BAK), Kassenarztliche Bundesvereinigung (KBV), Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften (AWMF): Nationale Versorgungsleitlinie Therapie des Typ-2-Diabetes – Kurzfassung, 1. Auflage. Version 4. 2013, zuletzt geandert: November 2014. Available from: www.dm-therapie.versorgungsleitlinien.de; [cited: 19.07.2015]; DOI: 10.6101/AZQ/000215. 18. Bundesärztekammer (BAK), Kassenarztliche Bundesvereinigung (KBV), Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften (AWMF): Nationale Versorgungsleitlinie Therapie des Typ-2-Diabetes – Langfassung, 1. Auflage. Version 4. 2013, zuletzt geandert: November 2014. Available from: www.dm-therapie.versorgungsleitlinien.de; [cited: 19.07.2015]; DOI: 10.6101/AZQ/000213. . FORTBILDUNG ARS MEDICI 16 I 2016