Transkript
Therapie von Hyperpigmentierungen
Laser versus Topika
FORTBILDUNG
Gelten ein paar Sommersprossen als sympathisch und niedlich, so führen häufig bereits wenige Altersflecken die Betroffenen mit einem dringenden Behandlungswunsch in die dermatologische Praxis. Unter einer Hyperpigmentierung versteht man allgemein eine angeborene oder erworbene pathologische Dunkelverfärbung der Haut oder der Schleimhaut. Dieser Artikel beschäftigt sich – da sonst ein zu weites Feld – nicht mit den generalisierten Hyperpigmentierungen aufgrund von Grunderkrankungen, sondern beschränkt sich auf die Hyperpigmentierungen im engeren Sinne, verursacht durch endogene Pigmente.
Abbildung 1: Chloasma traumaticum an der Stirn
Bettina Rümmelein
Hyperpigmentierungen werden durch eine erhöhte Zahl von Melanozyten oder durch erhöhte lokalisierte Melaninbildung hervorgerufen (1). Als mögliche Gründe für das vermehrte Auftreten werden der heutige Lebenswandel mit ausgeprägter UV-Exposition sowie der breitflächige Einsatz von hormonellen Verhütungsmitteln und von hormonellen Therapien genannt (2). Bei postinflammatorischen Hyperpigmentierungen (PIH) führen Entzündungsmediatoren wie Interleukin 1 und Prostaglandine oder chemische Photosensibilisatoren (phototoxische Dermatitis) zu einer Aktivitätssteigerung der Melanozyten.
MERKSÄTZE
O Die Therapie pigmentierter Läsionen bedingt eine dermatoskopische Diagnose und eine Beurteilung der Pigmenttiefe.
O Je nach Diagnose ist die Lasertherapie oder die Lokaltherapie mit Bleichpräparaten das Mittel der Wahl. Gegebenenfalls ergänzt das eine das andere.
O Melasma und PIH bei dunkleren Hauttypen bedürfen einer sorgfältigen Wahl des Laserverfahrens, da auch Verschlechterungen verursacht werden können.
Die Behandlung solcher Pigmentverschiebungen ist nicht selten eine therapeutische Herausforderung, die bei jedem einzelnen Patienten wieder neu justiert werden muss. Welche Behandlungsmethode zum Einsatz kommt, hängt davon ab, wie tief die pigmentierten Zellen in der Haut auftreten. Dazu kommen eine gewisse Therapieresistenz von hyperpigmentierten Läsionen sowie ein häufiges Vorkommen von wieder aufflammenden Pigmentierungen. Um unter diesen Voraussetzungen zum optimalen Behandlungsergebnis zu gelangen, benötigt der behandelnde Arzt ein breites Wissen über die Zusammenhänge der Hyperpigmentierungen wie auch über die Therapieoptionen (2).
In der ästhetischen Sprechstunde
Die häufigsten Gründe für einen Arztbesuch aufgrund von ästhetisch störenden Pigmentierungen sind in Tabelle 1 zusammengefasst. Die Diagnose, um welche pigmentierte Läsion es sich handelt, ergibt sich aufgrund der Anamnese und einer dermatoskopischen Untersuchung. Mögliche maligne Tumoren wie Melanome oder pigmentierte Basalzellkarzinome sind gegebenenfalls bioptisch abzuklären. Wenn man sich zu einer Behandlung oder Entfernung entschliesst, ist die Fotodokumentation unerlässlich.
Melasma/Chloasma
Das Melasma (auch Chloasma genannt) ist eine erworbene, meist symmetrische, scharf begrenzte, grossflächige Hyperpigmentierung in sonnenexponierten Arealen wie Stirn, Wangen, Schläfen oder Oberlippe (Abbildung 1). Es sind überwiegend Frauen aller Hauttypen davon betroffen, wobei
ARS MEDICI 6 I 2015
329
FORTBILDUNG
Tabelle 1:
Häufige ästhetisch störende Pigmentierungen in der Sprechstunde
Diagnose
Ort der Pigmentierung
Epheliden
Melaninvermehrung in den Basalzellen der Epidermis. Keine Vermehrung der Melanozyten.
Lentigo solaris
Meist in Regionen solarer Elastose. Melanozytenhyperplasie und Melanozytenproliferation.
Flache seborrhoische Keratosen Meist pigmentierte intraepidermale Proliferation von spindelzelligen oder basaloiden Plattenepithelien.
Melasma
Erhöhung der Zahl und der Aktivität der Melanozyten, je nach Typ mehr epidermal oder dermal oder gemischt.
Postinflammatorische Hyperpigmentierungen (PIH)
Auch hier Nachweis von epidermalem oder dermalem Pigment.
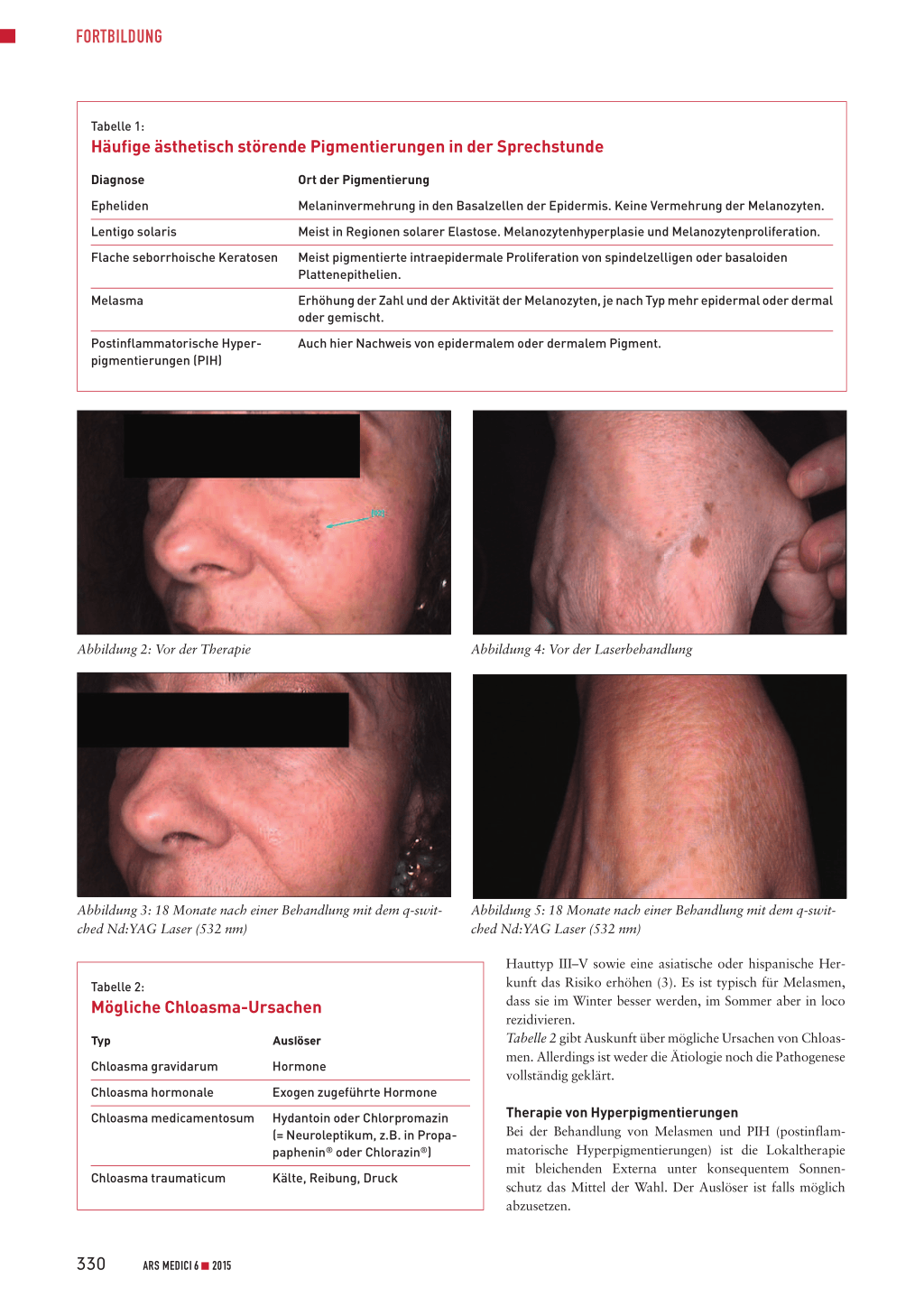
Abbildung 2: Vor der Therapie
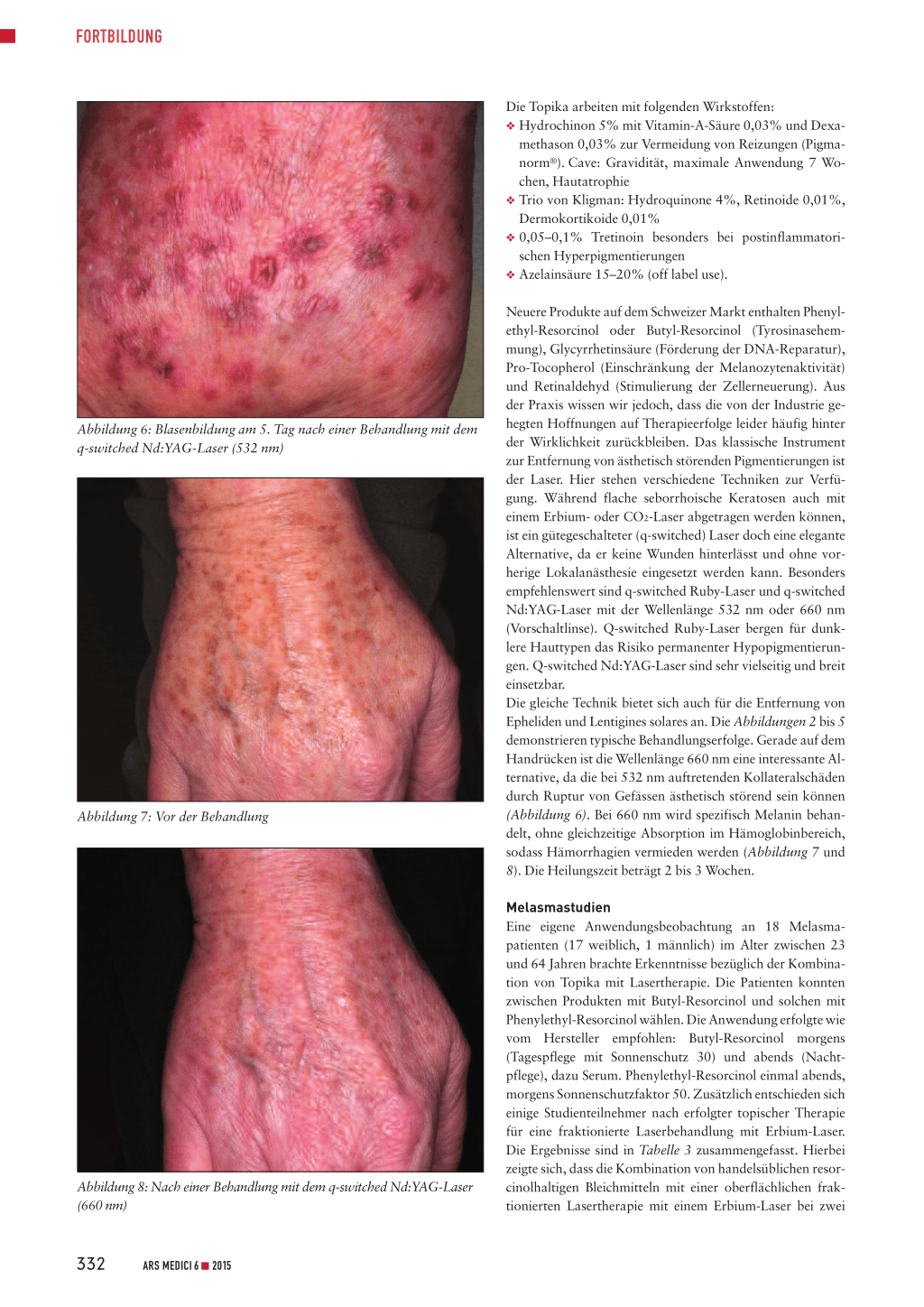
Abbildung 4: Vor der Laserbehandlung
Abbildung 3: 18 Monate nach einer Behandlung mit dem q-switched Nd:YAG Laser (532 nm)
Abbildung 5: 18 Monate nach einer Behandlung mit dem q-switched Nd:YAG Laser (532 nm)
Tabelle 2:
Mögliche Chloasma-Ursachen
Typ Auslöser
Chloasma gravidarum
Hormone
Chloasma hormonale
Exogen zugeführte Hormone
Chloasma medicamentosum
Hydantoin oder Chlorpromazin (= Neuroleptikum, z.B. in Propapaphenin® oder Chlorazin®)
Chloasma traumaticum
Kälte, Reibung, Druck
Hauttyp III–V sowie eine asiatische oder hispanische Herkunft das Risiko erhöhen (3). Es ist typisch für Melasmen, dass sie im Winter besser werden, im Sommer aber in loco rezidivieren. Tabelle 2 gibt Auskunft über mögliche Ursachen von Chloasmen. Allerdings ist weder die Ätiologie noch die Pathogenese vollständig geklärt.
Therapie von Hyperpigmentierungen Bei der Behandlung von Melasmen und PIH (postinflammatorische Hyperpigmentierungen) ist die Lokaltherapie mit bleichenden Externa unter konsequentem Sonnenschutz das Mittel der Wahl. Der Auslöser ist falls möglich abzusetzen.
330
ARS MEDICI 6 I 2015
FORTBILDUNG
Die Topika arbeiten mit folgenden Wirkstoffen: O Hydrochinon 5% mit Vitamin-A-Säure 0,03% und Dexa-
methason 0,03% zur Vermeidung von Reizungen (Pigmanorm®). Cave: Gravidität, maximale Anwendung 7 Wochen, Hautatrophie O Trio von Kligman: Hydroquinone 4%, Retinoide 0,01%, Dermokortikoide 0,01% O 0,05–0,1% Tretinoin besonders bei postinflammatorischen Hyperpigmentierungen O Azelainsäure 15–20% (off label use).
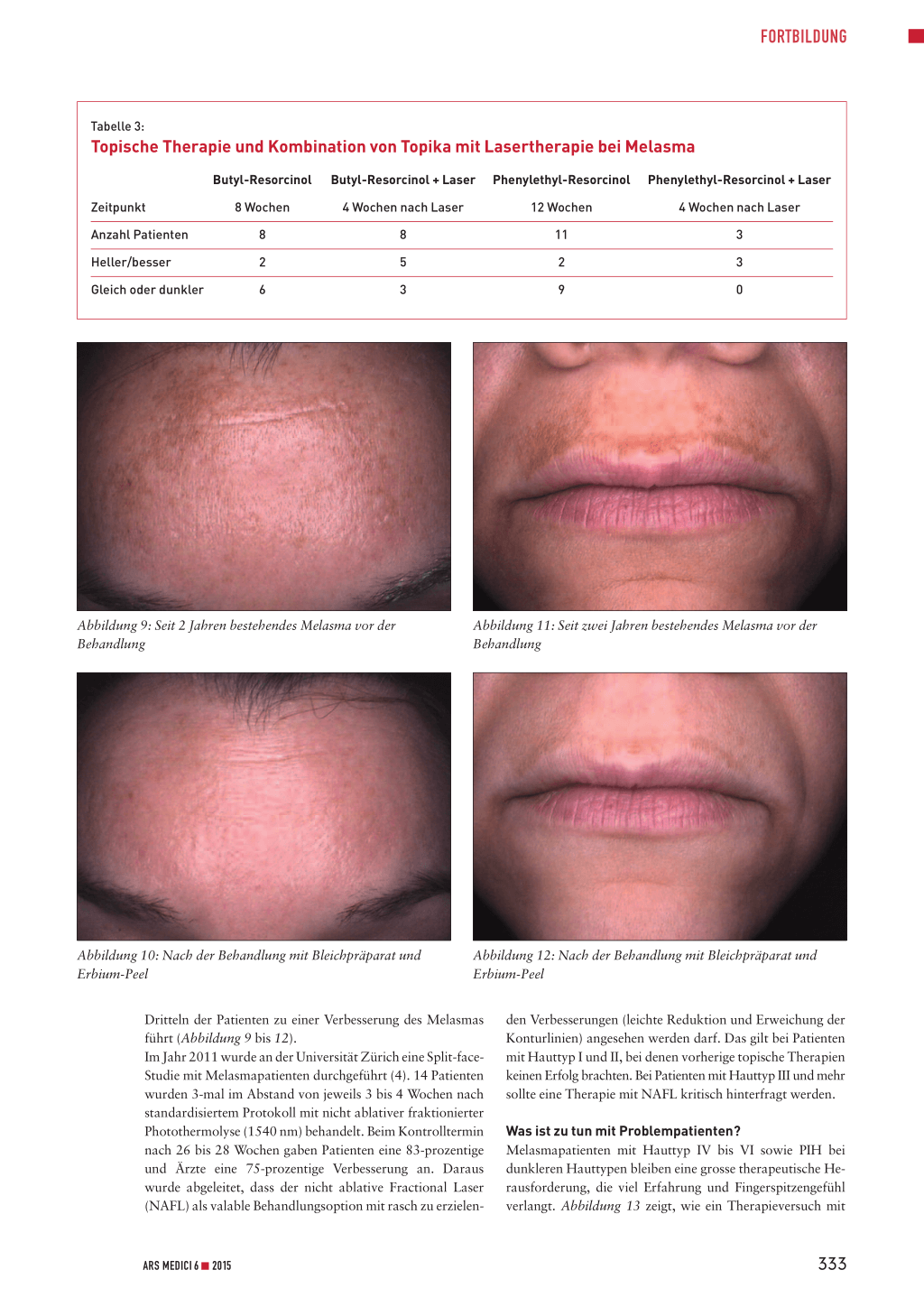
Abbildung 6: Blasenbildung am 5. Tag nach einer Behandlung mit dem q-switched Nd:YAG-Laser (532 nm)
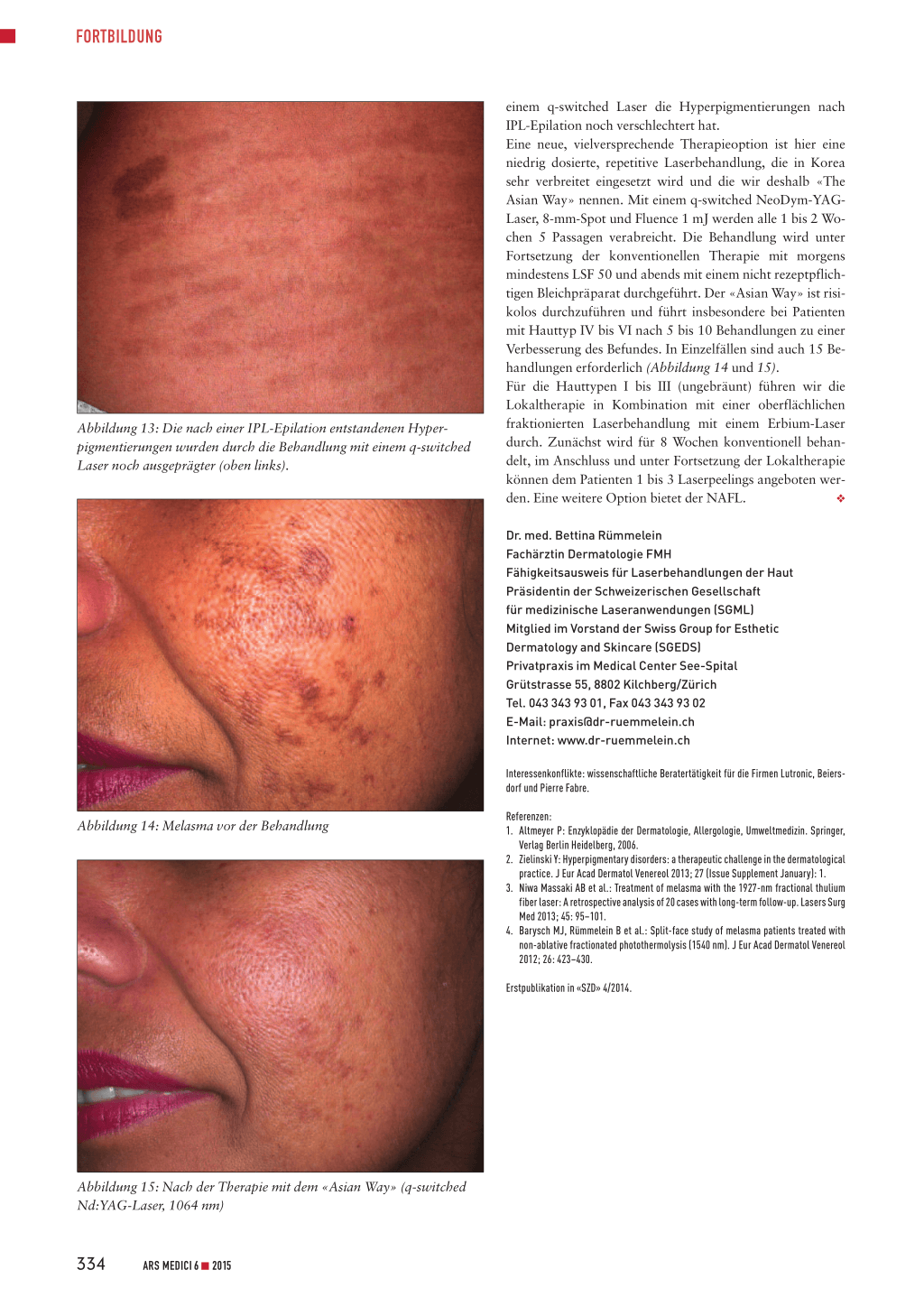
Abbildung 7: Vor der Behandlung
Neuere Produkte auf dem Schweizer Markt enthalten Phenylethyl-Resorcinol oder Butyl-Resorcinol (Tyrosinasehemmung), Glycyrrhetinsäure (Förderung der DNA-Reparatur), Pro-Tocopherol (Einschränkung der Melanozytenaktivität) und Retinaldehyd (Stimulierung der Zellerneuerung). Aus der Praxis wissen wir jedoch, dass die von der Industrie gehegten Hoffnungen auf Therapieerfolge leider häufig hinter der Wirklichkeit zurückbleiben. Das klassische Instrument zur Entfernung von ästhetisch störenden Pigmentierungen ist der Laser. Hier stehen verschiedene Techniken zur Verfügung. Während flache seborrhoische Keratosen auch mit einem Erbium- oder CO2-Laser abgetragen werden können, ist ein gütegeschalteter (q-switched) Laser doch eine elegante Alternative, da er keine Wunden hinterlässt und ohne vorherige Lokalanästhesie eingesetzt werden kann. Besonders empfehlenswert sind q-switched Ruby-Laser und q-switched Nd:YAG-Laser mit der Wellenlänge 532 nm oder 660 nm (Vorschaltlinse). Q-switched Ruby-Laser bergen für dunklere Hauttypen das Risiko permanenter Hypopigmentierungen. Q-switched Nd:YAG-Laser sind sehr vielseitig und breit einsetzbar. Die gleiche Technik bietet sich auch für die Entfernung von Epheliden und Lentigines solares an. Die Abbildungen 2 bis 5 demonstrieren typische Behandlungserfolge. Gerade auf dem Handrücken ist die Wellenlänge 660 nm eine interessante Alternative, da die bei 532 nm auftretenden Kollateralschäden durch Ruptur von Gefässen ästhetisch störend sein können (Abbildung 6). Bei 660 nm wird spezifisch Melanin behandelt, ohne gleichzeitige Absorption im Hämoglobinbereich, sodass Hämorrhagien vermieden werden (Abbildung 7 und 8). Die Heilungszeit beträgt 2 bis 3 Wochen.
Abbildung 8: Nach einer Behandlung mit dem q-switched Nd:YAG-Laser (660 nm)
Melasmastudien
Eine eigene Anwendungsbeobachtung an 18 Melasmapatienten (17 weiblich, 1 männlich) im Alter zwischen 23 und 64 Jahren brachte Erkenntnisse bezüglich der Kombination von Topika mit Lasertherapie. Die Patienten konnten zwischen Produkten mit Butyl-Resorcinol und solchen mit Phenylethyl-Resorcinol wählen. Die Anwendung erfolgte wie vom Hersteller empfohlen: Butyl-Resorcinol morgens (Tagespflege mit Sonnenschutz 30) und abends (Nachtpflege), dazu Serum. Phenylethyl-Resorcinol einmal abends, morgens Sonnenschutzfaktor 50. Zusätzlich entschieden sich einige Studienteilnehmer nach erfolgter topischer Therapie für eine fraktionierte Laserbehandlung mit Erbium-Laser. Die Ergebnisse sind in Tabelle 3 zusammengefasst. Hierbei zeigte sich, dass die Kombination von handelsüblichen resorcinolhaltigen Bleichmitteln mit einer oberflächlichen fraktionierten Lasertherapie mit einem Erbium-Laser bei zwei
332
ARS MEDICI 6 I 2015
FORTBILDUNG
Tabelle 3:
Topische Therapie und Kombination von Topika mit Lasertherapie bei Melasma
Butyl-Resorcinol Butyl-Resorcinol + Laser Phenylethyl-Resorcinol Phenylethyl-Resorcinol + Laser
Zeitpunkt
8 Wochen
4 Wochen nach Laser
12 Wochen
4 Wochen nach Laser
Anzahl Patienten
8
8
11
3
Heller/besser
2
5
2
3
Gleich oder dunkler
6
3
9
0
Abbildung 9: Seit 2 Jahren bestehendes Melasma vor der Behandlung
Abbildung 11: Seit zwei Jahren bestehendes Melasma vor der Behandlung
Abbildung 10: Nach der Behandlung mit Bleichpräparat und Erbium-Peel
Abbildung 12: Nach der Behandlung mit Bleichpräparat und Erbium-Peel
Dritteln der Patienten zu einer Verbesserung des Melasmas führt (Abbildung 9 bis 12). Im Jahr 2011 wurde an der Universität Zürich eine Split-faceStudie mit Melasmapatienten durchgeführt (4). 14 Patienten wurden 3-mal im Abstand von jeweils 3 bis 4 Wochen nach standardisiertem Protokoll mit nicht ablativer fraktionierter Photothermolyse (1540 nm) behandelt. Beim Kontrolltermin nach 26 bis 28 Wochen gaben Patienten eine 83-prozentige und Ärzte eine 75-prozentige Verbesserung an. Daraus wurde abgeleitet, dass der nicht ablative Fractional Laser (NAFL) als valable Behandlungsoption mit rasch zu erzielen-
den Verbesserungen (leichte Reduktion und Erweichung der Konturlinien) angesehen werden darf. Das gilt bei Patienten mit Hauttyp I und II, bei denen vorherige topische Therapien keinen Erfolg brachten. Bei Patienten mit Hauttyp III und mehr sollte eine Therapie mit NAFL kritisch hinterfragt werden.
Was ist zu tun mit Problempatienten? Melasmapatienten mit Hauttyp IV bis VI sowie PIH bei dunkleren Hauttypen bleiben eine grosse therapeutische Herausforderung, die viel Erfahrung und Fingerspitzengefühl verlangt. Abbildung 13 zeigt, wie ein Therapieversuch mit
ARS MEDICI 6 I 2015
333
FORTBILDUNG
Abbildung 13: Die nach einer IPL-Epilation entstandenen Hyperpigmentierungen wurden durch die Behandlung mit einem q-switched Laser noch ausgeprägter (oben links).
Abbildung 14: Melasma vor der Behandlung
einem q-switched Laser die Hyperpigmentierungen nach
IPL-Epilation noch verschlechtert hat.
Eine neue, vielversprechende Therapieoption ist hier eine
niedrig dosierte, repetitive Laserbehandlung, die in Korea
sehr verbreitet eingesetzt wird und die wir deshalb «The
Asian Way» nennen. Mit einem q-switched NeoDym-YAG-
Laser, 8-mm-Spot und Fluence 1 mJ werden alle 1 bis 2 Wo-
chen 5 Passagen verabreicht. Die Behandlung wird unter
Fortsetzung der konventionellen Therapie mit morgens
mindestens LSF 50 und abends mit einem nicht rezeptpflich-
tigen Bleichpräparat durchgeführt. Der «Asian Way» ist risi-
kolos durchzuführen und führt insbesondere bei Patienten
mit Hauttyp IV bis VI nach 5 bis 10 Behandlungen zu einer
Verbesserung des Befundes. In Einzelfällen sind auch 15 Be-
handlungen erforderlich (Abbildung 14 und 15).
Für die Hauttypen I bis III (ungebräunt) führen wir die
Lokaltherapie in Kombination mit einer oberflächlichen
fraktionierten Laserbehandlung mit einem Erbium-Laser
durch. Zunächst wird für 8 Wochen konventionell behan-
delt, im Anschluss und unter Fortsetzung der Lokaltherapie
können dem Patienten 1 bis 3 Laserpeelings angeboten wer-
den. Eine weitere Option bietet der NAFL.
O
Dr. med. Bettina Rümmelein Fachärztin Dermatologie FMH Fähigkeitsausweis für Laserbehandlungen der Haut Präsidentin der Schweizerischen Gesellschaft für medizinische Laseranwendungen (SGML) Mitglied im Vorstand der Swiss Group for Esthetic Dermatology and Skincare (SGEDS) Privatpraxis im Medical Center See-Spital Grütstrasse 55, 8802 Kilchberg/Zürich Tel. 043 343 93 01, Fax 043 343 93 02 E-Mail: praxis@dr-ruemmelein.ch Internet: www.dr-ruemmelein.ch
Interessenkonflikte: wissenschaftliche Beratertätigkeit für die Firmen Lutronic, Beiersdorf und Pierre Fabre.
Referenzen: 1. Altmeyer P: Enzyklopädie der Dermatologie, Allergologie, Umweltmedizin. Springer,
Verlag Berlin Heidelberg, 2006. 2. Zielinski Y: Hyperpigmentary disorders: a therapeutic challenge in the dermatological
practice. J Eur Acad Dermatol Venereol 2013; 27 (Issue Supplement January): 1. 3. Niwa Massaki AB et al.: Treatment of melasma with the 1927-nm fractional thulium
fiber laser: A retrospective analysis of 20 cases with long-term follow-up. Lasers Surg Med 2013; 45: 95–101. 4. Barysch MJ, Rümmelein B et al.: Split-face study of melasma patients treated with non-ablative fractionated photothermolysis (1540 nm). J Eur Acad Dermatol Venereol 2012; 26: 423–430.
Erstpublikation in «SZD» 4/2014.
Abbildung 15: Nach der Therapie mit dem «Asian Way» (q-switched Nd:YAG-Laser, 1064 nm)
334
ARS MEDICI 6 I 2015